胃鏡檢查
胃鏡檢查
胃徠鏡即是一條纖細且帶有攝像頭的管子,臨床上的胃鏡檢查,就是把一條纖細的管子伸入人體胃部,從而通過管子中所攜帶的攝像頭直接觀察胃部整體狀況的一種檢查方式。通過胃鏡能順次地、清晰地觀察食管、胃、十二指腸球部甚至降部的黏膜狀態,而且可以進行活體的病理學和細胞學檢查的過程稱胃鏡檢查。
● 1.有上消化道癥狀,包括上腹不適、脹、痛、胃灼熱及反酸、吞咽不適、哽噎、噯氣、呃逆及不明原因食欲不振、體重下降、貧血等等。
● 2.上消化道鋇餐造影檢查不能確定病變或癥狀與鋇餐檢查結果不符者。
● 3.原因不明的急(慢)性上消化道出血,前者可行急診胃鏡檢查,以確定病因並進行止血治療。
● 4.須隨訪的病變,如潰瘍病、萎縮性胃炎、癌前病變、術后胃出現癥狀等。
● 5.高危人群(食管癌、胃癌高發區)的普查。
● 6.適於胃鏡下治療者,如胃內異物、胃息肉、食管賁門狹窄等。
● 1.絕對禁忌證
● (1)嚴重心臟病如嚴重心律失常、心肌梗死活動期、重度心力衰竭。
● (2)嚴重肺部疾病:哮喘、呼吸衰竭不能平卧者。
● (3)嚴重高血壓、精神病及意識明顯障礙不能合作者。
● (4)食管、胃、十二指腸急性穿孔。
● (5)急性重症咽喉部疾患胃鏡不能插入者。
● (6)腐蝕性食管損傷的急性期。
● 2.相對禁忌證
● 急性或慢性病急性發作,經治療可恢復者,如急性扁桃體炎、咽炎、急性哮喘發作期等。
● 1.心臟意外。
● 2.肺部併發症。
● 3.穿孔。
● 4.感染。
● 5.出血。
● 6.下頜關節脫臼。
● 7.喉頭痙攣。
● 8.腮腺腫大。
● 9.其他。
● 1.為避免交叉感染,制定合理的消毒措施,患者檢查前需做HbsAg、抗HCV、抗HIV等檢查。
● 2.檢查前禁食6~8小時,在空腹時進行檢查,如胃內存有食物則影響觀察。已做鋇餐檢查者須待鋇劑排空后再做胃鏡檢查;幽門梗阻患者應禁食2~3天,必要時術前洗胃,將胃內積存的食物清除。
● 3.口服去泡劑,如西甲硅油,有去表面張力的作用,使附於黏膜上的泡沫破裂消失,視野更加清晰。
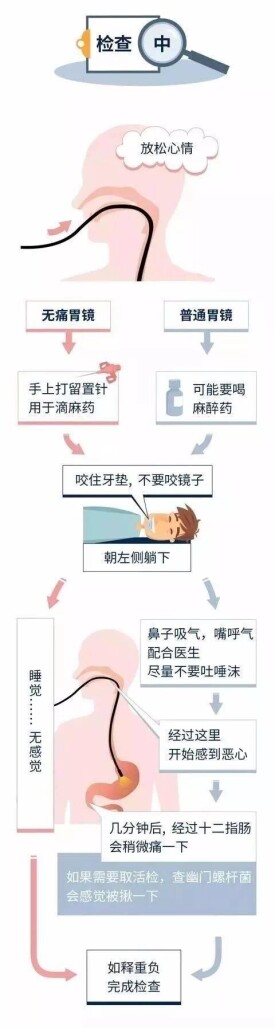
● 4.咽部麻醉,目的是減少咽部反應,使進鏡順利,減少患者痛苦。有麻醉藥物過敏史可不予麻醉。有兩種方法:①噴霧法 術前15分鐘用1%地卡因或2%利多卡因等咽部噴霧麻醉,每1~2分鐘一次,共進行2~3次;②麻醉製劑口服發 術前吞服即可檢查,此法簡單省時。
● 5.鎮靜解痙葯:一般患者不必使用。對精神緊張的患者,在檢查前15分鐘肌內注射或緩慢靜脈注射地西泮10mg,以消除緊張;解痙葯如山莨菪鹼或阿托品可減少胃蠕動及痙攣,便於觀察,但要注意其副作用。
● 6.囑患者松解領口及褲帶,如患者有活動假牙宜取出,輕輕咬住牙墊;取左側卧位躺於檢查床上,頭部略向前傾,身體放鬆,雙腿屈曲;口側墊上消毒巾,消毒巾上放置彎盤,以承介面腔流出的唾液或嘔出物。
● 1.觀察及操作
● (1)幽門及胃竇部 以幽門為中心,調節彎角旋鈕分別觀察胃竇四壁,如果小彎無法全部窺視,可將胃鏡沿大彎側做反轉觀察。正常幽門收縮時呈星芒狀,開放時為一圓形開口,經幽門腔可看到十二指腸的部分黏膜,甚至可觀察到球部的一些病變。胃竇部尤其是胃竇小彎側是胃癌的好發區域,胃鏡檢查中應在俯視全貌后做近距離仔細觀察,注意有無潰瘍、糜爛、結節、局部褪色、僵直變形等病灶,發現胃癌病灶后應仔細觀察幽門管開發是否正常、對稱,以了解胃癌是否已累及幽門管,一般而言,早期胃癌較少累計幽門管。
● (2)胃角切跡 胃角切跡是胃內觀察的難點之一,它由胃小彎黏膜轉折而成,從賁門側觀察呈拱門型,看到的是賁門側黏膜;在胃竇部可用低位反轉法(J形反轉法),即盡量使彎角旋鈕向上,推進胃鏡,胃鏡居高(可見幽門口),此時圖像上下顛倒。胃角及其附近兩側是早期胃癌最常見的部位,必須重點觀察。
● (3)胃體 胃體腔類似隧道,下方大彎側黏膜皺襞較粗,縱向行走如腦回狀,上方小彎為胃角延續部,左右分為胃體前後壁。胃體較大,分別稱為胃體上、中、下部,中部又稱垂直部,由於後壁與鏡軸面呈切線關係,因而易遺漏病變。胃體部的觀察一般採用U形倒鏡以及退鏡觀察相結合的方法,發現可疑病變時將鏡頭貼近病變部位作重點觀察,在疑及垂直部有病變時,可調彎角鈕向右作仔細觀察。
● (4)賁門及胃底部 此部位可採用高位或中位U形反轉法觀察,U形反轉是將胃鏡送入胃體中部,在看到胃腔彎向後壁側時,將內鏡角度旋鈕向上順時針旋轉90°~180°,邊觀察後壁黏膜邊將內鏡向前推進,此時內鏡則向賁門側前進,直至可以看到賁門及從賁門進入胃內的插入管,此時插入管已呈U形,故稱U形反轉。U形反轉時看到的內鏡插入管(鏡身)位於小彎側,內鏡的前端物鏡是從大彎側對向小彎側,插入管遮蓋的是小彎側的黏膜,旋轉操縱部即可將遮蓋的部分露出。要注意在反轉觀察時,胃鏡下方為小彎,上方為大彎,左側為後壁,右側為前壁。如需全棉觀察賁門及胃底部,檢查手法的關鍵是多方位轉動鏡身及提拉胃鏡,這種檢查手法也是當前提高早期賁門診斷水平中最重要的的內鏡操作環節。
● (5)食管、賁門觀察 結束胃部觀察后,應吸盡胃內氣體以減少術后腹脹,將胃鏡退至食管下方,正面觀察賁門口,除仔細觀察賁門黏膜和齒狀線外還應注意賁門啟閉運動情況。食管全長25cm左右,等分為上、中、下三段,食管中段有左心房壓跡,並可見搏動運動。由於食管為一直行的管道,因而食管壁定位與胃及十二指腸稍有不同,視野上方為右側壁,下方為左側壁,左右側仍分為前後壁。
● 2.活體組織檢查及細胞學檢查
● (1)選擇活檢部位 發現病灶后先做全面仔細的觀察,初步了解病變的性質,確定活檢部位,調節好胃鏡的方向,史病灶置於視野正中部位,並史活檢鉗儘可能垂直地指向活檢部位,胃鏡的頭端離病灶的距離適中(3~5cm)。隆起病灶應取其頂部(易於發現糜爛、惡變等)及其基底部的組織;糜爛、微凹或黏膜粗糙、色澤改變等平坦性病灶應在病灶周邊黏膜皺襞中斷處及中央處取活檢;胃癌時以潰瘍凹陷性病灶最常見,應在潰瘍隆起邊緣上特別是在結節性隆起及潰瘍邊緣內側交界處下鉗以提高陽性率,因為在胃癌的組織壞死處取材陽性率較低。
● (2)活檢數量 不同的疾病在不同用途時會有差別。早期胃癌的活檢次數與陽性率呈正比,在多塊活檢標本中只有一塊,甚至只有一塊中的小部分為胃癌組織的情況並不少見,一般活檢數為4~8塊;慢性胃炎在用於研究時活檢部位定位為5點,而用於臨床時只需3點。不同部位的活檢標本應分裝在不同的試管中,標本應注意及時浸入甲醛固定液中。