皮膚硬化
皮膚硬化
皮徠膚硬化是指皮膚髮生局限性或瀰漫性變硬或硬結的病理變化,多為真皮和皮下組織水腫、細胞浸潤和膠原纖維增生所致。皮膚硬化常見於結締組織疾病、代謝性疾病、物理性皮膚病變以及腫瘤與某些遺傳病。皮膚硬化的病因很多,應儘早找出病因,及時針對病因進行治療。皮膚硬化是指皮膚髮生局限性或瀰漫性變硬或硬結的病理變化,多為真皮和皮下組織水腫、細胞浸潤和膠原纖維增生所致。皮膚硬化常見於結締組織疾病、代謝性疾病、物理性皮膚病變以及腫瘤與某些遺傳病。皮膚硬化的病因很多,應儘早找出病因,及時針對病因進行治療。
● 1.結締組織疾病
● 硬皮病、CRST綜合征、重疊綜合征。
● 2.代謝性疾病
● 黏液性水腫、脛前黏液水腫、黏液水腫性苔蘚。
● 3.物理性皮膚病變
● 新生兒硬化病、慢性放射性皮炎、新生兒皮下脂肪壞死、化學或毒物如職業性硬皮症、硅膠相關的硬皮病等。
● 4.腫瘤及遺傳性疾病
● 類癌綜合征、成人早老症及早老綜合征。
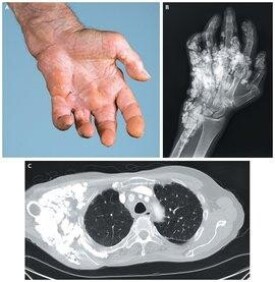
● 系統性硬皮病為自身免疫性疾病,病變可波及皮膚及內臟全身。一種硬皮病病變處硬如木板、伴有色素沉著或萎縮,如成人早老症、放射性皮炎、靜脈曲張綜合征。另一種硬皮病為腫脹性發硬,而無色素沉著、皮膚表面平滑而有一定彈性感,如淋巴水腫、血管淤積、代謝性黏蛋白沉積等。
● 1.血清學檢查
● 70%~90%系統性硬化病患者抗核抗體為陽性,免疫學檢測熒光核型可為斑點型、核仁型或抗著絲點型。50%~90%的CREST綜合征和60%~80%的局限型硬皮病患者可檢出抗著絲點抗體,且抗著絲點抗體很少見於其他結締組織病,因此被認為是CREST綜合征的標記抗體。抗Scl-70抗體見於40%~60%瀰漫型硬皮病患者,通常認為是硬皮病的標記抗體。結締組織疾病患者血沉通常增快。
● 2.病理檢查
● 系統性硬皮病組織病理變化:早期真皮膠原纖維腫脹、血管周淋巴細胞浸潤。晚期炎症不明顯,膠原束增厚有玻璃樣透明變性,血管壁纖維增生變厚,血管內皮細胞增生,管腔變窄,甚至栓塞、皮膚硬化,表皮萎縮色素增加。放射性皮炎則表現為表皮角化過度及萎縮、棘層細胞排列紊亂、可見角化不良細胞、明顯小血管擴張、膠原纖維均質化。
● 診斷要點如下。
● 1.不同部位、不同年齡及不同性別的皮膚柔軟程度不一。當皮膚硬度超過相應範圍時,即稱為皮膚硬化。
● 2.結締組織疾病所致皮膚硬化常伴有雷諾現象,毛細血管擴張及多器官受累,實驗室檢查常提示血沉增快,自身抗體陽性。
● 3.代謝性疾病所致皮膚硬化,皮膚硬化的範圍常較局限,以下肢為主,且通常可出現高代謝症候群,或甲狀腺功能低下的表現。
● 4.類癌綜合征及成人早老綜合征所致皮膚硬化,前者常在皮膚硬化的同時,可發現消化道、呼吸道、心臟、肝臟等臟器受累。後者常伴有發育障礙。
● 5.物理因素所致者,通過詢問病史即可鑒別。
● 1.結締組織疾病所致硬化
● 糖皮質激素是首選藥物,診斷一旦確立應及早應用。開始的劑量要足夠,以儘快控制病情。免疫抑製劑常作為糖皮質激素的聯合用藥,能提高療效,減少大劑量激素的副作用。
● 2.代謝性疾病所致硬化
● 甲亢所致脛前黏液性水腫常採用抗甲狀腺藥物治療及其他藥物治療,如復方碘口服液及β受體阻滯劑等。甲狀腺功能減退所致者,甲狀腺素治療常有特效。
● 3.類癌綜合征所致硬化
● 常需手術切除惡性腫瘤;成人早老症及早老綜合征常無特效治療。
● 4.物理因素所致硬化
● 新生兒硬化病常需保暖。慢性射線皮炎,則需脫離放射線照射、對症治療。
● 5.局部皮膚硬化
● 常可採用皮質激素局部注射,局部理療或皮質激素軟膏塗擦。