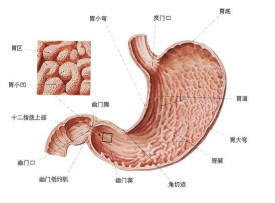
胃小彎
胃前、后兩壁相接的上緣
胃前、后兩壁相接的上緣,叫胃小彎。此彎凹向右上方,其最低點叫角切跡。胃小彎上端至賁門,下端移行於幽門。潰瘍、腫瘤等好發生在此處,在臨床上有重要意義。
胃食管末端十二指腸球部之間,是消化道最膨大的部分,形如袋狀,其大小和形態因胃充盈程度、體位及體型等而異。成年人胃在中等度充盈時,平均長度(胃底至胃大彎下端)為25~30cm,胃容量約1500ml。胃有兩個開口,其上端與腹段食管相連處稱賁門,賁門相當於第11胸椎的高度,是胃比較固定之處;下端與十二指腸相連的部分為幽門,位於第1腰椎下端右側距中線2cm處,標誌為幽門前靜脈。靠近腹壁側為前壁,相對處為後壁。前後壁相連處是呈彎曲狀的小彎和大彎,小彎凹向右上方,全長12~14cm,是胃癌最常見的部位,其最低點彎曲成角狀,稱角切跡,是幽門竇與胃體劃分的界限,也是內鏡下最易找到的解剖標誌。
彎凸左,始賁切跡(胃彎食管左緣連呈銳角交,賁切跡),終幽,~,胃彎~倍。內鏡檢查時,患者取左側卧位,此時空腹胃液主要積存在胃體大彎處,形成黏液湖。由賁門切跡向左作一條水平線,此線以上部分為胃底部,是胃的最上部分;此線下方至胃角切跡相對胃大彎略擴大部分作斜線之間的部分為胃體部,是胃的最大部分;斜線右側至幽門為幽門部。在大彎側距幽門與十二指腸交界處2~3cm的部位有一淺的切跡,稱為中間溝。由中間溝作一條幽門縱軸垂直線,即將幽門部分為兩部分:左側部分較為擴大,稱幽門竇;右側部分呈長管狀,管腔變窄,稱幽門管。
X線表現
(1)龕影為診斷的主要依據。切線位呈底寬頸窄的乳頭狀影,位於腔外,軸位呈圓形鋇斑或存鋇區,邊緣光滑整齊,密度均勻。穿通性潰瘍切線位呈囊狀,位於腔外,立位可見氣液鋇分層現象。癒合中潰瘍呈小三角形龕影,口大底小。
(2)龕影口部位有時可見環狀透光帶,稱“項圈征”。龕影鄰近黏膜無破壞表現。癒合期潰瘍可見黏膜呈星芒狀向龕影集中。
(3)龕影附近胃壁痙攣,形成凹陷切跡。胃小彎潰瘍癒合可使小彎縮短。胃竇部潰瘍可使胃竇部變形狹窄。
位於賁門部或靠近賁門部的潰瘍。
同胃大部切除胃空腸吻合術。
(一)改良Kelling-Madlener法
1、將高位胃潰瘍行局部切除,修補缺損的胃壁。
2、行胃遠端50%的BillrothⅠ或Ⅱ式胃切除。
(二)Pauchet高位胃小彎潰瘍切除術
1、向上遊離小彎側至賁門部,大彎側常規遊離,於賁門下將胃壁潰瘍與遠端胃一併切除。
2、閉鎖小彎側,大彎側行BillrothⅠ或Ⅱ式胃空腸吻合術。
(三)賁門前潰瘍切除術
1、位於賁門部小彎側的潰瘍可繞過潰瘍切除。
2、橫行縫合食管下壁,小彎側閉鎖,遠端行BillrothⅠ或Ⅱ式胃切除。
同胃大部切除胃空腸吻合術。