水鈉瀦留
水鈉瀦留
可能由於腎小球濾過率減少。由於水鈉瀦留,組織水腫,體重異常增加。
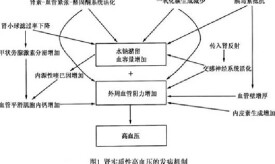
體內、外液體交換失平衡(鈉水瀦留)
正常人鈉水的攝入量和排出量處於動態平衡狀態,故體液量維持恆定。鈉水排出主要通過腎臟,所以鈉水瀦留基本機制是腎臟調節功能障礙。正常經腎小球濾過的鈉,水若為100%,最終排出只佔總量的0.5-1%,其中99-99.5%被腎小管重吸收、近曲小管主動吸收60-70%,遠曲小管和集合管對鈉水重吸收受激素調節、維持以上狀態為球管平衡,腎臟調節障礙即球管失平衡。
·腎小球濾過率下降
腎小球濾過率主要取決於有效濾過壓,濾過膜的通透性和濾過面積,其中任何一方面發生障礙都可導致腎小球濾過率下降。在心力衰竭、肝硬化腹水等有效循環血量下降情況下,一方面動脈血壓下降,反射性的興奮交感神經;另一方面由於腎血管收縮、腎血流減少,激活了腎素-血管緊張素-醛固酮系統,進一步收縮進球小動脈,使腎小球毛細血管血壓下降,有效濾過壓下降;急性腎小球腎炎,由於炎性滲出物和腎小球毛細血管內皮腫脹,腎小球濾過膜通透性降低;慢性腎小球腎炎時,大量腎單位破壞,腎小球濾過面積減少,這些因素均導致腎小球濾過率下降,鈉水瀦留。
·近曲小管重吸收鈉水增多
目前認為在有效循環血量下降時,除了腎血流減少,交感神經興奮,腎素-血管緊張素-醛固酮激活外,血管緊張II增多使腎小球出球小動脈收縮比進球小動脈收縮更為明顯,腎小球毛細血管血壓升高,其結果是腎血漿流量減少,比腎小球濾過率下降更顯著,即腎小球濾過率相對增高,濾過分數增加。這樣從腎小球流出的血液,因在小球內濾出增多,其流體靜壓下降,而膠體滲透壓升高(血液粘稠),具有以上特點的血液分佈在近曲小管,使近曲小管重吸收鈉水增多。
·遠曲小管、集合管重吸收鈉水增多
遠曲小管和集合管重吸收鈉水的能力受ADH和醛固酮的調節,各種原因引起的有效循環血量下降,血容量減少,是ADH,醛固酮分泌增多的主要原因。醛固酮和ADH又是在肝內滅活的,當肝功能障礙時,兩種激素滅活減少。ADH和醛固酮在血中含量增高,導致遠曲小管,集合管重吸收鈉水增多,鈉水瀦留。
腎內長期水鈉瀦留致高血壓水鈉排泄障礙是高血壓病病理機制中的核心環節,如果腎臟水鈉瀦留傾向不糾正,那麼血壓升高是必然的。
血壓的正常與否主要取決於心髒的排血量、周圍血管的阻力以及血容量。正常腎臟在調節血管內血容量方面起了重要作用。假設某些因素,如靜脈輸液等造成血容量增多,腎臟的血液灌流壓增高,就會導致水鈉排泄的增加,排尿增多,血管內容量因而減少,血壓可穩定在正常水平。高血壓病患者的腎臟有水鈉瀦留的傾向,需要有較高的灌流壓才能產生同等的利鈉、利水作用,因而血壓就需維持在高水平。
此種機理的意義是將血壓升高作為機體內正常水鈉平衡的一種代償方式,如果腎臟水鈉瀦留傾向不糾正,那麼血壓升高是必然的,也是機體所必需的。如果將這種狀況的腎臟移植到血壓正常的人身上,則接受者也會成為高血壓病患者,因此,水鈉排泄障礙是高血壓病病理機制中的核心環節。此外,腎臟如長期處於高灌流壓的狀態下,就會發生結構上的改變,造成腎血管變性、管腔變窄甚至閉塞,導致腎實質缺血,腎小球纖維化,腎小管萎縮,直至腎功能衰竭。
嬰兒餵養
人乳的滲透壓比牛乳低,更符合嬰兒的生理需要,牛乳的腎溶質負荷比人乳大,喂以牛乳的嬰兒血漿尿素的水平較高,也較易出現鈉瀦留。