胃腸道穿孔
胃腸道穿孔
胃、十二指腸潰瘍穿孔多發生在前壁,穿孔直徑一般為0.5cm。穿孔的同時胃、十二指腸內的氣體和內容物流入腹腔,引起氣腹和急性腹膜炎。慢性穿孔多發生在後壁,穿透前漿膜與附近組織器官粘連,有時潰瘍雖很深,但內容物不流入腹腔。由於小腸腸曲彼此緊靠,穿孔后纖維蛋白沉著,相互粘連而穿孔很快被封閉,且小腸氣體少,故小腸內容物流出少,也較少造成氣腹。臨床特點是起病驟然,有腹膜刺激癥狀。
胃、十二指腸潰瘍穿破,使胃或十二指腸壁與腹腔相通,稱為胃十二指腸潰瘍穿孔。亦可見於惡性腫瘤或憩室炎症穿孔。其發病機制可能與胃蛋白酶及胃酸對胃十二指腸黏膜腐蝕造成黏膜防禦功能低下,導致幽門螺旋桿菌的感染有關。
1.多數病者有潰瘍病史,急性穿孔前常有潰瘍病加重的表現。
2.穿孔時突然發生上腹部劇烈疼痛,呈持續性刀割樣或燒灼樣痛,很快擴散到全腹;常伴有出汗、四肢冰冷、心慌、氣短等休克現象;可有噁心嘔吐、腹脹、發熱。
4.腹腔感染時血象白細胞升高,腹腔穿刺可抽出含食物殘渣。
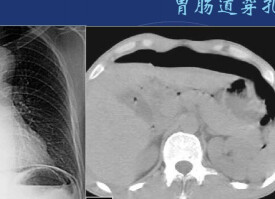
胃腸道穿孔的主要X線表現是氣腹即腹膜腔內出現遊離氣體。關於氣腹的顯示方法,一般是採用透視與照片檢查。尤其是少量氣腹的顯示則尤為重要,如病情允許,立位透視並轉動體位觀察,此時往往能顯示膈下新月形的遊離氣體的存在,因為氣體總是具有浮遊到腹腔最高處去的傾向,確定了膈下遊離氣體后,應即時照片以供臨床參考。
在病情危重而不能坐或站立時,可採用仰卧側位投照,此時氣體可上升至前腹側壁,可以見到腹壁與肝和腸之間有氣層,使肝前下緣和腸外壁顯示。
如情況只允許照仰卧位片時,只要能詳細地認真閱片,亦可能發現有價值的徵象:一是見到明確的腹腔內臟器(胃腸和肝脾)的外壁;二是腹腔內某些韌帶(如肝臟前力的鐮狀韌帶)的明確顯示。見到這些徵象應考慮有氣腹存在。如無氣腹發現而臨床又高度提示有急性胃腸道穿孔時,必要時可經胃管抽吸胃液后注入空氣約300ml,則空氣可從穿孔處逸出形成膈下遊離氣體,有助了胃、十二指腸潰瘍穿孔的診斷。
氣腹長期以來是放射醫師診斷胃腸道穿孔的依據並為臨床醫師所接受。但氣腹並不一定都是胃腸道穿孔或破裂所引起,亦可見於腹部手術后,子宮及附件穿破,產氣細菌腹內感染和腸氣囊腫併發破裂等。
胃腸道穿孔引起的氣腹需與正常解剖變異間位結腸鑒別。透視下轉動體位可以鑒別。胃腸道穿孔的傳統診斷方法為攝取腹部X線平片,觀察膈下、腹壁下有無遊離氣體,以此作為主要診斷依據,但是準確性有限。
(一)多排螺旋CT:
對於胃腸道穿孔患者在進行疾病診斷期間,合理選擇多排螺旋CT方法完成,表現出的可靠性以及簡便性顯著,針對少量氣腹在進行診斷期間,同普通X線比較,表現出的優勢顯著,對於胃腸道穿孔於定位定性方面表現出的價值顯著。此外,使得胃腸道穿孔患者臨床診斷準確率獲得顯著提高,從而對於胃腸道穿孔臨床治療方案研究提供參考依據,最終顯著提高胃腸道穿孔患者的治療效果以及生活質量。
(二)X線檢查:
胃腸道穿孔多應用X線掃描診斷,該檢查方法能夠大程度確定患者膈下遊離氣體情況,但是X線掃描檢查方法受外界客觀影響因素較大,容易影響診斷結果。
(一)傳統開腹手術治療方法:
開腹手術在修補的過程中會造成較大的創傷切口,腸間以及盆腔中的積液難以徹底清除,增加了術后的癒合時間以及創口感染的可能性,且術后容易造成併發症的發生,嚴重影響患者術后的生活質量。
(二)腹腔鏡治療:
與傳統的開腹手術比較腹腔鏡技術存在著許多明顯的優勢:
1.在手術的過程中,通過腹腔鏡能夠準確探查出穿孔位置,從而避免了盲目的開腹,腹腔鏡的探查範圍較大,能有效探查到開腹手術無法探及的部位,全面了解患者病變位置的情況,有利於潰瘍穿孔的徹底治癒;
2.腹腔鏡修補術的手術造成的創口較小,術中的出血量少,對患者造成的創傷少,有利於患者的術后恢復;
3.腹腔鏡技術的創口較小,從而有效避免了手術過程中將臟器直接暴露於空氣之中,減少了腸梗阻,腸粘連等術后併發症的發生,手術過程中建立的氣腹能夠加大腹腔中的視野,充分徹底的清除腹腔內滲出物,清洗吸凈雙側膈下,盆腔深處的滲出物,避免術后腹腔感染。