急性血源性骨髓炎
急性血源性骨髓炎
急性血源性骨髓炎以骨質吸收、破壞為主。慢性骨髓炎以死骨形成和新生骨形成為主。急性化膿性骨髓炎如膿液早期穿入骨膜下,再穿破皮膚,則骨質破壞較少;但膿腫常在髓腔蔓延,張力大,使骨營養血管閉塞或栓塞。如穿出骨皮質形成骨膜下膿腫后使大片骨膜剝離,使該部骨皮質失去來自骨膜的血液供應,嚴重影響骨的循環,造成骨壞死。其數量和大小視缺血範圍而定,甚至造成整個骨幹壞死。由於骨膜剝離,骨膜深層成骨細胞受炎症刺激而生成大量新骨包於死骨之外,形成包殼,代替病骨的支持作用,包殼上可有許多孔洞,通向傷口形成竇道,傷口長期不愈,成為慢性骨髓炎。
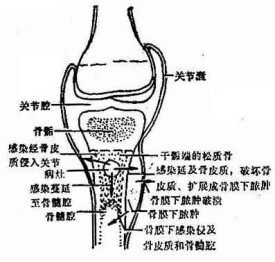
本病多發生於兒童及青少年,起始於長骨的干骺端,成團的細菌在此處停滯繁殖。病灶形成膿腫後周圍為骨質,引流不暢,多有嚴重的毒血症表現,以後膿腫擴大依局部阻力大小而向不同方向蔓延。
1.膿腫向長骨兩端蔓延,由於小兒骨骺板抵抗感染力較強,不易通過,所以膿液多流入骨髓腔,而使骨髓腔受累。髓腔內膿液壓力增高后,可再沿哈佛管至骨膜下層,形成骨膜下膿腫。
2.膿液突破干骺端的皮質骨,穿入骨膜下形成骨膜下膿腫。骨膜下膿腫逐漸增大,壓力增高時,也可沿哈佛管侵入骨髓腔或穿破骨膜流入軟組織。
3.穿入關節可引起化膿性關節炎。成人比較容易併發關節炎。若干骺端處於關節囊內時,感染就能很快進入關節內。如股骨上端骨髓炎併發髖關節炎。
1.有明顯的全身中毒癥狀,如全身不適、食慾減退、高熱(39℃以上)伴寒戰等。
2.肢體局部持續性劇烈疼痛。附近肌肉痙攣、不願活動患肢、稱之“假性癱”。
3.干骺端明顯壓痛。
4.患肢活動功能受限。由於疼痛而引起保護性肌痙攣肢體活動受限。
5.淺表部位病源、出現皮膚溫度增高。早期局部軟組織腫脹,以後發展整段肢體腫脹。
6.白細胞計數總數增高、可達(2~4)10/L,中性粒細胞數增高。血培養為陽性。
7.X線拍片早期無明顯改變、發病2周左右方有骨破壞、增生和病理性骨折表現。
1.白細胞計數總數增高,可達(2~4)10/L,中性粒細胞數增高。血培養為陽性。
2.X線拍片早期無明顯改變,發病2周左右方有骨破壞、增生和病理性骨折表現。
3.最基本最重要的是一旦懷疑本病,在抗生素應用以前應行血液培養,以確定起病菌及藥物敏感性。
4.疑及本病時,還應行骨髓穿刺、塗片、大體上能確定起病菌。骨穿時應注入生理鹽水,抽出骨髓,骨膜下形成膿液時應分層穿刺,極易成功,此時已進入中期。
1.蜂窩織炎
全身中毒癥狀較輕,局部炎症較廣泛,壓痛範圍也較大。
2.急性化膿性關節炎
腫脹、壓痛在關節間隙而不在骨端,關節動幾乎完全消失,關節腔穿刺抽液檢查可明確診斷。
3.風濕性關節炎
一般病情較輕,發熱較低,局部癥狀亦較輕,病變部位在關節,且常有多個關節受累。
急性血源性骨髓炎過去死亡率很高。但近年來對此病有進一步的認識,早期診斷和積極治療,適當抗菌藥物與綜合療法的應用,死亡率已大為降低。常見的併發症為:
1.化膿性關節炎。
2.病理骨折。
3.肢體生長障礙
如骨骺破壞,肢體生長長度受影響,患肢變短;或因骨骺附近炎症,血液供給豐富,使骨骺生長較快,患肢反而稍長。有時亦因骨骺部分受累形成畸形生長,如膝內翻或外翻等。
4.關節攣縮及強直。
5.外傷性骨髓炎
常因感染而有骨折延遲連接和不連接,以及關節活動受限等。
1.全身支持療法
包括充分休息與良好護理,注意水、電解質平衡,少量多次輸血,預防發生壓瘡及口腔感染等,給予易消化的富於蛋白質和維生素的飲食,使用鎮痛劑,使患者得到較好的休息。
2.藥物治療
及時採用足量而有效的抗生素藥物,開始可選用廣譜抗生素,常兩種以上藥物聯合應用,以後再依據細菌培養和藥物敏感試驗的結果及治療效果進行調整。抗生素應繼續使用至體溫正常、癥狀消退後2周左右。大多可逐漸控制毒血症,少數可不用手術治療。如經治療后體溫不退,或已形成膿腫,則藥物應用需與手術治療配合進行。
3.局部治療
用夾板或石膏托限制活動,抬高患肢,以防止畸形,減少疼痛和避免病理性骨折。如早期經藥物治療癥狀消退,可延緩手術,或無需手術治療。但如已形成膿腫,應及時切開引流。如膿腫不明顯,癥狀嚴重,藥物在24~48小時內不能控制,患骨局部明顯壓痛,應及早切開引流,以免膿液自行擴散,造成廣泛骨質破壞。手術除切開軟組織膿腫外,還需要在患骨處鑽洞開窗,去除部分骨質,暴露髓腔感染部分,以求充分減壓引流。早期可行閉式滴注引流,傷口癒合較快。