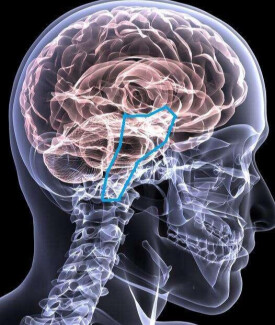
腦幹出血
神經系統急重症
腦幹出血是神經系統急重症,病死率極高。腦幹出血量在3ml以下的,死亡率70%左右。腦幹出血量在5以上,死亡率90%左右。其中腦幹出血量超過10ml以上的死亡率100%。
(1)腦幹出血是神經系統急重症,其預后差,病死率高。
(2)腦幹出血量在15ml以下的,死亡率17.1%左右。腦幹出血量在15ml以上,死亡率81.8%左右。其中腦幹出血量超過20ml以上的死亡率更高。
(3)腦幹出血量較少者(6~9ml左右),一般在大量應用白蛋白1~2周左右,意識障礙多有恢復,腦幹功能障礙明顯好轉,生命體征趨於平穩。
(4)在中等量腦幹出血(10~14ml左右)、癥狀較重者,大劑量持續應用白蛋白一般在3~4周左右,部分病人生命體症漸趨於平穩。
腦幹出血的病人出現昏迷早且重,39例中38例在發病24小時內昏迷:血壓相對較高,39例 中31例(的最高收縮壓達 200mmHg以上,而無腦幹出血組僅46.1%(6/13),P<0.05;眼位改變多,佔53.85%,表現為分離科視、歪扭斜視、眼球浮動、中央固定等,無腦幹出血組僅有10%;存活期短.本組39例中 29例(74.4%)在48小時內死亡,無腦幹出血組僅30.8%(4/13),說明腦幹出血是促進腦出血死亡的原因之一。
預防要注意提供安全、舒適環境 將患者安置於安靜、整潔、舒適的病室中,定時開窗通風,濕式清掃,保持室內空氣新鮮,溫度在18℃~20℃,相對濕度在55%~60%,限制或減少人員探視,每日室內空氣紫外線消毒一次。需注意防止患者受涼,因寒冷可使患者氣道血管收縮、黏膜上皮缺血缺氧抵抗力下降,細菌容易侵入。保持口腔清潔,及時清除口腔分泌物和食物殘渣及嘔吐物,飲食上以半流質易消化的為宜,少量多餐,使胃能及時排空。對吞咽困難者予以鼻飼,為防止鼻飼物返流,鼻飼前應翻身,充分吸痰,鼻飼速度不宜過快,每次鼻飼不宜過多,鼻飼后短時間盡量不翻身、吸痰,以免引起嘔吐。
腦出血的危險期一般來說第一周是最危險的,隨著出血量的加大和腦水腫的加重,患者的癥狀會逐漸加重,隨時有生命危險。能挺過7天關的只是少數。但是有的腦出血一般還要等癥狀緩解15天才算過了危險期。
腦幹出血個例分析
現階段國內對腦幹治療的方法主要有兩種:一是神經外科應用立體定向枕部旁正中橫竇下入顱微創引流治療腦幹出血,但因為腦幹出血是腦出血中最嚴重的一種,而且腦幹是主管人的意識的 ,是人體的生命中樞 ,專家不主張手術治療,臨床多採取保守治療。
眾所周知 ,腦幹是管理調節體溫、呼吸、心跳、血壓等生命體征的中樞 ,腦幹出血可在短時間內引起呼吸、心跳停止 ,死亡率極高。全國治療手段基本相同;立即入ICU搶救,吸氧,持續點呼吸興奮劑,甚至上呼吸機輔助呼吸;止血;甘露醇加甘油果糖降顱壓;在水腫期,可以儘早注射人血白蛋白,提高肌體免疫力,控制水腫,但此葯每家醫院存量不多,市面上假藥橫行,要特別注意。因為腦幹是大腦的司令部,它受損傷,在治療過程中很可能會出現各種生命體征紊亂,醫生只能根據癥狀臨時下藥。
如果持續發燒,非常不利於治療。家屬能做的就是準備充足的冰塊,放到腦袋周圍保持腦部低溫,同時放到掖下.大腿根處,降溫明顯.可以考慮吃牛黃安宮丸,不僅能將體溫,還有醒腦開竅的作用.對後期的治療也是有好處的.最好是同仁堂的,份量足,可以通過查詢辨別真偽.
一定要看住痰,因為病人處於昏迷狀態,沒有咳痰反射,上上不去,下下不來,容易導致呼吸不暢,特別危險.如果痰特別多,可以用吸痰機,但非常刺激肺.常常越吸越多,病人遭罪.可以自己製作簡易的吸痰管,盡量減少吸痰機使用次數.要給病人使勁扣背.使勁,是為他好.一是防止肺部感染,二是在外力的作用下,有時碰巧趕上病人咳嗽,痰被咳出.
飲食方面,對於鼻飼病人,應以果水、嬰兒米粉、小米粥,藕粉汁、杏仁霜汁為主。每日4次或6次,每次150毫升~200毫升,待病人適應后可逐漸加量,每次250毫升~300毫升。不可一次灌注過多,防止嘔吐。水果汁不要買農夫果園之類的東西,最好用榨汁機自己榨.雞蛋不宜入得過多,防止血液膽固醇增高和血液粘稠度增加。睡前要飲水,防止夜間血液粘稠度增加。
護理方面,要給病人按時翻身扣背,防褥瘡,通常兩小時一次.按摩可以促進血液循環,預防關節炎和肌肉萎縮.每天給病人泡腳,時常和他說說話,即使他還在淺度昏迷中,但潛意識裡他也在抗爭,給他點信心吧!
希望這些能對病人有所幫助.
最後,祝願所有腦出血病人都能闖過難關,早日康復!

高血壓
頭動有時頭疼,頭暈,出汗,嚴重情況下通常長時間昏迷。
腦幹出血大多發生在腦橋。CT表現為團狀、圓形或橢圓形高密度影;CT值為40~80HU;單發或多發(大多為單發);病變邊緣清晰。若出血量大,可使腦幹增粗,密度增高,橋池和環池變窄或消失,也可破入第四腦室,向上倒流,引起第三腦室和中腦導水管呈腦室鑄形改變,體積膨脹,向前突破,可出現橋池、環池、鞍上池積血。少量出血時,要注意與后顱凹顱骨容積效應干擾相鑒別。
如出血呈點狀、小片狀,病變出血部位局限,年齡輕,及時脫水減壓治療,往往恢復較好,血腫完全吸收。但臨床癥狀、體征的改善,往往遲於CT表現。腦幹出血發病急,大量出血,累及重要神經核團者,病情重,死亡率高,這可能也是延髓出血CT掃描少見原因之一。
MR無骨質偽影干擾,能清晰顯示腦幹及鄰近結構的解剖形態,可以直接矢狀和冠狀成像,具有良好的三維空間定位能力。對於腦幹陳舊性出血灶,由於其出血密度降低,CT掃描受后顱凹顱骨幹擾大,病變顯示不清晰。但出血后血紅蛋白的變性在MRI上能引起特徵性的信號變化,故MR能根據病變區的信號特點將腦幹陳舊性出血和腔隙性腦梗死區分開來。因此MR對於判斷陳舊性出血大小、數量及分佈十分有價值。此外,導致出血的血管畸形及血管瘤,因為流空效應,不用造影,MRI也能很好地直接顯示。
鑒別腦幹出血和腦室自發出血
腦室內出血自發性腦室內出血(intraventricularhaemorrhage,IVH)是由多種原因引起的臨床急症之一,嚴重者表現為意識障礙、抽風、偏癱、失語、高熱、肌張力高、膝反射亢進、眼肌活動障礙、瞳孔縮小及雙側病理征陽性等。一般認為原發性腦室內出血最常見的病因是脈絡叢動脈瘤及腦動靜脈畸形,高血壓及頸動脈閉塞、煙霧病也是常見的病因。發性腦室內出血急性期的治療措施大致可分為內科治療和外科治療兩大類。
原發性腦幹出血多由高血壓動脈粥樣硬化引起。
繼發性腦幹出血繼發性腦幹出血的發生與腦幹周圍組織對腦幹壓迫的速度,及周圍組織病變的部位、大小、性質都有關係。繼發性腦千出血多發生於中腦及腦橋上段。約半數患者繼發於大腦半球深部出血。腦梗死繼發腦幹出血:腦梗死後由於腦水腫等導致腦幹受壓、變形、移位致使腦幹內徽小穿動脈、靜脈及毛細血管被牽拉、破裂而出血。
顱腦CT掃描、MRI檢查對腦幹出血的診斷價值:現如今多數學者認為顱腦CT掃描對診斷腦幹出血仍作為首選,能明確出血的部位和量,而且對預后也能做出較正確的評估。必要時做腦幹CT薄層掃描。
腦幹出血的治療要及時,爭分奪秒,控制血壓是最重要的一環。迅速地把血壓降低到正常水平或稍微偏高水平,能有效的預防再出血,也就能避免病情的進一步發展。冬眠也是很重要治療方式。冬眠能有效降低新陳代謝,降低腦細胞耗氧和能量消耗,保護了腦細胞。同時使病人鎮靜,使整個機體的耗能都降低了,增強了身體儲備。對於出血量大、昏迷的病人,要及時行側腦室外引流,降低顱內壓,預防腦細胞繼發損傷和腦疝形成。如有肺部感染、要立即行氣管切開,不要猶豫,糾正肺功能。對於併發症的治療要積極,不能姑息,否則會出現嚴重的後果。同時給予重症監護、吸氧、降顱壓、止血、防治胃潰瘍、保護腦組織及其他輔助治療,定能夠挽救大部分腦幹出血病人的生命。病人一旦生命體征平穩,要早期功能鍛煉,促進機體各功能的恢復。出院后也要給於生活輔導,養成良好的、積極向上的生活習慣,預防疾病的再次複發。