糖尿病周圍神經痛
糖尿病在神經系統發生的多種病變的總稱
糖尿病神經病變是糖尿病在神經系統發生的多種病變的總稱。它是糖尿病患者最常見、最複雜和最嚴重的併發症之一,是因糖尿病慢性高血糖狀態及其所致各種病理生理改變而導致的神經系統損傷,可累及全身周圍神經系統任何部分,包括感覺神經、運動神經和自主神經。臨床上以肢體疼痛、感覺減退、麻木、灼熱、冰涼等,也可表現為自發性疼痛、痛覺過敏、痛覺超敏,甚至發展至糖尿病足潰瘍或需要截肢,嚴重影響患者生活質量。
神經內科 內分泌科
糖尿病周圍神經病變發生緩慢,其發病機制較為複雜,目前尚不能完全闡明。由於糖尿病周圍神經病變是一種常見的神經病理性疼痛類型,發病機制可能與神經病理性疼痛相似。在神經病理性疼痛發生過程中,中樞敏化發揮重要作用。
1、疼痛傳導過程
神經病理性疼痛雖分多種類型,但疼痛傳導均受上行和下行通路的調節,包括痛覺感測、痛覺上行傳遞、皮層和邊緣系統的痛覺整合及下行痛覺調控過程。上行傳導通路主要有兩條,包括脊髓丘腦通路(主要通路)和脊髓腦橋臂旁核通路。脊髓丘腦通路傳遞至感覺皮層,負責疼痛的感知和辨別,脊髓腦橋臂旁核通路傳遞至邊緣系統,負責疼痛相關的情感,動機及厭惡情緒等。當外界受到刺激后,感覺信號從外周神經經脊髓背角傳入大腦,感知疼痛。腦幹對脊髓背角神經元具有下行抑制作用,下行抑制系統主要由中腦導水管周圍灰質、延腦頭端腹內側核群(中縫大核及鄰近的網狀結構)和腦橋背外側網狀結構(藍斑核群和KF核)的神經元組成,它們的軸突經脊髓背外側束下行,對脊髓背角痛覺信息傳遞產生抑制性調節。
2.中樞敏化
糖尿病周圍神經痛與帶狀皰疹后神經痛(PHN)的病因雖然不同,但其發病機制卻有共同之處,即是由外周和中樞神經系統敏化引起的。外周神經損傷后,在中樞神經系統內發生解剖及神經化學的改變,損傷癒合后這些改變也可長時間持續存在。中樞敏化是神經病理性疼痛的重要發病機制,神經病理性疼痛的維持在於中樞敏化。
正常情況下初級傳入纖維基本上無或極少有自發性放電,但當神經損傷后,可誘發軀體感覺纖維及初級感覺神經元(背根神經節或三叉神經節神經元)自發性放電,從而產生異常的自發性疼痛。中樞敏化指強烈的痛刺激或神經損傷引起脊髓背角神經元的興奮性異常升高,誘發疼痛的放大現象。可表現為痛覺過敏、自發性疼痛、痛覺超敏等。
3. 鈣離子通道
脊髓背角鈣離子通道的變化在中樞敏化發生中起重要作用,神經損傷后,脊髓背角(主要是突觸前膜)鈣離子通道上的α2-δ亞基高表達,影響神經遞質的釋放和突觸后神經元的興奮性。神經元過度興奮時,鈣離子通道異常開放,鈣離子內流增加,導致興奮性神經遞質釋放增加,從而產生疼痛感覺。
糖尿病周圍神經痛
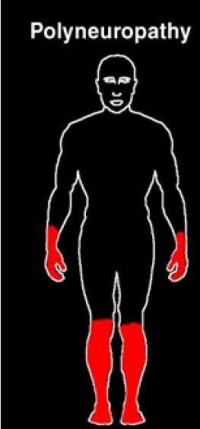
糖尿病周圍神經痛
患者常常伴有生活質量下降和各種功能的受損。糖尿病周圍神經痛患者常因規律性疼痛令其難以入睡,而長期睡眠障礙會極度影響患者日常生活,患者常會伴有睏倦和乏力,繼而精神恍惚,嚴重的還會出現失望、煩躁等精神障礙。糖尿病周圍神經痛還影響到糖尿病患者的血糖控制並間接導致遠期心腦血管併發症增加。患者足部疼痛與“在熱炭上裸足行走”的描述相似,直接導致其行走能力下降。
國際最新治療理念強調,糖尿病周圍神經痛的早期診斷及早期防治很關鍵。如果在癥狀早期就用藥物控制好,可以延緩癥狀的進程和程度,使手足麻木不至於快速進展到疼痛,甚至肌無力。同時,早期治療糖尿病神經痛可以改善糖尿病患者的血糖控制,並降低遠期心腦血管併發症。
如果是糖尿病患者出現了四肢遠端麻木、疼痛等癥狀,應該警示是否屬於糖尿病周圍神經痛,及早到內分泌科或神經內科確診,儘早治療。
對於糖尿病神經病理性疼痛,應從多個方面治療。
1. 治療原發病,即控制糖尿病,血糖要達標。