硬膜外麻醉
硬膜外間隙阻滯麻醉
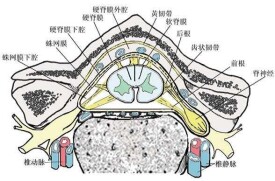
硬膜外麻醉是指硬膜外間隙阻滯麻醉,即將局麻藥注入硬膜外腔,阻滯脊神經根,暫時使其支配區域產生麻痹,稱為硬膜外間隙阻滯麻醉,簡稱為硬膜外阻滯。根據給葯的方式可分為單次法和連續法。根據穿刺部位可分為高位、中位、低位及骶管阻滯。
適應徵:理論上講,硬膜外阻滯可用於除頭部以外的任何手術。但從安全形度考慮,硬膜外阻滯主要用於腹部及以下的手術,包括泌尿、婦產及下肢手術。頸部、上肢及胸部雖可應用,但管理複雜。高位硬膜外主要用於術后鎮痛或全麻複合硬膜外麻醉,以減少全麻藥的用量。此外,凡適用於蛛網膜下腔阻滯的手術,同樣可採用硬膜外阻滯麻醉。此外還用於術后鎮痛。
禁忌征:1、低血容量、休克病人;2、穿刺部位感染或者菌血症可致硬膜外感染者;3、低凝狀態,近期使用抗凝藥物未停用足夠長時間者;4、穿刺部位術后、外傷、畸形者,腰背部疼痛在麻醉后可能加重者;5、患者及家屬有顧慮者;6、精神病、嚴重神經官能症以及小兒等不合作病人。
1、為了防治全脊麻,須備好氣管插管裝置,給氧設備及其他急救用品。
2、嚴格消毒。
3、穿刺體位有側卧位及坐位兩種,臨床上主要採用側卧位。穿刺點應根據手術部位選定,一般取支配手術範圍中央的相應棘突間隙。通常上肢穿刺點在胸3~4棘突間隙,上腹部手術在胸8~10棘突間隙,中腹部手術在胸9~11棘突間隙,下腹部手術在胸12至腰2棘突間隙,下肢手術在腰3~4棘突間隙,會陰部手術在腰4~5間隙,也可用骶管麻醉。確定棘突間隙,一般參考體表解剖標誌。如頸部明顯突出的棘突,為頸下棘突;兩側肩胛崗聯線交於胸3棘突;兩側肩胛下角聯線交於胸7棘突;兩側髂嵴最高點聯線交於腰4棘突或腰3~4棘突間隙。
4、硬膜外間隙穿刺術有直入法和旁入法兩種。頸椎、胸椎上段及腰椎的棘突相互平行,多主張用直入法;胸椎的中下段棘突呈疊瓦狀,間隙狹窄,穿刺困難時可用旁入法。老年人棘上韌帶鈣化、脊柱彎曲受限制者,一般宜用旁入法。
5、負壓實驗可用懸滴法,不推薦使用注射空氣判斷是否進入硬膜外腔隙。
用於硬膜外阻滯的局麻藥應該具備彌散性強、穿透性強、毒性小,且起效時間短,維持時間長等特點。目前常用的局麻藥有利多卡因、羅哌卡因及布比卡因。若無禁忌證,椎管內阻滯的局麻藥中可添加腎上腺素(濃度不超過5μg/ml),以延長局麻藥的作用時間、減少局麻藥的吸收、強化鎮痛效果以及作為局麻藥誤入血管的指示劑。
(一)影響阻滯平面的因素
1. 藥物容量和注射速度 容量愈大,注速愈快,阻滯範圍愈廣,反之,則阻滯範圍窄,但臨床實踐證明,快速注葯對擴大阻滯範圍的作用有限。
2. 導管的位置和方向 導管向頭側時,藥物易向頭側擴散;向尾側時,則可多向尾側擴散1~2個節段,但仍以向頭側擴散為主。如果導管偏於一側,可出現單側麻醉,偶爾導管迷入椎間孔,則只能阻滯幾個脊神經根。
3. 病人的情況 嬰幼兒、老年人硬膜外間隙小,用藥量須減少。妊娠後期,由於下腔靜脈受壓,間隙相對變小,藥物容易擴散,用藥量也須減少。某些病理因素,如脫水、血容量不足等,可加速藥物擴散,用藥應格外慎重。
(二)術中管理
硬膜外間隙注入局麻藥5min~10min內,在穿刺部位的上下各2、3節段的皮膚支配區可出現感覺遲鈍;20min內阻滯範圍可擴大到所預期的範圍,麻醉也趨完全。針刺皮膚測痛可得知阻滯的範圍和效果。除感覺神經被阻滯外,交感神經、運動神經也遭阻滯,由此可引起一系列生理擾亂。同脊麻一樣,最常見的是血壓下降、呼吸抑制和噁心嘔吐。因此術中應注意麻醉平面,密切觀察病情變化,及時進行處理。
1、局麻藥全身中毒反應
2、誤入蛛網膜下腔
3、誤入硬膜下間隙
4、導管折斷
5、異常廣泛阻滯(又稱全脊髓麻醉,臨床表現為全部脊神經支配區域無痛覺、低血壓、意識喪失及呼吸停止,癥狀多在注葯后數分鐘內出現,如處理不及時可發生心臟停搏。)
6、硬膜穿破和頭痛
7、神經損傷