宮頸腺癌
一種宮頸的上皮病變
又稱徠“毛母質瘤”。是由表皮毛母細胞發生,含有嗜鹼性細胞和影子細胞。這種腫瘤發生於任何年齡。病變在真皮深層或下層,有結締組織構成的包囊,在早期損害內部較多的嗜鹼細胞,到晚期主要為影子細胞,鈣質沉著常成片出現於影子細胞內。其損害為單發的皮下軟骨樣硬腫物,呈圓形,邊界清楚,表面皮膚可正常或稍有暗紫褐色的色素沉著,手術切除。
鈣化上皮瘤由Malherbe於1880年首先報告並命名,1961年Forbis和Lhelwig又將其命名為毛母質瘤,認為其來源於毛囊的外根鞘。β-環鏈蛋白、APC基因、bcl-2基因及Wingless途徑於毛囊發育及生長周期密切相關,有研究表明這些基因及信號傳導的異常時鈣化上皮發生的重要原因。
宮頸腺癌的病因尚不清楚,有關發病因素有人認為有與宮頸鱗癌相似的特點,如早年性交、性生活紊亂多個性伴侶,也有與子宮內膜癌相似的特點,不孕少孕者肥胖高血壓及糖尿病比率明顯高於宮頸鱗癌。也有學者認為宮頸腺癌的發病因素與宮頸鱗癌不同,認為腺癌的發生與性生活及分娩無多大關係,而可能與內分泌紊亂及服用外源性激素有關。宮頸腺癌多發生在更年期,與此期體內激素常發生紊亂有關。在應用孕激素類藥物及妊娠婦女的宮頸中可見到微腺型腺體增生(microg-landular hyperplasis),這是由於孕激素刺激宮頸內膜柱形細胞下儲備細胞增生並向腺體方向分化,說明腺體增生與孕激素有關。Qizilbash、Gallup等認為若服高劑量孕酮製劑10年或10年以上,發生宮頸癌的危險性增高。Gallup報道35例宮頸腺癌中28例曾接受過性激素製劑其中3例曾用雌、孕激素聯合治療。有學者還注意到宮頸腺癌與長期服用避孕藥間的相互關係Ireland報道73例宮頸腺癌患者中有8例曾服用避孕藥Gallup報道35例宮頸腺癌患者中有5例曾服用避孕藥1~8年。因多數材料中病例數較少故避孕藥與宮頸腺癌的因果關係尚難定論,但值得引起關注。
生物學研究表明,宮頸癌的發生與人乳頭瘤病毒(HPV)感染密切相關。在宮頸鱗癌與腺癌組織中均可檢測到HPV DNA,與宮頸癌有關的HPV以16,18和31型為主,但在宮頸鱗癌與腺癌中HPV型別比例卻不相同。宮頸鱗癌中以HPV16型為主,HPV18僅佔HPV陽性腫瘤的5%~17%,而在宮頸腺癌中以HPV18為主,所佔比例高達34%~50%,提示HPV 1618尤其是HPV18在宮頸腺癌發病中可能起著重要作用。
1.宮頸上皮內瘤變(CIN) 因未發現有公認的宮頸內腺體發育異常情況,雖然病理學家注意到腺癌與不典型腺體共存的病例,但未證實這種不典型腺體將發展為腺癌雖也有自宮頸腺上皮細胞輕度不典型增生逐漸加重到中度以至重度不典型增生,最後發展為宮頸內膜腺體原位癌稱為宮頸表皮內腺瘤變(cervical intraepithelial glandular neoplasia,CIGN)但在實踐中很少應用。
2.宮頸微浸潤腺癌(microinvasive adenocarcinoma)其定義及形態學標準迄今尚未統一因宮頸管的正常腺體可以延伸至間質,測量這種疾病的穿透深度存在一定困難,故有學者主張採用早期宮頸腺癌(early cervical adenocarcinoma)術語。
3.宮頸浸潤性腺癌。臨床上由於宮頸腺癌多數向頸管內生長,不易早期發現而對其癌前病變、微浸潤腺癌的診斷又有一定困難故常將癌前病變、微浸潤腺癌都視為宮頸浸潤性腺癌。
Hepler、Docxerty等報道宮頸腺癌的發生率占宮頸浸潤癌的4%~5%,近年來報道宮頸腺癌的發病率有上升趨勢,從5%上升為15.1%~18.5%,甚至有高達20%~30%的報道宮頸腺癌可發生於18~84歲婦女,其平均發病年齡在49歲左右,多發生於更年期婦女。值得注意的是年輕婦女宮頸癌患者中腺癌比例相當高,其中35歲以下年輕婦女的發病率上升較顯著。Pallack等報道31例20歲以下的宮頸癌患者中78%為腺癌。
1.宮頸原位腺癌的發生率在上升,發生率約0.21/10萬占宮頸腺癌的2%~8%。原位腺癌的發病年齡較輕,平均為35.9~38.4歲。
2.微浸潤腺癌較少見,因診斷標準不一,真正發生率不詳平均發病年齡在40歲年齡段的後期。
3.宮頸浸潤性腺癌 由於臨床上對其癌前期病變及微浸潤腺癌的診斷有一定困難,且宮頸腺癌多數向頸管內生長,不易早期發現,故臨床上宮頸浸潤性腺癌多見。
宮頸腺癌多數起源於宮頸管內膜,最常見的為頸管內膜型它可向子宮內膜方向分化,形成子宮內膜樣癌和透明細胞癌,亦可向輸卵管上皮方向分化,形成漿液乳頭狀腺癌另一部分則為中腎殘跡起源的中腎腺癌。腺鱗癌則起源於宮頸柱狀上皮下的儲備細胞,同時向腺癌和鱗癌兩個方向分化,但兩者比例不一,分化程度也可不同,故腺鱗癌在形態上有多種類型。
癌前病變
宮頸上皮內瘤變(CIN)是宮頸鱗癌的癌前期病變,但對宮頸腺癌來說有無癌前期病變尚有爭論。(1)宮頸內膜腺體不典型增生:常見於較年輕的婦女,多發生於宮頸移行帶區,呈單病灶存在或為多灶性。腺上皮不典型增生形態除核異型外核的位置異常,還可見到腺體輪廓異常。腺上皮不典型增生與癌變的劃分較困難,總體考慮其生物學行為甚為重要。此外,宮頸內膜腺體不典型增生可與宮頸原位腺癌及浸潤癌並存,故其診斷以宮頸錐切標本較好。
(2)宮頸原位腺癌:宮頸原位腺癌(adenocarcinoma insitu,AIS)是指局限於頸管黏膜表面及其以下腺體內的上皮腫瘤,於1953年被確定為一個獨特的病種此概念已被廣泛接受。
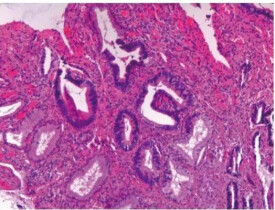
宮頸原位腺癌多從轉化帶開始可同時累及宮頸內膜表面腺上皮及深部腺體,可呈多灶性,其病理特點為不典型程度加重,核漿比例大,核異性大,核參差不齊,極性紊亂,但基底膜完整。腺體輪廓正常或異常,如內折、外突和呈角狀,也可向腔內呈乳頭狀突起,但無繁雜分支或實質增生團,癌變腺體深度不超過周圍正常腺體的深度,從表面腺上皮層開始不超過4mm為限,間質無浸潤也無壞死。
微浸潤腺癌
(1)大體形態:宮頸表面可光滑,或呈糜爛、息肉、乳頭狀。多數病例其病變累及宮頸1/2以上。
(2)組織形態:腺體結構形態異常,表現為:
①細胞向外出芽形成子腺體,浸潤間質,周圍有淋巴細胞浸潤和(或)纖維細胞增生。
②腺體成堆增生形成背靠背現象其中間質極少,癌變腺體中常混雜有正常腺體,有時互相融合成篩狀結構。浸潤腺體周圍常見到原位腺癌形態。
宮頸浸潤性腺癌
多數腺癌為中、高分化。腺體成分排列複雜,可見乳頭從表面突入管腔有些細胞含有中量至大量黏蛋白。其他類型腺癌包括:腸型、印戒細胞型腺癌、惡性腺瘤、絨毛腺管狀乳頭狀腺癌。宮內膜樣腺癌和乳頭漿液性腺癌。
(1)大體形態:宮頸腺癌來自宮頸管,並浸潤頸管壁當病灶長大至一定程度時,即從宮頸外口向外突出,此時常侵犯陰道及宮旁組織。宮頸腺癌的大體形態可多種多樣。可向內生長,頸管擴大使整個宮頸增大呈“桶狀宮頸”質硬而宮頸表面光滑或輕度糜爛向外生長者可呈息肉狀、結節狀、乳頭狀或蕈樣團塊。近15%的患者無肉眼可見病灶。
(2)組織學類型:迄今尚無統一的組織學分類標準,宮頸腺癌常常不是一種純的組織學類型,而是不同組織學類型的混合已報道達11種。1975年WHO制定宮頸腺癌的組織學亞型為:宮頸管內腺癌、內膜樣腺癌、透明細胞(中腎)腺癌、腺樣囊腺癌、鱗腺癌和未分化癌在此基礎上又有不少學者提出宮頸腺癌的組織學分類。中國陳中年、杜心谷等(1966)提出分為下列類型:
①宮頸黏液性腺癌:
A.中等分化的黏液腺癌。
B.低分化的黏液腺癌。
C.微偏腺癌。
②子宮內膜樣腺癌。
③透明細胞癌。
④宮頸漿液乳頭狀腺癌。
⑤未分化腺癌。
⑥宮頸腺鱗癌。
(3)各型宮頸腺癌的組織學特徵:
①宮頸黏液性腺癌(mucin secreting adenocarcinoma):這是一種產生黏液的宮頸內膜腺癌,為最常見的類型。按其分化程度形態不一,中等分化者仍保持了腺體的形態結構,但腺體輪廓不整齊,腺體為單層細胞假復層或乳頭狀,腺體的上皮細胞內含黏液。胞核增大、深染。腺癌腺體散在分佈分化差者無腺結構,常呈一片黏液,細胞出現在黏液湖中,有許多深染增大的核。
②子宮內膜樣腺癌(endometriod carcinoma):是一種向子宮內膜腺體方向分化的腺癌腺體形態似子宮內膜腺體,腺體呈背靠背圖像,腺體間幾無間質存在。腺體細胞呈柱形單層或復層排列胞核深染而無極性。無黏液產生。
③透明細胞癌(clear cell carcinoma):也是一種向子宮內膜方向分化的腺癌。細胞大,多角形,有豐富的透明至嗜伊紅染色的胞漿,排列成腺體或片狀結構。腺圈結構中細胞呈單層立方形,核圓突起如圖釘狀,核分裂象多。
④宮頸漿液乳頭狀腺癌(serous papil lary adenocarcinoma):是一種向輸卵管上皮方向分化的腺癌,自宮頸內膜表面長出呈乳頭狀。乳頭有狹窄的間質中心柱,乳頭周圍有腺圈結構,細胞為復層低柱狀上皮,無黏液分泌核深染而小。
⑤未分化腺癌:細胞小,大小形態一致,密集成片,無腺體或鱗狀細胞組織的結構形態。細胞為立方形或柱形,有的具有圍成腺腔的傾向。
⑥微偏腺癌(minimal deviation adenocarcinoma):是一種少見的宮頸腺癌,佔1%~3%腺體形態似良性,而生物學行為具惡性腫瘤的特點,是一種分化很好的黏液腺癌,又稱惡性腺瘤(adenoma maligium)其病理特徵為腺體增生,密集而紊亂,腺體大小不一,形狀極不規則多數為奇異有角外翻狀,呈捲曲狀、爪形,常含點狀突起,但腺體無背靠背現象。腫瘤腺上皮細胞近似正常宮頸腺上皮,為黏液性單層高柱狀上皮,細胞異形性不顯著,腺體浸潤深度超過5mm。
⑦腺鱗癌(Squamo-adenocarcinnoma):腫瘤由惡變腺體和惡性鱗形細胞2種成內膜樣細胞組成,來源於宮頸柱狀上皮下儲備細胞,腺體細胞可表現為黏液性細胞或子宮內膜樣細胞,一些細胞可有印戒表現,可有腺泡結構或存在少數裂隙的分化不良細胞呈片狀或巢狀。鱗癌成分常無角化,分化程度不一。
1.癌前病變的宮頸原位腺癌 常缺乏特殊的臨床表現,無癥狀或呈宮頸炎表現,靠病理組織學檢查確診。
2.微浸潤腺癌的臨床表現 有15%~20%的宮頸微浸潤腺癌患者無癥狀有癥狀主要表現為陰道分泌物增多有時呈水樣或黏液狀,其次為異常陰道流血,常為性交出血宮頸可呈不同程度糜爛或呈息肉狀、乳頭狀,約1/3的患者宮頸外觀正常。
3.宮頸浸潤性腺癌的臨床表現 其臨床表現與宮頸鱗癌相似,早期可無癥狀,通過異常細胞學塗片發現。文獻報道15%~20%的宮頸腺癌無癥狀。上海醫科大學婦產醫院報道109例宮頸腺癌中13例無癥狀,佔11.9%。Gallu報道35例中3例無癥狀,佔8.6%。在有癥狀的患者中,主要為異常陰道流血及白帶增多。晚期患者根據病灶廣泛程度及侵犯的臟器而出現一系列繼發性癥狀,如疼痛、肛門墜脹、貧血泌尿系統癥狀等。Rutledge報道219例宮頸腺癌,常見癥狀如下:異常陰道流血159例佔72.6%;陰道排液28例佔12.8%;疼痛11例,佔6.9%;其他6例,佔2.7%;無癥狀15例,佔6.9%。
異常陰道流血包括性交出血白帶內含血不規則陰道流血或絕經后陰道流血。白帶增多常具特徵性,呈水樣或黏液樣,特別是宮頸黏液性腺癌,患者常訴有大量黏液狀白帶,少數略帶膿性呈黃水狀,因量多常需用會陰墊。
宮頸局部可光滑或宮頸糜爛息肉狀生長,甚至呈菜花狀。晚期病例宮頸贅生物表面可有潰瘍或空洞形成,並由壞死組織覆蓋有陰道或宮旁浸潤。約有1/3的患者宮頸外觀正常,腫瘤往往位於頸管內而表面卻光滑絕經後患者陰道穹隆萎縮,宮頸萎縮,可使病變不明顯。
併發症
宮頸腺癌可與乳腺癌、外陰原位癌、外陰佩吉特病、直腸癌等並存發生率約1.8%;宮頸腺癌患者常合併CIN,這兩種情況的形成因素不清楚,有人認為兩種病變來源於同一先驅——儲備細胞。Mair曾報道230例宮頸腺癌中99例合併CIN,佔43%,其中輕度23例中度21例,重度22例宮頸原位癌33例另有6例合併浸潤性鱗癌。Shingleton報道1/3的患者有惡性鱗形細胞成分並存。Teshima報道30例早期宮頸腺癌中有10例與宮頸原位鱗癌並存。上海醫科大學婦產醫院的材料報道109例宮頸腺癌中有10例合併宮頸原位鱗癌,佔9%,另4例合併浸潤性鱗癌。
實驗室檢查
1.脫落細胞學檢查 宮頸脫落細胞塗片標本中見到多個圓形、片狀或單個多形腺細胞時可考慮腺癌大多數腺癌細胞中有明顯核仁,但有一半左右的患者細胞學塗片可無異常發現。
子宮頸脫落細胞學檢查用於發現子宮頸腺癌但其陽性率較子宮頸鱗癌明顯低僅30%,假陰性率高,故易發生誤診及漏診,可能與下列因素有關:
(1)宮頸腺癌多位於頸管被覆柱狀上皮及間質腺體內,病灶隱匿,常致取材不足。
(2)宮頸腺癌尤其是早期腺癌的脫落細胞核異質改變不如鱗癌顯著,特別是高分化黏液腺癌多致閱片疏忽。
對塗片中發現的不典型腺細胞應引起重視。Kafer1e認為在巴氏塗片中不典型腺細胞(atypical glandular cell of undetermined significance,AGUS)雖不常見,但它卻是一重要的細胞學診斷,且為Bethesda系統性質未定的不典型細胞。在總宮頸塗片中的發生率為0.18%~0.74%,伴有臨床病變的可能性較大,故對AGus婦女反覆多次作宮頸細胞學檢查可能是不夠的,推薦做陰道鏡檢查。
如臨床癥狀高度懷疑子宮頸腺癌而細胞學檢查陰性時,需進一步檢查。
2.碘試驗 碘試驗對癌無特異性,利用正常宮頸上皮富含糖原,會被碘染成棕黑色,而癌上皮缺乏糖原,碘染不著色。在不著色區域取活組織,提高診斷準確率。
其它輔助檢查
1.陰道鏡檢查 子宮頸腺癌陰道鏡下所見包括出現高度分化的腺體,正常纖毛結構周圍有散在或密集而突起的柱狀型絨毛及蜂窩狀圖像。腺癌的陰道鏡圖像有別於鱗癌由於腫瘤組織的特殊生長,發源於宮頸柱形上皮的中心血管高度擴大末端終止於類似正常柱形上皮的絨毛突狀癌組織中,形成大而分散的點狀血管,有時亦可呈髮夾形異形血管,血管粗大且分佈異常。宮頸表面腺口異常增多和(或)不規則分佈,腺口白色,大小不規則使宮頸表面似蜂窩狀圖,尤以黏液性腺癌為著。因此須在陰道鏡下行可疑部位多點活檢送病理組織學檢查。
2.頸管搔刮術 如病灶位於頸管內在陰道鏡檢查的同時應行頸管搔刮術,可明顯提高診斷的正確率。
3.宮頸錐切 子宮頸活檢雖能明確診斷,但由於活檢所取組織有限有時不能肯定浸潤深度,故要診斷是否屬於Ⅰa期至少應作宮頸維切術。
4.宮頸和宮頸管活組織檢查 是確診病變最可靠和不可缺少的方法。
徠相關檢查:糖定量(尿)陰離子隙
簡介
關於宮頸腺癌的治療方式意見尚不統一,特別是放射治療Andras、Fletcher等認為宮頸腺癌對放射的敏感性與鱗癌相似。Nakano(1995)報道58例單純放射治療的宮頸腺癌,5年生存率Ⅰ期85.7%,Ⅱ期66.7%,Ⅲ期32.3%,Ⅳ期9.1%。Gallup等則認為宮頸腺癌對放療不敏感,特別是分化好的腺癌。章文華等報道Ⅰ、Ⅱ期宮頸腺癌放療后21%的病例有腫瘤殘存,121例宮頸腺癌有98例單放射治療,放療后腫瘤未控率及複發率達38.8%,而鱗癌組織僅21.5%。
一般認為:①腺癌較鱗癌的放射敏感性差,特別是分化好、有分泌功能的腺癌。②宮頸腺癌起源於宮頸管內,常呈桶狀病灶,且常延伸至子宮下段和深入肌層,用治療鱗癌的技術治療宮頸腺癌是不夠的。③宮頸腺癌放療后40%~50%的病例有殘餘灶,甚至高達2/3,故主張放療後手術。
因宮頸腺癌對放療的敏感性較差,故其治療原則是只要病人能耐受手術、估計病灶能切除者應盡量爭取手術治療。晚期病例手術困難或估計難以切除者,輔以放療腫瘤直徑>4cm、桶狀Ⅰb期、病灶延及子宮下段者,推薦術前放療,繼之手術。
隨著介入技術的發展及臨床的廣泛應用,對一些估計難以切除的宮頸腺癌近年亦有行術前介入治療待病灶縮小后再行手術的報道。
Ⅰ期
行廣泛性全子宮切除加雙側盆腔淋巴結清掃術宮頸腺癌的盆腔淋巴結轉移率高,Nojales報道Ⅰ期為16.6%,Ⅱ期32.4%;Berek報道Ⅰ期為14.16%,Ⅱ期40.4%;曹斌融等報道Ⅰ期為10.3%,Ⅱ期為34.4%,故Ⅰ期宮頸腺癌也應作盆腔淋巴結清掃術。浸潤性宮頸腺癌的卵巢轉移率較高,Tabata(1993)對674例宮頸癌屍檢研究表明,鱗癌的卵巢轉移率為17.4%,而腺癌則高達28.6%有關宮頸腺癌保留卵巢的安全性尚未見報道故主張手術時一般不保留卵巢至於術后是否需常規加用放射治療及是否提高生存率,爭議較多。Kinney等認為輔助放療對生存率並無明顯改善但可降低盆腔複發率和延長無癌生存期。多數學者認為,當有不良預后因素存在時,如病灶緊靠手術切緣、腫瘤浸潤間質深部、大塊病灶宮旁累及、淋巴轉移等,術后應加放療。
Ⅱ期
採用手術及放射聯合治療即廣泛性全子宮切除加雙側盆腔淋巴結清掃術,術前或術后加用放療病灶≥4cm的宮頸腺癌主張術前放療或介入治療,待病灶縮小后再手術。也有學者主張先行全盆腔放射加腔內照射,放療結束后2周或6周行筋膜外全子宮切除。
晚期患者
採用以放射為主的綜合治療,即體外照射加腔內照射,輔以化療常用藥物有依託泊苷(VP-16)、絲裂黴素(MMC)、ADM長春新鹼(VCR)、順鉑(DDP)、epirubicin等。對病灶局限在盆腔而腹主動脈旁淋巴結無轉移者,最近有行動脈灌注後行手術治療的報道。Narimatsu等(1996)報道以DDP10mg/d及5-FU 250mg/d動脈灌注治療Ⅱb~Ⅲb期宮頸腺癌,10次為1療程,療程間隔3周,腫瘤消退率達83.5%,使之能通過根治性全子宮切除而完全切除腫瘤。尚有對中心性複發的宮頸腺癌者行盆腔摘除術的少數報道,獲得與鱗癌相似的生存率但此種手術併發症的發生率較高,需慎用。
微浸潤腺癌的最佳治療方案,如同鑒別原位癌及微浸潤腺癌一樣困難。迄今尚缺乏大樣本統計分析資料,僅有的材料多為少量病例報道,難以據此作出可靠的判斷。目前關於本病的處理意見尚不統一,從簡單全子宮切除到根治性子宮切除,也可採用放射治療。Burshardt建議微浸潤腺癌的手術治療應與宮頸鱗癌推薦的方案一樣,根據病變大小行簡單全子宮切除或根治性子宮切除,在他們治療的那些病例中無1例複發。Teshima等報道30例患者中,有1例浸潤間質3mm深的宮頸腺癌行廣泛性子宮切除術后陰道頂腫瘤複發。杜心谷等也報道了1例類似病例。BuscemaWoodruff曾報道浸潤間質3mm的腺鱗癌發生廣泛轉移。
一般認為,手術治療與放射治療對宮頸微浸潤腺癌同樣有效,但手術優於放射治療。由於微浸潤腺癌宮頸錐切緣受累率高達32%故不主張保守治療。若無手術禁忌,推薦廣泛性全子宮切除加盆腔淋巴清掃術。若病人要求則正常卵巢可予以保留,因早期宮頸腺癌鏡下擴散至卵巢的機會在2%以下。
宮頸腺癌的預后較差。
1.宮頸浸潤腺癌 預后較浸潤鱗癌差,多發生盆腔淋巴結轉移及遠處轉移。可能與腫瘤向內生長不易早期發現以致診斷時腫瘤較大,及腫瘤頸管內生長使之較早擴散到宮旁等有關。Eifel報道宮頸腺癌的遠處轉移率為46%,而鱗癌為12.5%。Kjorstad報道宮頸腺癌的5年生存率為51%,鱗癌為68%(P<0.005)。章文華等報道腺癌的總生存率為45%,鱗癌為60.7%。在一項大樣本報道中,宮頸腺癌的實際5年生存率分別為:Ⅰ期60%Ⅱ期47%,Ⅲ期8%。
(1)臨床期別:隨臨床期別增加其5年生存率遞減。Berek報道Ⅰ期82.9%、Ⅱ期42.9%,曹斌融等報道Ⅰ期85.1%Ⅱ期60.6%章文華等報道Ⅰb期77.8%、Ⅱ期52.5%Ⅲ期27.5%。
(2)組織學類型:組織學類型與預後有關,一般來說子宮內膜樣腺癌預后較好,腺鱗癌透明細胞癌及微偏腺癌預后差,有腺腔或乳頭結構及不含黏液的腺癌較實質和黏液型預后好,純腺癌較混合型預后好
(3)細胞分化程度:分化程度影響預后。Fu報道分化好的和分化差的宮頸腺癌5年生存率分別為61%、30%Hurt(1997)報道Ⅰ、Ⅱ、Ⅲ級頸管內膜腺癌的5年生存率分別為70%、25%和11.1%。
(4)病灶大小:隨腫瘤大小增加其5年生存率遞減。GragsbeRutledge、Hurt等均指出,大塊腫瘤治療后局部複發及遠處轉移率較高。Kilgore認為病灶直徑<3cm和≥3cm者,5年生存率有明顯差異。Berek等報道,病灶5cm者無1例存活,且病灶>3cm者,盆腔及腹主動脈旁淋巴結轉移率高達50%。
(5)淋巴轉移:宮頸腺癌盆腔和腹主動脈旁淋巴結轉移率較高,隨臨床期別病灶大小、細胞分化程度及腫瘤浸潤深度增加,淋巴轉移率增加。Fu報道Ⅰ、Ⅱ期盆腔和(或)腹主動脈旁淋巴轉移率分別為15%和40%Fu、Reagan報道病灶直徑30例(16.7%)淋巴轉移,>4cm組5/6例(83.3%)發生淋巴轉移。Berek報道分化為Ⅰ級、Ⅱ級及Ⅲ級的腺癌淋巴轉移率分別為5.3%11.1%和50.0%。他還報道浸潤18例(11.1%)、6~10mm組2/7例(28.6%)、>10mm組4/7例(57.1%)發生淋巴轉移有淋巴轉移者預后極差。
(6)脈管內浸潤:Saigo等報道脈管內浸潤與預後有關
(7)腫瘤浸潤深度:隨腫瘤浸潤深度增加其生存率降低。Hopkins指出,即使Ⅰ期患者,若腫瘤穿透到宮頸50%者預后明顯差
(8)治療方式:治療方式也影響預后。Fu報道單手術組無癌生存率為63%,手術加放療組為83%,而單放療組僅25%。
上述因素均影響宮頸腺癌的預后,而這些因素間又相互關係密切,互相影響
預防:
做到早期診斷早期治療並做好隨訪工作。
(1)病變源於毛囊,因此毛髮覆蓋處皮膚均可發,筆者研究病例多位於頭頸面部,與文獻報道頭頸面部多發一致。本組全部病例超聲顯示均位於皮下脂肪層內緊鄰皮膚,提示病變位於真皮下層、皮下脂肪層,與其組織源於真皮向皮下脂肪層生長相對應。
(2)病理鈣化、骨化是鈣化上皮瘤的特點。Hwang的研究中,鈣化上皮瘤超聲圖像中點狀強回、聲與病變病理鈣化、骨化相對應。本組例病灶中超、聲顯示全部出現了不同程度鈣化。鈣化特點與Choo報道病例鈣化特點一致,多表現為點狀強回聲,後方無明顯聲影。其他報道亦可出現淺表弧形或線性鈣化。Kaddu等認為鈣化上皮瘤最終會鈣化和或骨化形成無上皮成分的結節而停止發展。因此推斷,隨著病情的進展,超聲檢査中提示出的鈣化程度會加重。
(3)超聲表現腫瘤多為類橢圓形,邊界清晰,部分周邊可見完整低回聲暈環。這種低回聲的暈環,組織學提示為腫瘤的結締組織鞘。有些腫瘤周邊可見高回聲,可能是由於腫瘤引起的瘤體周邊異物性炎症反應所致。本組病例中腫瘤周邊尚未發現這種炎症反應相關性高回聲。
⑷彩色多普勒血流顯像:本組病灶內、病灶周邊顯示血流信號病例與未顯示血流信號病例數相近。組織學上血管分佈於細胞島外圍間質內。Worstman的研究病例中腫瘤可見豐富血流,最高流速可達24cm/s。
宮頸腺癌的診斷除了根據病史、癥狀和體征外,主要以實驗室及輔助檢查及靠病理組織學檢查確診。因宮頸表面光滑或僅輕度糜爛,是造成宮頸腺癌漏診的主要原因。
Maier和Norris提出原發性宮頸腺癌的診斷標準:①存在單一惡性移行區;②在診刮或子宮切除標本中,子宮內膜無惡性特徵;③發生於殘端宮頸的腺癌在宮體切除5年以上;④腫瘤大體上位於宮頸,子宮大小正常,宮腔內無明顯可見病灶。
1.微浸潤腺癌 診斷標準尚不統一,有些學者提出診斷標準為:
(1)不典型細胞增生,有正常頸管腺體結構及腺體增生,呈細小芽狀或網狀或網狀浸潤增生,但其深度約小於1mm。
(2)較正常宮頸管柱狀上皮細胞大的不典型細胞。
(3)細胞核深染,核漿比例增加,見核分裂象。
2.宮頸早期浸潤腺癌 Ostor等主張將宮頸早期浸潤腺癌定為浸潤間質不超過5mm,其他一些學者則建議將浸潤間質深度不超過2mm水平擴散不超過7mm作為微浸潤腺癌的界限。中國陳忠年、杜心谷等也主張以浸潤深度小於2mm作為診斷標準還有學者提出以瘤體體積小於500mm3為界認為它比腫瘤侵入間質的深度更能預測預后,小於500mm3者複發率很少。
鑒別診斷:
與子宮內膜癌鑒別:宮頸腺癌可以是原發的或轉移性,特別需排除延伸到宮頸管的子宮內膜癌。