孕產婦死亡率
每萬例活產或每十萬例活產中孕產婦的死亡數為孕產婦死亡率
孕產婦死亡率即每萬例活產或每十萬例活產中孕產婦的死亡數為孕產婦死亡率。從妊娠開始到產後42天內,因各種原因(除意外事故外)造成的孕產婦死亡均計在內。由於其比例較小,因而分母多以萬或十萬計。
每天,約有1000名婦女死於與妊娠和分娩有關的可預防的疾病。所有孕產婦死亡有99%發生在發展中國家。在農村地區及貧困和教育程度較低的群體中,產婦死亡率較高。少女面臨的妊娠併發症和妊娠死亡風險比年輕婦女大。在分娩前後和分娩期間,熟練的護理可挽救婦女和新生兒的生命。1990年至2008年,世界各地的孕產婦死亡率下降了三分之一。
孕產婦死亡率之高令人無法接受。全世界每天約有1000名婦女死於與妊娠或分娩有關的併發症。2008年,35.8萬名婦女在妊娠和分娩期間及分娩后死亡。幾乎所有這些死亡都發生在發展中國家,而且大多數本來是可以預防的。
改善孕產婦健康是國際社會於2000年通過的八個千年發展目標中的一個。根據千年發展目標5,各國承諾在1990年到2015年期間將孕產婦死亡率減少四分之三。自1990年以來,世界各地的孕產婦死亡率下降了34%。
在撒哈拉以南非洲,一些國家自1990年以來將孕產婦死亡人數減少了一半。在包括亞洲和北非在內的其他地區,取得的進展甚至更大。然而,從1990年到2008年,全球孕產婦死亡率(即每10萬例活產的孕產婦死亡人數)每年僅下降2.3%。這遠遠低於實現千年發展目標5所需的5.5%的年降低率。
截至2018年底,全國孕產婦死亡率下降到18.3/10萬,嬰兒死亡率下降到6.1‰,5歲以下兒童死亡率下降到8.4‰。
孕產婦死亡發生在哪些地區
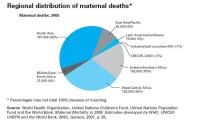
孕產婦死亡率的地區分佈
發展中國家的孕產婦死亡率是每10萬次分娩290人,而發達國家則為每10萬例14人。國家之間的差距很大,一些國家的孕產婦死亡率極高,每10萬例活產多達1000人或以上。各國國內的高收入者和低收入者之間以及城鄉居民間的差距也很大。
15歲以下少女的孕產死亡風險最大。妊娠和分娩併發症是大多數發展中國家少女死亡的主要原因。
平均而言,發展中國家婦女懷孕率高於發達國家,她們一生當中因妊娠死亡的風險較高。每位婦女一生的孕產死亡風險,即15歲女子最終因孕產原因死亡的概率在發達國家為1:4300,而發展中國家為1:120。
婦女死於妊娠和分娩期間及分娩后的併發症。這些併發症大多是在妊娠期間獲得的。其他併發症可能在妊娠之前就有,但在妊娠期間惡化。占孕產婦死亡原因80%的主要併發症有:
大出血(大都是產後出血)
感染(通常是在分娩后)
妊娠高血壓(子癇前兆和子癇)
難產
不安全的人工流產
余併發症由妊娠期間的瘧疾、貧血和艾滋病毒/艾滋病等疾病引發。
孕產婦健康和新生兒的健康密切相關。每年有300多萬新生兒死亡,另有300萬嬰兒是死產兒。
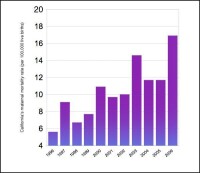
加州孕產婦死亡率(每10萬新生兒)
分娩后大出血的婦女若無人照管,兩個小時內便會失去健康的生命。分娩后立即注射催產素有效地減小了出血的危險。
如果講衛生,及時確認和對待感染的早期跡象,即可徹底防止分娩后感染。
在驚厥(子癇)以及其他危及生命的併發症發作前,應發現並適當控制子癇先兆。施用硫酸鎂等藥物治療子癇先兆可降低婦女罹患子癇的危險。
當嬰兒的頭部相對於母親的盆腔過大時,或者待分娩胎兒體位異常時,就會難產。在分娩的早期發現難產問題的方法是通過產程圖,即通過生產的進程圖來監測母嬰狀態。醫術熟練的醫師可以使用產程圖來識別和處理難產問題,防止母嬰生命受到威脅。必要時,可實施剖腹產手術。
為了避免孕產婦死亡,還必須防止意外懷孕和過早懷孕。所有婦女,包括少女在內,都需要實行計劃生育,嚴格依法接受安全墮胎服務,並且在墮胎后得到優質護理。

孕期保健
高收入國家的幾乎所有婦女至少做過四次產前檢查,在分娩和接受產後護理期間都得到了熟練衛生工作者的照料。在中、低收入國家,所有孕婦中做過不少於四次產前檢查的還不到一半。
妨礙婦女在妊娠和分娩期間接受或尋求醫護的其他因素有:
貧困
路途遙遠
缺乏信息
服務不足
文化習俗
為了改善孕產婦健康,必須在各級衛生系統查明並消除限制獲得優質孕產婦保健服務的障礙。
改善孕產婦健康是世界衛生組織的主要優先事項之一。世衛組織正在努力減少孕產婦死亡率,採取的手段是提供基於證據的臨床和規劃指導,制定全球標準,以及為會員國提供技術支持。此外,世衛組織提倡收費低廉且有效的治療方法,設計了衛生工作者培訓材料和指導方針,支持各國實施政策和規劃並監測進展情況。
在2010年9月聯合國千年發展目標首腦會議期間,聯合國秘書長潘基文發起了一項《促進婦女兒童健康全球戰略》,目的是在今後四年挽救1600多萬婦女兒童的生命。世衛組織正在與合作夥伴一道致力於實現這一目標。
經陰道分娩的出血量一般在400毫升左右。如果在胎兒娩出后的24小時內,產婦出血量超過500毫升,在醫學上則稱為產後出血。迄今為止,產後出血仍然是導致產婦死亡的主要原因之一。產後大出血多是由於子宮收縮乏力而引起的。凡雙胎妊娠、巨大兒、羊水過多、產婦年齡大於35歲、妊娠合併高血壓綜合征、分娩次數多等因素,均易於發生宮縮乏力和產後出血。另外,胎兒娩出后,如果胎盤未能及時完整地排出,也會引起產後出血。再者,經陰道分娩發生產道裂傷出血,也有可能導致產後出血。有凝血功能障礙的產婦也容易發生出血。
生孩子越快越好嗎
分娩過程的快慢長短是因人而異的,正常分娩的時限是一個較為寬延的時間範圍。臨床上將整個產程不足3小時的分娩稱為急產。急產是有危害的,這是因為在急產情況下,宮頸、陰道、外陰、會陰等軟組織部分,來不及得到充分地擴張,胎兒便迅速娩出了。這樣的結果往往是引起前述組織的嚴重裂傷,助產士可能會因來不及做好接生準備而忽略消毒、保護等規範操作,由此易發生產後感染和導致新生兒外傷。胎兒過快地娩出宮腔,子宮肌纖維來不及收縮常常發生產後出血,胎兒也可因過強、過頻的宮縮而發生窘迫,或在娩出后即有窒息。
因此,並不是孩子生得越快越好,而是應該根據實際情況而定,所以無論產婦或家屬都不要著急。
為什麼體胖產婦分娩要多加小心
凡體重指數[體重指數=體重(千克)÷身高(米)的平方],大於24者為肥胖。孕期體重增加超過15千克者為體重顯著增加。肥胖婦女在孕期和分娩期應倍加小心,因為可能發生以下問題:增高孕期併發症、分娩期難產和手術產以及產後出血發生率。據統計,肥胖孕婦有30%~50%發生高血壓,10%出現蛋白尿。與正常孕婦相比,她們妊娠期糖尿病發病率增高1倍,妊娠高血壓綜合征的危險性增加15倍,過期妊娠率增高2倍,產程延長增加2倍,陰道手術助產增加3倍,剖宮產增加2倍;也增加血栓栓塞的機會;巨大兒發生率增高。肥胖孕婦孕期體重增加顯著,巨大兒發生率也明顯增高,約為正常孕婦的2倍以上。孕前已有肥胖的孕婦,在孕期應特別注意定期產前檢查,加強產前監護,要及時發現和治療妊娠併發症。孕期要注意調理營養,使孕期體重的增長控制在10千克左右範圍內。產時要警惕發生宮縮乏力、產程緩慢、胎兒窘迫及新生兒窒息,新生兒出生后(特別是在出生后6小時內)應防備無癥狀性低血糖的發生,並可早喂母乳或葡萄糖水加以預防。
為什麼會發生臀位
臀位是最常見的異常胎位,發生率為3%~4%。懷孕30周以前臀位比較多見,懷孕30周以後胎兒多能自然轉成頭位,以利分娩。發生臀位的原因可能有:胎兒在宮腔內活動範圍過大,由於羊水過多或產婦腹壁鬆弛導致胎兒在宮腔內可自由活動,從而形成臀位;胎兒在宮腔內活動範圍受限:子宮畸形、胎兒畸形、雙胎妊娠及羊水過多等,導致宮腔內空間過小,胎兒活動受限,容易發生臀位;胎頭銜接受阻:出現骨盆狹窄、前置胎盤、子宮肌瘤、巨大兒時,胎兒也易轉成臀位。
臀位有哪幾種類型
根據胎兒兩下肢所取的姿勢,臀位可分3類:單臀先露或腿直先露:最為常見,胎兒雙髖關節屈曲,雙膝關節伸直,以臀部為先露部;完全臀先露或混合臀先露:較為常見,胎兒雙髖關節及膝關節屈曲,猶如盤膝而坐,以臀部和雙足為先露部;不完全臀先露:較為少見,胎兒以一足或雙足、一膝或雙膝,或一足一膝為先露部位。
大出血(大都是產後出血)
感染(通常是在分娩后)
妊娠高血壓(子癇前兆和子癇)
難產
不安全的人工流產
