放射性疾病
放射性疾病
放射性疾病(radioaetive disease)原稱放射性損傷,是人體受各種電離輻射而發生的各種類型和不同程度的損傷(或疾病)的總稱。本病主要發生在接觸電離輻射的作業人 員。

放射性疾病診斷術語
1895年倫琴發現X射線,1898年居里夫人發現鐳之後不久,人們就開始注意到放射線對人體的危害。接觸大量放射線之後出現燒灼傷、皮炎、脫髮、睾丸萎縮等,或全身疲乏、衰竭,甚至發生癌症、死亡。但當時不認識放射性疾病,直至1945年日本廣島、長崎居民受到原子彈傷害之後才開始重視。
輻射指多種能量從原子核或其周圍的電子發射出來並傳遞到物質、空間或機體的電磁波或高能粒子。常見的輻射如下:

電離輻射警示標誌
醫學上俗稱放射,指高能輻射,它們照射物質能使其原子轉變為離子對而起電離作用。如 X射線和γ射線屬於電磁輻射,以波的形式傳遞能量,能間接起電離作用;中子、質子和電子屬於亞原子粒子,能直接起電離作用。輻射不能被人的感官所覺察,但人類不斷地受到天然存在的和人造輻射的衝擊。
2、電離輻射的種類
X射線,Y射線
X射線和γ射線是不帶電荷,沿直線發射的電磁輻射,不受電或磁場影響。穿透力強,起外照射作用。γ射線比 X射線的穿透力更強,能量更大,能穿過幾厘米厚的鉛。
輻射為粒子輻射,從重原子核蛻變而來(稱 蛻變)。粒子是一個氦離子,含有2個質子和2個中子,帶2個正電荷,質量很重,為電子的7.294倍。具有很大的能量和電離作用,但穿透力很弱,射程很短,可被一張紙所阻擋,所以其外照射對機體損傷很小,進入體內后損傷作用很大。
β輻射也是粒子輻射,由原子核蛻變而來(稱β蛻變)。它發射電子,帶負電荷,質量為質子的 1/1.836。射程比 粒子稍長,穿透力稍強,可被一頁鋁箔所阻擋,進入人體組織的深度不多於13mm,電離力較 輻射為弱,內照射也能引起明顯的生物效應,外照射可引起皮膚表層損傷。
依照電離作用的程度順序排列、 、β、γ電離作用程度之比納為10000:100:1。
中子為不帶電荷的粒子。穿透力比γ射線更強得多,照射機體時使組織中的多種元素如鈉、磷等產生感生放射性,作用複雜,生物效應嚴重。
天然輻射和人工輻射
種類很多,特別在醫用方面,如X射線、γ射線、放射性核素等用於診斷、治療和科學研究。還有核能工業,如核電站反應堆以及核武器和核動力衛星等。
放射性的生物效應不與能量大小成比例,而是取決於能量在機體中經過的距離長短。如同樣吸收劑量(即能量大小)的 輻射產生的生物效應大於γ輻射,因為 粒子射程短,只沉積在一個小範圍的組織內,而γ射線能穿透較長的距離,所以,同樣劑量同樣距離內,比γ射線的生物效應強,相對生物效應的確定是以X射線和γ射線為基礎的。X射線或γ射線引起某種組織的生物效應所需的吸收劑量與另一种放射線引起相同的生物效應所需的吸收劑量的比值(倍數),就是該种放射線的相對生物效應 (RBE)。如引起同樣生物效應所需的X或γ射線的吸收劑量為射線的10倍,則射線的相對生物效應為10。
線能轉換 (LET)亦稱傳能線密度,是能量在組織中隨輻射所經過的每單位距離內所消耗的平均能量,也即轉換。以每微米的千電子伏 (keV/m)表示。LET值越大,生物效應也越顯著。X和γ射線屬低LET輻射,在組織中能量轉換率低,在單位距離中電離密度低,生物效應小;粒子、快中子、低能質子等屬高 LET輻射,在組織中很快釋放能量,轉換率高,在單位距離中電離密度高,生物效應明顯。
由大劑量具有穿透性的高頻電磁波(如X和γ射線)或高LET的中子引起,也可由亞原子粒子形成的帶正、負電荷的粒子(如和β粒子)引起。
在戰時,核武器可殺傷大量人群。在平時,放射事故照射可引起急性或亞急性放射病以及皮膚損傷。接觸放射線的人員不注重防護,長期受照於超過劑量限值的射線,也可得慢性放射病。
受損傷的主要是細胞。組織受損的輕重取決於放射線劑量大小,受損傷的細胞多少、範圍和受照部位的器官和組織的重要與否。劑量大,受照細胞多,特別是分裂增殖對放射敏感的細胞多,則細胞死亡快,組織器官,如淋巴組織、造血組織、生殖細胞、腸粘膜、皮膚等受損嚴重。劑量小,對細胞的損害就小,而且損傷可以恢復。一般認為,放射的直接損傷表現為細胞的死亡,不能再增殖新的組織,抵抗力降低,血管破裂出血,組織崩潰,出凝血時間延長等;放射的間接效應可以是引發腫瘤、白血病,壽命縮短,反覆感染,貧血和潰瘍等。放射的局部損傷可在受照後幾個月或幾年後才出現,如慢性皮膚潰瘍、剝脫、腫脹和惡性變等。全身性疾病只有在機體內幾個器官組織受損或全身受照時才發生。細胞受損傷后器官組織喪失功能,出現臨床癥狀造成放射病。
人體在受到電離輻射后發生的全身性疾病,主要表現為造血功能障礙,出血和感染。影響病程的因素很多,外因有:射線的性質和種類、劑量和劑量率、照射次數、時間和方式、受照的部位和面積以及防護情況等。內因有:機體的敏感性和組織含氧量、健康情況、有無其他疾病和應用藥物情況、勞動和營養狀況等。進入體內的放射性核素的吸收、分佈、代謝以及生物半衰期等因素均可影響放射病的病程。
一次接受大劑量電離輻射作用可致急性放射病,長期受到超劑量限值照射則可導致慢性放射病。放射線從體外照射人體可引起外照射放射病,如X射線、γ射線和中子等。放射性核素進入體內可引起內照射放射病(如和β粒子等)。
外照射急性放射病診斷標準
大多數的急性放射病見於原子彈爆炸的受害者;平時,可見於放射事故的受照者,如1986年蘇聯切爾諾貝利核電站事故,也見於放射源丟失、核設施機械失靈,或因醫療照射失誤等造成的放射事故。
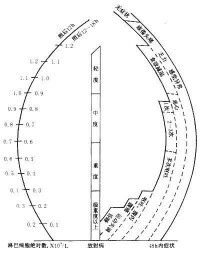
外照射急性放射病可根據受照劑量大小和臨床特點,由輕到重分為骨髓型(亦稱造血綜合征)、腸型(胃腸綜合征)和腦型(神經綜合征)等三種類型。骨髓型急性放射病量重要,可治療,也最常見;其臨床表現比較典型,有輕、中、重和極重 4度,並有明顯的臨床分期:初期、假愈期、極期、恢復期。
外照射急性放射病的臨床表現和劑量範圍見下表[急性放射病的臨床表現和劑量範圍]。
急性放射病的診斷要依據受照史、受照劑量、臨床表現和實驗室檢查以及特殊生物學指標,如外周血淋巴細胞染色體畸變率和微核率等,綜合考慮,但臨床表現是主要的:如果初期噁心、嘔吐出現早且頻繁,並伴有腹瀉;假愈期出現早且短;極期來臨早且嚴重;外周血白細胞數和淋巴細胞數下降快且低,都表明病情嚴重。反之,則現情較輕。治療原則為:首先要脫離照射現場或放射源。然後根據病情輕重程度、不同的分型分期,採取有針對性的中西醫結合綜合治療。如防治感染和出血,應用抗生素、輸血及血細胞混懸液,以及造血幹細胞(包括胎肝和骨髓)移植。預后隨病情分型分度而不同,骨髓型輕度的預后好,中度的經合理治療后預后也較好,重度者經積極合理的治療可有半數治癒,極重度者預后不佳。腸型和腦型目前尚無有效治療措施,一般在幾小時至1~2天內,或幾天、十幾天內死亡。關於骨髓移植對急性放射病的治療問題,目前還存在爭論。一般認為只有小部分受到全身大劑量照射(在8Gy以上),可導致骨髓衰竭的病人,並且不伴有其他威脅生命的併發症(如大面積燒傷等)者,才適合骨髓移植治療。
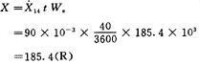
外照射慢性放射病劑量估算
慢性照射的生物效應與急性照射不同。一般地說,對慢性照射可耐受較大劑量,因為每次照射的劑量小,損傷輕,機體有修復能力,形成一個損傷-修復-再損傷-再修復的連鎖過程,只有當積累劑量達到一定高度時,才產生臨床效應。
外照射慢性放射病的臨床特點是:發病慢、病程長、主觀癥狀多、客觀體征少。根據病情輕重程度可分為、、度。臨床表現有明顯的無力型神經衰弱綜合征,如頭暈、疲倦、無力、失眠或嗜睡、多夢、記憶力減退、食欲不振等;並伴有植物神經功能紊亂現象。一般體格檢查基本正常、有些病人血壓可能在正常低值、束臂試驗陽性(可能由於毛細血管脆性增加),基礎代謝和甲狀腺吸(I功能偏低等。工齡較長的放射科醫務人員中,可見到手部皮膚乾燥、粗糙、脫屑、皸裂現象,也可能有指甲縱嵴易脆裂、指紋變淺改變。比較肯定的客觀指標就是外周血白細胞總數有不同程度的減少,較長時間持續在4.0×10g/L以下;有些病人伴有血小板數減少,較少病人伴有血紅蛋白降低,個別嚴重者可發生全血細胞減少。白細胞除數量減少外,有時可能伴有質的變化,如核固縮、核溶解、空泡和中毒性顆粒等的出現。骨髓檢查可見增生活躍或低下。也可能有外周血淋巴細胞染色體畸變率和微核率增高。某些女病人可有月經不調,男病人精子減少或功能、形態不正常,甚至不育。並可伴有一項或多項不同器官或系統的功能異常,如免疫系統或內分泌系統等功能異常。度慢性放射病的癥狀輕而不穩定,病變屬功能性,是可逆的;度慢性放射病的癥狀增多且加重,從功能性不穩定的變化逐漸發展為器質性的穩定的病變,並累及更多的器官和系統;度的病情更加嚴重,病變為不可逆,全身狀況急劇惡化,併發感染、出血、多系統功能衰竭。
外照射慢性放射病無特異性診斷指標,所以診斷比較困難。要根據四項原則綜合判斷,即:首先要有明確的接觸放射的職業史,包括所受的照射劑量、工作量和工種、防護情況及同工作者的健康情況等;第二,臨床表現,包括主觀的和客觀的所見;第三,實驗室檢查結果,除外周血和骨髓檢查以外,還包括其他各器官系統的檢查結果,並參考染色體畸變率和微核率;最後還要除外其他的慢性疾病。
凡診斷為外照射慢性放射病者,無論病情輕重,均應脫離放射線,接受治療。進行有針對性的中西醫結合綜合治療,加強營養和適當的體育鍛煉。度慢性放射病的預后良好,經過對症治療,可以完全恢復健康,並可恢復放射性工作。度慢性放射病經積極治療后,多數病人可恢復或減輕,少數病人可能殘留一些癥狀,或白細胞較長時間持續在正常水平以下。根據體力恢復情況,可適當參加一些力所能及的非放射性工作。度的經積極合理治療后,可能獲得一些的近期療效,可轉入療養院繼續治療和休養,不應再接觸放射線。
慢性放射病主要由職業性照射引起,是可以預防的。預防措施為:進行放射工作的建築物和設備應符合安全防護要求;應制訂操作規程和安全防護條例;從事放射工作的人員應經過專業訓練,並應嚴格遵守操作規程和防護制度;應建立保健制度,按照放射工作人員的健康標準進行就業前和就業后定期體格檢查,加強營養和體育鍛煉以增強體質,並有營養津貼和休假;應建立保健手冊,設置保健人員和監督機構,確保各項預防措施的執行;放射工作者在執行事先計劃的超劑量當量限值的照射之前,應服用預防藥物並作好必要的防護準備。
放射性腸炎
內照射的特點為:①放射性核素在體內具有選擇性的分佈、吸收、代謝、排泄和生物半減期等複雜問題;②在體內的主要危害取決於 和β粒子在組織內的電離密度;③有持續性,只要放射性核素在體內尚未排除,就成為一種持續的放射源對機體照射,直到全部被排除或衰變盡為止;④原發反應和繼發效應同時存在併發交錯地發展。因此,內照射放射病比外照射放射病更為複雜和難以診斷。
不同的放射性核素具有不同的理化特性,進入體內后,可引起全身的或 /和局部緊要器官損害的雙重表現。進入體內后呈均勻性分佈的放射性核素如氚、鈉等,可引起全身性的放射性污染,其臨床表現似外照射放射病,如神經衰弱綜合征和造血系統障礙等。有的放射性核素有選擇性分佈,對某些器官有親和力,則引起該緊要器官損害的臨床表現,如放射性碘參與機體的代謝,主要集中在甲狀腺,可引起甲狀腺功能低下,結節形成等,甚至誘發癌症。放射性鐳、鍶等為親骨性核素,可沉積在骨骼而引起骨痛、骨質疏鬆,病理骨折、骨壞死甚至誘發骨肉瘤等,如使用熒光粉錶盤塗料描繪儀錶的工人,在20~30年或更長時間后可發生骨肉瘤。稀土元素和以膠體形式進入人體的放射性核素,可引起單核吞噬細胞系統、肝、脾、骨髓等的損害,如 X射線診斷用的膠質二氧化釷造影劑,可損害肝臟,甚至引起肝癌。鈾主要沉積在腎臟,損傷腎臟,鈾礦工人長期吸入氡及其子體,可發生肺癌。以上表現大多為晚期效應,大量放射性核素進入體內而引起急性損傷的例子極少。
內照射放射病診斷困難。要根據較大劑量放射性核素進入體內或體表有放射性粘染的歷史,相應的臨床表現和某些緊要器官的功能異常,進行綜合分析。為確證體內存在放射性核素及其劑量,須進行體內放射劑量測定,包括:現場放射性污染的測定;受照人員呼出氣中放射性的測定(如氡、釷),血、尿、糞中放射性含量的放射化學分析;毛髮、汗液、唾液、痰、鼻涕以及鼻咽擦拭樣品等的放射性含量測定等。從體外可通過傷口探測器、器官掃描儀和全身計數器等測量方法,獲得體內放射性的性質和含量。確診為內照射放射病者極其稀少,所見到的大多為內污染。
內照射放射病的治療,一方面要治療全身情況,這基本同外照射放射病,另一方面要去除體內的放射性污染,儘快減少放射性核素的吸收和加速其排出。放射性核素的排出有快、慢兩個時相,進入體內的最初幾天,尚未同組織結合時,大部分排出很快,同組織結合或沉積在組織內后,則很難被排出,所以,應抓緊在最初幾天內加速排出。除加速排出外,還要對症治療某些緊要器官的病變。
指身體局部組織或器官受到外照射或體表放射性污染所引起的局部損傷。放射治療,原子彈爆炸落下灰沾染、放射事故等都可以造成局部損傷。能引起局部損傷的劑量遠大於引起全身損傷的劑量。
局部照射的生物效應一般只限於受照的局部,主要是皮膚;其他深部器官如心臟、血管、肺臟甚至骨髓等受到大劑量照射,也可受損傷而產生相應的癥狀;有時局部損傷伴有全身放射病,甚至導致死亡,實例如中國南京Co治療機事故和蘇聯切爾諾貝利核電站事故等。
放射性皮膚損傷 可為急性或慢性。
急性放射性皮膚損傷。是局部皮膚受到一次大劑量外照射或短時期內受幾次大劑量外照射所致。臨床表現可分三度,並有初期反應、潛伏期、極期和恢復期。初期反應主要表現為紅斑(度),也可有麻木、疼痛或瘙癢(度),嚴重者可有水腫(度);潛伏期時癥狀消失,極期主要表現為紅斑、脫毛、毛囊疹、水皰(度),嚴重者可發生潰瘍和壞死(度),此期疼痛劇烈難忍;恢復期時癥狀、體徵逐漸好轉,瘡面癒合,結痂脫落,皮膚色素沉著或脫色,形成花斑狀。若急性放射性皮膚損傷長久不恢復,則遷延為慢性;嚴重的潰瘍長久不愈或角化過度可誘發癌症。診斷根據受照劑量、受照史和臨床表現。一般認為局部受照 5Gy以上可引起度皮膚損傷,10Gy以上可引起度,15Gy以上可引起度,但這劑量只能參考,因為致傷劑量範圍變化很大,並與劑量率、受照時間、受照的身體部位、局部皮膚健康狀態、個體素質、敏感性等因素有關。治療原則是:度損傷一般不需特殊治療可以自愈,但要保護受傷局部免受刺激;度可選用刺激性小,能保護瘡面、消炎、止痛、止癢、改善血液循環、促進組織生長的藥物,水皰張力過大時,可在無菌條件下用空針抽液;度除藥物治療外,應適時採取手術治療。
β射線所致的皮膚損傷的臨床特點:癥狀比較緩和、病程較長,潛伏期較長,皮膚損傷較淺,因β射線射程短,穿透力較弱,但產生同樣程度的皮膚損傷時β射線所需的劑量比γ射線小,因β射線的電離作用較γ射線強,皮膚吸收的能量多。
慢性放射性皮膚損傷。是指局部皮膚,主要為手部,長期受超過劑量當量限值的照射,年累積劑量當量一般大於15Sv時發生的皮膚及其附件的損傷,嚴重者可累及骨骼。主要為職業性的,常見於矯形外科醫師於X射線下作骨折整復,或X射線診斷醫師和技術員。也可由急性放射性皮膚損傷遷延而來。輕度者皮膚乾燥、粗糙、脫屑、繼而發生皸裂、角化,或皮膚萎縮、變薄;嚴重者可發展為角化過度,形成疣狀突起物以及潰瘍;指紋變淺、紊亂、磨平消失,指甲灰暗有縱嵴,易脆裂、變形、嚴重者指關節強直變形。治療原則主要為局部對症治療,嚴重者應適當減少接觸或完全脫離放射線。若潰瘍經久不愈可導致癌變,應儘早手術治療。
放射性白內障
放射性白內障是輻射晚期效應之一。多見於原子彈爆炸倖存者。也見於醫療照射(如頭頸部放射治療)和長期超劑量當量限量的職業性照射的受照者,也可發生在大劑量放射事故,這將較早出現。晶狀體對放射比較敏感,受照后其上皮細胞受損傷,異常纖維生成,擾亂了晶狀體的均勻性而發生混濁。
臨床上根據晶狀體混濁的程度,分為、、、期。早期可見晶狀體的后極后囊下皮質點狀混濁,排列呈環狀,並伴有空泡;進而呈盤狀、寶塔狀、蜂窩狀等;並有條紋網狀混濁向赤道部伸延;此時,前極前囊下皮質也可見點狀混濁和空泡;以後混濁逐漸加重,密集,不同程度地影響視力;最後整個晶狀體混濁、視力嚴重受障礙,直至失明。
診斷依據一定劑量的受照史,典型的晶狀體形態變化,並排除其他因素所致的白內障。治療主要是手術摘除(見白內障)。根據白內障的程度和視力情況,患者暫時或長期脫離放射線。
放射晚期效??效應。有兩種形式:一種是照后近期曾出現過急性損傷恢復后,晚期出現本質上不同的損害;另一種是照后近期無癥狀,晚期才初次出現效應。放射晚期效應包括致癌效應和遺傳效應,這已為大劑量照射動物實驗所證實,關於人的資料,目前僅來自輻射流行病學調查。
國際放射防護委員會(ICRP)1977年26號出版物中指出,致癌效應和遺傳效應應屬隨機性效應,其發生概率而不是其嚴重程度與劑量的大小有關,這種效應不存在劑量閾值。與隨機性效應相反,非隨機性效應(現稱確定性效應)的嚴重程度與發生概率都與劑量大小有關,並可能存在劑量閾值,當受照劑量達到某劑量以上時,即發生晚期效應。
有關資料主要來源於對原子彈爆炸倖存者的調查,也見於職業性、事故性和醫療照射所致的病例。白血病是典型的晚期效應,其發生概率隨劑量而增高。原爆倖存者受照 3年後,白血病的發生率開始上升,受照后5~8年達到高峰,約為對照組的幾倍以上,以後逐漸降低。但據1983年的日本資料,其發生率仍高於自然發生率。放射誘發的白血病的細胞類型無異於自然發生的白血病,可有急、慢性粒細胞型白血病(見於成人和兒童)和急性淋巴細胞型白血病(多見於兒童),但慢性淋巴細胞型的發生率不高於對照組(非放射誘發的)。根據廣島、長崎的調查結果,除白血病外,惡性實體癌的發生率也高於對照人群,但其發生率約在爆后15年開始增加;確認的有甲狀腺癌、乳腺癌、肺癌、唾液腺癌、胃癌等,其發生概率與劑量有關;非霍奇金氏淋巴瘤和多發性骨髓瘤也有增加,但尚須進一步驗證;其他實體癌也有增多,但無劑量效應關係。1954年在比基尼群島爆炸過核裝置,28年後調查受照者,發現主要的晚期效應是甲狀腺功能低下、結節形成和癌的發生,這是由於放射性碘核素的作用。
職業性照射誘發致癌效應的資料有:中國於1984年調查了26983名X射線診斷工作者,發現白血病的發病率和死亡率都非常顯著地高於對照組 (P<0.001)。美國於1960年,英國於1959年也有同樣結果的報道。1984年美國阿貢實驗室報道:應用(Ra和(Ra發光塗料描繪錶盤的工人4059名(其中女工為3054名),他們是1950年以前參加工作的,受照后約30多年或更長時間后發生骨肉瘤84例,發生副鼻竇癌和乳突癌者有35例。1978年有人曾報告某造船廠的核工作者的白血病死亡率明顯高於非核工作者。1980年有人對美軍核參試者3224人,作了22年後的調查,發現 9例白血病,明顯高於預期發病數。
遺傳效應 大量動物實驗證實,電離輻射能誘發生殖細胞基因突變和染色體畸變,而導致遺傳效應。但有關人類輻射遺傳效應的資料極其有限,並且存在著不確定性和爭議。在廣島和長崎進行的遺傳學和細胞遺傳學研究,再一次提出沒有獲得明顯的輻射遺傳效應的證據。到目前為止,尚未見到確切的關於輻射誘發的遺傳性疾病的報道。原子彈爆炸受照的孕婦與未受照的孕婦比較,未發現可覺察的死胎、新生兒死亡、明顯的先天畸形和兒童死亡率的增加。原子彈爆炸時在子宮內受照后出生的兒童,僅發現小頭畸形和智力低下,以距爆心1~2公里以內的孕婦所生者為多見,因該處放射劑量大,胎齡在8~15周時(器官形成期)受照,畸形發生率高。故妊娠早期應避免作腹部和盆腔X射線檢查。
中國廣東高本底地區十多年連續調查,發現兒童先天愚型的患病率顯著地高於對照地區。先天愚型較常見,患病率在全國各地有明顯不同,看不出與電離輻射有關聯;已知與母親的生育年齡大有關,高本底地區先天愚型兒童的母親生育年齡顯著大於對照地區,這可能與患病率高有關。
動物實驗見到放射線使壽命縮短的現象。但在人類,無論在原子彈爆炸倖存者中,或中、英、美等國醫院X射線工作者的大人群調查中,均未見其壽命短於非射線醫務工作者的情況。受大劑量照射而壽命縮短是由於放射致癌引起,而非放射本身所致。
染色體畸變率增高既見於放射病早期,也見於晚期。如原爆倖存者和馬紹爾群島漁民受照後晚期,其外周血染色體的非穩定性畸變率雖較近期時減少,但仍高於未受照者,其穩定性畸變卻增多。這可作為曾經受過放射照射的證據。
由於放射線(主要是X射線、β射線、γ射線及放射性同位素)照射引起的皮膚損傷。皮膚是人體面積最大的器官,它包圍著整個人體,直接與周圍環境接觸,對於任何生產性有害因素,皮膚總是最先接觸,因而職業性皮膚病在職業性疾病中,佔有較大的比重。
性腺對電離輻射是高度敏感器官之一,在輻射事故及職業性照射條件下常常引起不孕症及月經失常。放射性不孕症 (radiation induced infertility ),性腺受一定劑量照射后所致的不孕稱為放射性不孕症。根據劑量大小又分為暫時性及永久性不孕症。放射性閉經( radiation induced amenorrhea) ,電離輻射所致卵巢功能損傷或合併子宮內膜破壞、萎縮、停經三個月以上稱為放射性閉經。
臨床表現:夫婦同居2年未懷孕。男性受到大劑量的照射晚期引起睾丸萎縮、變軟,第二性徵及性慾無改變。女性受到照射使子宮、輸卵管、陰道、乳房萎縮變小,輻射致不孕的同時引起閉經,可能影響到第二性徵,出現類更年期綜合征臨床表現。
放射性不孕症的診斷
診斷原則
放射性不孕症,必須根據照射史、受照劑量(有個人劑量檔案)、臨床表現和實驗室檢查進行綜合分析,排除其他因素和疾病方能做出診斷。
放射性閉經的診斷與處理
放射性閉經亦分為暫時性及永久性閉經(絕經),長期閉經可合併生殖器官萎縮及第二性徵改變。
為了進一步判斷閉經是否伴有子宮內膜病變,可做治療性試驗。採用孕激素或雌激素治療,觀察停葯后2-7天內是否有撤藥性出血,如果試驗3次皆無出血,說明伴有子宮內膜受損;如有出血,說明子宮內膜無明顯損傷。進一步判斷卵巢器官功能狀態,應做相關激素測定。放射性閉經照射劑量閾值、激素檢查與診斷及處理原則參照本標準第4章"放射性不孕症的診斷"中有關條文執行。
必須有職業照射或應急照射的受照史。
受照劑量數據必須來自佩戴的個人劑量計及個人和場所劑量監測檔案。必要時可參加可靠的劑量重建資料。其累積受照劑量需接近或達到各放射性疾病診斷便准中給出的劑量閾值,特別是屬於確定性效應的放射性疾病。
必須依照受照劑量(含劑量率)、臨床表現、實驗室檢查結果;參考既往健康情況;並排除其他因素或疾病,綜合分析後方能做出診斷。
職業性放射性疾病的診斷必須依據其相應的“診斷標準和處理原則”。
參考書目
葉根耀等:《急慢性放射損傷及防護知識》,原子能出版社,北 京,1980。
徐秀鳳:放射病,見吳機中主編《職業病》,人民衛生出版社,北京,1983。
