視網膜病
視網膜病
視網膜疾病是一種眼部疾病,其癥狀主要為出現不同程度的視力障礙,如黃斑區的錐體細胞受損可發生中心暗點,中心視力減退和色覺障礙等,該區如有出血、滲出物或水腫,可出現視物變形等。
在胚胎髮育的初期階段,視網膜各層的結構是相同的,但到後期,視網膜黃斑區域和周邊不同,視網膜細胞比剛出生后多很多,如大鼠的視網膜細胞生前是剛出生的2倍。造成這些差別的因素主要由於細胞發育中凋亡的存在。Burde等認為在神經元的發育中,凋亡發生與否與神經元和其靶細胞形成突觸聯繫而獲得神經營養因子有關。當與靶細胞形成突觸聯繫而獲得營養因子的而存活下來,而其他細胞和其相應的軸突則凋亡。Young等曾對小鼠的視網膜神經元進行觀察,觀察到大鼠的視神經細胞,在出生后4d神經上皮開始發生凋亡,節細胞在生后11d發生,並持續2~5d;雙極細胞的凋亡發生在生后8~11d;視桿細胞生后第5天進入外核層隨之發生凋亡,並持續到生后2wk。
視網膜變性往往是與遺傳有關的一組綜合征,變性的發生常常有凋亡參與。視網膜色素變性(retinitispigmentosa,RP),主要由於視紫紅質基因突變引起,在視網膜變性(retinaldegeneration,RD)是由於環磷酸鳥苷磷酸化酶基因突變所致,而慢性視網膜變性(retinaldegenerationslow,RDS)是periphin-RDS突變引起。在轉突變的視紫紅質基因的大鼠同人類的常染色體顯性遺傳的視網膜色素上皮炎的視網膜病變相似,證實突變的視紫紅質基因在其發生中的作用。在諸多這些疾病中,Tso等認為凋亡是其細胞病變的共同通路。視網膜脫離(retinadetachment)后,不久,感光細胞即發生死亡,所以即使在視網膜複位后視力往往也難以恢復。Papermaster等證明,視力恢復往往決定於脫離時間的長短,原因在於感光細胞在脫離后發生了凋亡。誘發凋亡的因素主要有:脫離后循環障礙、生長因子缺失、色素上皮分離、玻璃體視網膜和視網膜下腔出血對視網膜的毒性作用等。Chang等證實,視網膜脫離2d后外核層就有凋亡,4d后明顯,外核層細胞下降。5d后內核層細胞下降,最後以視網膜的變薄而告終。還有其他與凋亡有關的視網膜疾病如糖尿病性視網膜病變、玻璃體視網膜增殖性病變等。
視網膜病

視網膜病
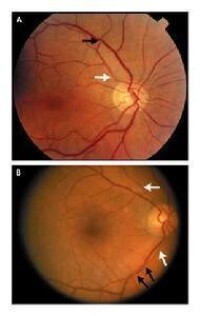
視網膜病變是美國成人的主要至盲原因。由視網膜血管的改變引起。某些糖尿病視網膜病變患者,其視網膜的血管可以腫脹和滲出液體;而另一些患者在視網膜上有新生血管的增生。這些病變都可導致視力喪失甚至失明。
視網膜病
任何人如果患有糖尿病即容易發生糖尿病視網膜病變。患者糖尿病史越長,就越容易發生糖尿病視網膜病變。雖然糖尿病視網膜病變不能防止,但導致其發生的危險因素可通過如下方法來降低:1.每年檢查眼底一次。
2.嚴格控制糖尿病:按醫囑嚴格使用降糖葯,節制飲食控制血糖水平,通過運動來降低或幫助體內消耗血糖。
3.定期檢測血糖。
4.定期檢測尿糖。
眼科權威學術期刊《眼科學報》最近刊登的一項最新研究指出,年輕時在驕陽下長期暴晒的人,年老時容易發生可能導致失明的眼病。不過,戴太陽鏡或帽子遮陽,可以降低傷害程度。與年輕有關的眼病“視網膜黃斑部病變”是美國老年人失明的主要病因。科學家認為,患者患視網膜黃斑部病變可能與易患病的基因體質有關,外在環境因素如陽光則是引發病因的導火線。美國國家眼科研究所警告說,隨著人口老齡化,因視網膜黃斑部病變而失明或視力受損的人口還會急劇增加。
據眼科專家介紹,視網膜由眼球後部的一層精密的感光細胞構成,當視網膜上出現異常血管和不透明沉澱時,病人就開始失明。據威斯康辛大學醫學院的桑德拉·托馬妮在《眼科學報》上發表的研究,他們對在1988年至1990年間首度接受檢驗的實驗對象進行了跟蹤研究。這些人的年齡層約在43至86歲之間,其中有3684人後來接受持續五年的跟蹤檢驗,另有2764人接受了十年 的跟蹤檢驗。結果顯示,那些承認在青春期、30歲左右及在加入實驗前,每天暴露在陽光下超過5小時的跟蹤對象,在十年內出現視網膜黃斑部病變早期癥狀的風險,是每天僅暴露在陽光下少於2小時的人的2倍還多。
不過,每天暴露在陽光下最多時間的人,如果有一半暴露時間戴上帽子或太陽鏡,則可減少一半患視網膜黃斑部病變的風險。視網膜黃斑部病變目前並無有效療法,醫生大多建議服用鋅及抗氧化物如維生素C、E。另有研究指出,防紫外線太陽鏡可降低患視網膜黃斑部病變的風險。
早產兒視網膜病
為一種早產兒異常的視網膜血管形成而導致的雙眼疾病,特別是那些極低出生體重兒,其預后從視力正常至失明。由於視網膜內血管從大約妊娠中期開始生長,至足月時血管形成,因此在早產兒視網膜血管的生長未完成。如果這些血管按一種異常模式繼續生長,可導致早產兒視網膜病。早產兒對視網膜病的易感性有差異,但與出生時視網膜無血管的比率有關。
80%以上出生體重<1kg的早產兒發生早產兒視網膜病,當許多醫源性併發症存在時比例更高。過量使用氧氣(特別是長期使用)能增加發生早產兒視網膜病的危險性,但安全水平或提高氧分壓持續時間的界限尚不明確。在視網膜中央血管區和視網膜周圍無血管區之間有一異常的組織界限。在嚴重的早產兒視網膜病,這些新血管侵入玻璃體,有時整隻眼的脈管系統充血("plus"病)。這種異常的血管生長可自發減退,但在4%出生體重<1kg的存活嬰兒中,可在生后2~12個月逐漸發生視網膜剝離和視力喪失。早產兒視網膜病癒合后的兒童,近視,斜視和弱視的發病率高。少數中度,早產兒視網膜病癒合后的兒童留有瘢痕(如視網膜變形或視網膜摺疊),沒有早期的視網膜剝離,但今後有發生視網膜剝離的危險。
通過眼科檢查進行診斷。因為出生體重>1500g且經適當治療的嬰兒,發生明顯的早產兒視網膜病是罕見的,應考慮其他診斷(如家族性滲出性視網膜病,Norrie病)。預防早產的發生是預防早產兒視網膜病的最佳方法。在早產兒出生后,應只提供足以避免缺氧的氧氣量。預防劑是維生素E(一種抗氧化劑)和限制光暴露(一種前氧化物)的使用正在研究中,改善早產兒視網膜病的預防是全球研究的焦點。
在嚴重的早產兒視網膜病中,冷凍療法或激光凝固法摘除外周無血管的視網膜能減輕視網膜的摺疊和剝離。因此所有高危嬰兒在生后4~6周應作眼科檢查,視網膜血管化的患兒應每隔1~2周就作嚴密的檢查,直至血管化完全成熟,而且沒有發生前述的需要冷凍療法或激光凝固法治療的情況。嬰兒發生視網膜剝離,應考慮作鞏膜扣緊術或玻璃體摘除術伴晶狀體切除術,但這些手術是晚期治療方法,其效果較差。由於早產兒視網膜病而留有殘餘瘢痕者,在一生中至少每年檢查一次。對導致晚期視網膜剝離的瘢痕和視網膜小孔,在進一步發展前被發現常常能被有效地治療。這些患兒發生青光眼和白內障者罕見。需要積極治療以保護視力,生后第1年治療弱視和屈光不正可獲得最佳效果。有視網膜全剝離者應監測其繼發性青光眼的發生,眼生長不良,並轉診至視力損害的干預項目。