共找到4條詞條名為麻疹的結果 展開
麻疹
皮膚病
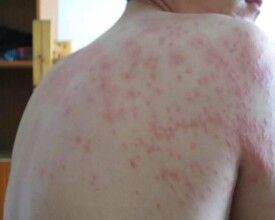
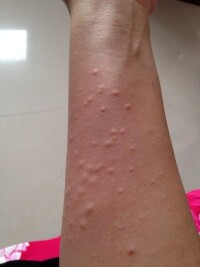
麻疹是由麻疹病毒感染引起的一種皮膚病,具有傳染性,主要通過呼吸道飛沫傳染。任何沒有患過麻疹或沒有接種過麻疹減毒活疫苗的人,在感染麻疹病毒后,都可能出現本病。但本病多見於半歲至4歲的小兒,好發於冬末春初。多數人在得過這種疾病後,可以獲得終身免疫,不會再次出現本病。麻疹的典型表現為:發熱(發燒)、咳嗽、打噴嚏、流鼻涕、畏光、流淚、麻疹黏膜斑、皮疹等。麻疹的主要治療方法有一般治療和對症治療。治療期間要注意休息,保持皮膚清潔。麻疹經積極治療預后良好;但如果不及時治療,可能引起肺炎、喉炎、心肌炎、麻疹腦炎等嚴重併發症。
● 

麻疹
● 英文名稱:Measles
● 又稱:麻子、痧子、疹子
● 學科來源:中醫藥學—臨床分科—兒科
● 麻疹發熱吐瀉,純是熱證,不可作寒論,乃火邪內迫。毒在上焦則吐,毒在下焦則瀉,毒在中焦則吐瀉並作。(《幼幼集成·麻疹證治歌》)
● 因感染麻毒,以初熱期發熱、咳嗽、流涕、眼結膜充血、畏光等,2~3天後口腔頰黏膜粗糙,細小白點(麻疹黏膜癍)為主要表現的出疹性兒科時行病。
● 引自全國科學技術名詞審定委員會——術語在線
● 麻疹是感受麻疹時邪(麻疹病毒)引起的急性出疹性時行疾病,其疹點狀似麻粒。
1.典型麻疹可分以下四期
(1)潛伏期約10日(6~18天)。曾經接觸過麻疹患兒或在潛伏期接受被動免疫者,可延至3-4周。在潛伏期內可有輕度體溫上升。
(2)前驅期也稱發疹前期,一般為3~4天。表現類似上呼吸道感染癥狀:①發熱見於所有病例,多為中度以上發熱;②咳嗽、流涕、流淚、咽部充血等,以眼癥狀突出,結膜發炎、眼瞼水腫、眼淚增多、畏光、下眼瞼邊緣有一條明顯充血橫線(Stimson線),對診斷麻疹極有幫助。③麻疹黏膜斑,在發疹前24~48小時出現,為直徑約1.0mm灰白色小點,外有紅色暈圈,開始僅見於對著下臼齒的頰黏膜上,但在一天內很快增多,可累及整個頰黏膜並蔓延至唇部黏膜,黏膜疹在皮疹出現后即逐漸消失可留有暗紅色小點;④偶見皮膚蕁麻疹,隱約斑疹或猩紅熱樣皮疹,在出現典型皮疹時消失;⑤部分病例可有一些非特異癥狀,如全身不適、食慾減退、精神不振等。但體溫稍有下降。嬰兒可有消化系統癥狀,嘔吐、腹瀉等。
(3)出疹期多在發熱后3-4天出現皮疹。體溫可突然升高至40~40.5℃,皮疹為稀疏不規則的紅色斑丘疹,疹間皮膚正常,出疹順序也有特點:始見於耳後、頸部、沿著髮際邊緣,24小時內向下發展,遍及面部、軀幹及上肢,第3天皮疹累及下肢及足部。病情嚴重者皮疹常融合,皮膚水腫,面部水腫變形。大部分皮疹壓之褪色,但亦有出現淤點者。全身有淋巴結腫大和脾腫大,並持續幾周,腸系膜淋巴結腫大可引起腹痛、腹瀉和嘔吐。闌尾黏膜的麻疹病理改變可引起闌尾炎癥狀。疾病極期特別是高熱時常有譫妄、激惹及嗜睡狀態,多為一過性,熱退後消失,與以後中樞神經系統合併症無關。此期肺部有濕性羅音,X線檢查可見肺紋理增多。
(4)恢復期出疹3~4天後皮疹開始消退,消退順序與出疹時相同;在無合併症發生的情況下,食慾、精神等其他癥狀也隨之好轉,體溫減退。皮膚顏色發暗。疹退後,皮膚留有糠麩狀脫屑及棕色色素沉著,7~10天痊癒。
2.其他類型麻疹
(1)輕症麻疹毒力減低型麻疹病毒感染,多見於在潛伏期內接受過丙種球蛋白注射者,或小於8個月的體內尚有母親抗體的嬰兒。發熱低,上呼吸道癥狀較輕。麻疹黏膜斑不明顯,皮疹稀疏。病程約1周,無併發症。
(2)重症麻疹發熱高達40℃以上,中毒癥狀重,伴驚厥,昏迷。皮疹融合呈紫藍色者,常有黏膜出血,如鼻出血、嘔血、咯血、血尿、血小板減少等,稱為黑麻疹。皮疹少,色暗淡,常為循環不良表現。此型患兒死亡率高。
(3)無疹型麻疹注射過麻疹減毒活疫苗者可無典型黏膜斑和皮疹,甚至整個病程中無皮疹出現。此型臨床診斷較難,只有依賴前驅癥狀和血清中麻疹抗體滴度增高才能確診。
(4)異型麻疹此為非典型麻疹,接種滅活疫苗后引起。表現為高熱、頭痛、肌痛,無口腔黏膜斑。出診順序:皮疹從四肢遠端開始延及軀幹、面部,呈多形性;常伴水腫及肺炎。國內不用麻疹滅活疫苗,故此類型少見。
(5)成人麻疹由於麻疹疫苗的應用,成人麻疹發病率逐漸增加。與兒童麻疹不同處為:肝損壞發生率高;胃腸道癥狀多見,如噁心、嘔吐、腹瀉及腹痛;骨骼肌病,包括關節和背部痛;麻疹黏膜斑存在時間長,可達7天,眼部疼痛多見,但畏光少見。
3.併發症
(1)喉、氣管、支氣管炎麻疹病毒本身可導致整個呼吸道炎症。由於3歲以下的小兒喉腔狹小、黏膜層血管豐富、結締組織鬆弛,如繼發細菌或病毒感染,可造成呼吸道阻塞。臨床表現為聲音嘶啞、犬吠樣咳嗽、吸氣性呼吸困難及三凹征,嚴重者可窒息死亡。
(3)心肌炎較少見,但一過性心電圖改變常見。
(4)神經系統併發症①麻疹腦炎發病率較低,一千個麻疹病兒中有1~2個患此病。多在出疹后2~5天再次發熱,頭疼、嗜睡、驚厥、突然昏迷等癥狀。外周血白細胞增多,腦脊液改變為:細胞數輕、中度升高,以淋巴細胞為主,蛋白增多,糖正常。病死率達10%~25%;存活者中20%~50%留有運動、智力或精神上的後遺症。②亞急性硬化性全腦炎是一種急性感染的遲發性併發症,表現為大腦機能的漸進性衰退,病情嚴重,預后差。但發病率極低,約為百萬分之一;在神經系統癥狀出現前4~8年有典型麻疹史,並完全恢復。85%起病在5~15歲,開始癥狀很隱匿,有輕微的行為改變和學習障礙,隨即智力低下,並出現對稱性、重複的肌陣攣,間隔5~10秒;隨疾病進展,出現各種異常運動和神經功能障礙,有共濟失調、視網膜病、視神經萎縮等;最後發展至木僵、昏迷、自主功能障礙、去大腦強直等。病程快慢不一,大部分病人在診斷後l~3年死亡,個別能存活10年以上。③其他格林-巴利綜合征、偏癱、大腦血栓性靜脈炎和球后視神經炎均少見。
(6)營養不良與維生素A缺乏症麻疹過程中由於高熱、食欲不振,可使患兒營養狀況變差、消瘦;常見維生素A缺乏,角膜呈混濁、軟化,且發展極迅速,最後導致失明。
4.麻疹新特點
中國實施計劃免疫后,麻疹發病率和病死率已明顯降低,麻疹大流行基本上得到控制。但由於人口流動增加,部分兒童麻疹疫苗漏種或免疫失敗,加之初免后隨著年齡增長而免疫力逐漸降低等原因,致使麻疹小規模流行時有發生,且表現出以下新特點。發病年齡后移過去麻疹發病多為5歲以下兒童,尤以1~2歲最多。現在患麻疹者大多是8個月以內嬰兒和7歲以上學齡兒童,成人偶有發病。成人麻疹中毒癥狀較重,發熱多在39℃~40℃,有麻疹黏膜斑,半數患者皮疹有出血傾向,常伴有嗜睡等癥狀,但併發症較少,預后良好。
麻疹以10月至次年2月為發病季節,普種麻疹疫苗后,發病季節后移至每年3~5月份。
少數人患第二次麻疹,多見於發生第一次麻疹后的兩年內。由於第一次出疹時,年齡較小或病初注射了丙種球蛋白或其他原因,未能激發機體產生足夠而持久的免疫力,因而遇麻疹野毒株時,便會再次感染髮病。
● 現代醫學亦稱“麻疹”,病原是麻疹病毒。
● 好發時節:一年四季均可發病,尤其好發於冬春季節,因其傳染性較強,常可引起流行。
● 好發人群:任何年齡人群均可發病,尤其多見於6個月~5歲小兒。
● 病史:患者未接種麻疹疫苗,且有麻疹接觸史。
● 分期:發病典型者分為初熱期、見形期、收沒期。
● 發病率:20世紀70年代中期,通過採取免疫接種等有效措施,麻疹的發病率顯著下降。
● 麻疹的病因為感受麻疹時邪。
● 病機為麻疹時邪侵犯肺脾,肺脾熱熾,外發肌膚。
● 按其病程,有順證、逆證的病機變化。若患者正氣充盛,正能勝邪,邪毒透發,則表現為邪犯肺衛、肺脾熱熾、肺胃陰傷等順證;若正氣不能勝邪,麻毒內陷,則可表現為邪毒閉肺、邪毒攻喉、邪陷心肝、內閉外脫等逆證。
● 病變部位主要在肺脾,亦可累及心肝。
● 根據麻疹時邪“麻不厭透”“麻喜清涼”的特性,麻疹順證的治療原則是透、清、養,麻疹逆證的治療原則是透疹、解毒、扶正。
● 1.一般治療
● 隔離,卧床休息,房內保持適當的溫度和濕度,常通風保持空氣新鮮。有畏光癥狀時房內光線要柔和;給予容易消化的富有營養的食物,補充足量水分;保持皮膚、黏膜清潔,口腔應保持濕潤清潔,可用鹽水漱口,每天重複幾次。一旦發現手心腳心有疹子出現,說明疹子已經出全,病人進入恢復期。密切觀察病情,出現合併症立即看醫生。
● 2.對症治療
● 高熱時可用小量退熱劑;煩躁可適當給予苯巴比妥等鎮靜劑;劇咳時用鎮咳祛疾劑;繼發細菌感染可給抗生素。麻疹患兒對維生素A需要量大,世界衛生組織推薦,在維生素A缺乏區的麻疹患兒應補充維生素A。
● 3.中藥治療。
● 風疹:風疹和麻疹都有發熱、皮膚上紅色丘疹。風疹可伴耳後枕部淋巴結腫大,亦有皮膚脫屑癥狀,但風疹區別於麻疹的特點是風疹無色素沉著、無畏光、無淚水汪汪,口腔黏膜也無麻疹黏膜斑。
● 對於小兒常見的傳染性疾病,做好預防工作最為重要。
● 預防麻疹要按計劃接種麻疹減毒活疫苗。在流行期間有麻疹接觸史者,可及時注射丙種球蛋白以預防麻疹的發病。
● 麻疹流行期間,應盡量不帶或少帶小兒去公共場所和流行區域,減少感染機會。
● 儘早發現麻疹患兒,及時進行治療並隔離至出疹后5天。如果小兒麻疹合併肺炎,應延長隔離至出疹后10天。
● [1] 世界衛生組織(西太平洋地區).北京大學第一醫院中西醫結合研究所,譯.WHO西太平洋地區傳統醫學名詞術語國際標準。北京:北京大學醫學出版社,2009.
● [2] 馬融。中醫兒科學.10版。北京:中國中醫藥出版社,2016.
根據患兒臨床表現:持續性發熱,咽痛,畏光,流淚,眼結膜紅腫等。在口腔頰黏膜處見到麻疹黏膜斑。
發熱4天左右全身皮膚出現紅色斑丘疹。出診順序為耳後、頸部,而後軀幹,最後遍及四肢手和足。退疹后皮膚脫屑並有色素沉著。2周前與麻疹患者有接觸史。較易做出診斷。早期鼻咽分泌物找多核巨細胞及尿中檢測包涵體細胞有益早期診斷。在出疹后第一天或第二天檢測血清麻疹抗體,若陽性即可確診。
1.被動免疫
在接觸麻疹后5天內立即給於免疫血清球蛋白,可預防麻疹發病;超過6天則無法達到上述效果。使用過免疫血清球蛋白者的臨床過程變化大,潛伏期長,癥狀、體征不典型,但對接觸者仍有潛在傳染性。被動免疫只能維持8周,以後應採取主動免疫措施。
2.主動免疫
採用麻疹減毒活疫苗是預防麻疹的重要措施,其預防效果可達90%。雖然5%-15%接種兒可發生輕微反應如發熱、不適、無力等,少數在發熱后還會出疹,但不會繼發細菌感染,亦無神經系統合併症。國內規定初種年齡為8個月,如應用過早則存留在嬰兒體內的母親抗體將中和疫苗的免疫作用。由於免疫后血清陽轉率不是100%,且隨時間延長免疫效應可變弱,所以4~6歲或11~12歲時,應第二次接種麻疹疫苗;進入大學的青年人要再次進行麻疹免疫。急性結核感染者如需注射麻疹疫苗應同時進行結核治療。
3.控制傳染源
要做到早期發現,早期隔離。一般病人隔離至出疹后5天,合併肺炎者延長至10天。接觸麻疹的易感者應檢疫觀察3周。
4.切斷傳染途徑
病人衣物應在陽光下曝晒,病人曾住房間宜通風並用紫外線照射,流行季節中做好宣傳工作,易感兒盡量少去公共場所。
2015年麻疹疫情
2017年麻疹疫情
2018年麻疹疫情
2019年麻疹疫情