結腸血管擴張症
結腸血管擴張症
結腸血管擴張症是一組結腸血管畸形病變的總稱,是由良性非腫瘤性擴張的血管叢構成,又稱結腸血管發育不良、結腸血管擴張、結腸動靜脈畸形。1960年Margulis首次通過腸系膜動靜脈造影證實了結腸血管擴張症的存在,以後有關報道逐漸增多。近年發現該病是引起下消化道出血的主要原因之一,尤其是老年病人,大約佔所有下消化道出血原因的4%左右。隨著纖維結腸鏡的廣泛應用,有關肝硬化,門脈高壓症患者結腸血管擴張症的報道也愈來愈多。Chen等報道大約50%的門脈高壓患者伴有結腸血管擴張症。
結瘍血管擴張症的發生與遺傳性毛細血管擴張、先天性動脈和靜脈構成異常、血管硬化性病變以及結腸內壓增高等因素相關。根據血管造影特點、發病年齡和家族史,結腸血管擴張症可分為3種類型:
:獲得性血管畸形。最為常見,占所有結腸血管擴張症的90%以上,是引起下消化道出血的最常見原因,比結腸腫瘤和結腸憩室炎引起的下消化道出血還要多。病變多為單發,由薄壁血管組成,不伴有炎症和纖維化。儘管多發於右半結腸,也可以發生於左半結腸和小腸。偶有報道發生於食管、胃、十二指腸和空、迴腸,血管病變不累及其他內臟。儘管多發於老年人,但該病也可發生於任何年齡的人群。病變出血大多發生於伴有高血壓、動脈硬化、糖尿病、肝硬化、門脈高壓症、慢性阻塞性肺病以及慢性腎病的老年人。
近年來,許多臨床研究證實,結腸血管擴張症的發生還與門靜脈高壓、門靜脈迴流受阻有關。門靜脈高壓的原因包括各種原因引起的肝硬化,如肝炎后肝硬化、血吸蟲性肝硬化和酒精性肝硬化;各種原因引起的門靜脈系統梗阻,如急、慢性胰腺炎引起的腸系膜靜脈炎症和阻塞,脾靜脈栓塞,結腸手術引起的腸系膜下靜脈梗阻等。內鏡檢查結果顯示,肝硬化患者結腸血管擴張症的發生率為45%~62%,肝硬化伴有腹水患者的發生率明顯高於不伴有腹水的患者,前者為63%,後者僅為18%,提示結腸血管擴張症的發生可能與肝硬化病程的早晚有關,但臨床研究結果對此尚有不同見解,因而對結腸血管擴張症與門脈高壓的關係還有待進一步研究闡明。
:先天性動靜脈畸形。始發於青年人,病變多呈瀰漫性,但非浸潤性,由異常動脈和靜脈構成。通常發生於小腸,多發,也可發生於結腸。與遺傳性出血性毛細血管擴張症相似,但不伴有Osler-Rendu-Weber綜合征(遺傳出血性毛細血管擴張症)的全身性表現。這些先天性病變有時還伴有Tumer綜合征(表現為軀體短小,性腺發育不全和蹼頸等畸形)。
:遺傳性毛細血管擴張症。大多具有家族遺傳史。腸道出血極少發生於35歲以前,可以發生於胃腸道的任何部位,但迴腸和右半結腸最多見,常為多發,散在分佈。在口咽部和舌黏膜處可見典型的毛細血管擴張表現。其他常被侵犯的臟器包括腎、肝、腦和肺。毛細血管、小動脈和小靜脈管壁內彈力纖維和肌纖維的薄弱,使得病變部位易在受損傷后發生大量出血,這種情況可由於患者的血小板減少變得更加嚴重。毛細血管擴張症的典型內鏡表現為小的紅色黏膜病變,呈扁平卵圓形,輕壓變成白色,局部可見似蜘蛛網樣細小血管網。
Ⅰ型結腸血管擴張症的發生機制與後天性因素引起的結腸靜脈迴流受阻、黏膜下動靜脈短路有關,靜脈迴流受阻包括黏膜下靜脈迴流受阻和門靜脈迴流受阻2種原因。
Bolev認為,結腸血管擴張症的發生與結腸內壓經常反覆升高有關,結腸內壓力升高或腸壁平滑肌處於收縮狀態,使穿越平滑肌的血管壁受壓,腸壁黏膜下小靜脈迴流受阻,靜脈內壓力升高,加之靜脈壁本身的病變和薄弱,導致靜脈迂曲擴張。同時由於靜脈血管擴張引起毛細血管前括約肌功能不全,進而形成微小的動靜脈瘺,使靜脈內壓力進一步升高,加重血管擴張(圖2)。根據Laplace物理定律:球形物體腔壁所受的壓力與該球體半徑的平方和腔內壓力的乘積成正比,也即腔壁所受的壓力與球體半徑的平方成正比。盲腸和近端升結腸是全結腸中直徑最大的部分,當某種原因引起結腸腔內壓力增高時,盲腸和升結腸近端的腸壁所受的壓力最大。由此可解釋結腸血管擴張症好發於右半結腸近端的原因。
Ⅱ型和Ⅲ型結腸血管擴張症的發生一般認為與先天性腸壁和血管壁的發育缺陷有關。
結腸血管擴張症的病變好發於右半結腸,尤其是盲腸,文獻報道大約75%分佈於盲腸和升結腸,12%位於橫結腸,12%位於左半結腸,少數病變還可位於消化道的其他部位,包括胃、十二指腸、空腸和迴腸。在伴有門脈高壓症的患者中病變大多為散在多發,在其他患者中病變大多為單發。除門脈高壓症以外,約60%的患者還可伴有心血管、肺和腎臟的疾病,不伴有皮膚或內臟血管瘤病變。在未經特殊處理的普通甲醛乙醇固定標本上,結腸血管擴張症病變的典型病理表現比較難以被發現,尤其是早期病變。Boley報道在被血管造影證實的病變中,普通病理檢查的發現率僅為30%左右。
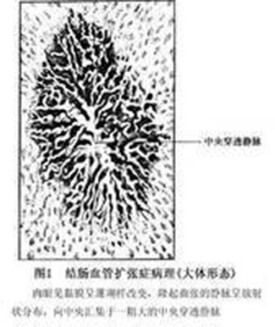
肉眼觀察見早期和較輕的病變黏膜完整,沒有特殊表現;中晚期患者在病變部位可見黏膜呈珊瑚樣改變(圖1),隆起曲張的靜脈呈放射狀分佈,向中心彙集於一較粗大的中央穿透靜脈;病變嚴重的患者可見局部黏膜糜爛。
組織學檢查顯示病變直徑大多在0.1~1cm,病變部位黏膜完整,病變內沒有細胞的增生和血管的芽生。最常見而明顯的早期異常是在黏膜下可見到明顯擴張而迂曲的薄壁血管,絕大多數僅有內皮細胞層,偶爾有少量的平滑肌,在結構上相似於擴張的靜脈。中晚期患者可在黏膜下層見到由局限性靜脈或擴張的毛細血管組成的血管團。在更加廣泛的病變,黏膜下擴張靜脈數目增多、變形,血管穿過黏膜肌層並侵犯黏膜。病變嚴重時,黏膜可被迂曲而擴張的血管團所代替。
標本的特殊處理有2種常用的方法,一種是採用鋇膠注射;另一種是採用硅酮橡膠注射。切除標本后,用肝素鹽水將標本血管內的血液沖洗乾淨,注入上述任何一種物質,待注射物凝固后觀察標本黏膜表面和行組織切片觀察組織切面,可以比較容易地見到擴張的血管叢。
絕大多數結腸血管擴張症的人群沒有臨床癥狀,只有少數病人以驟發、間歇或反覆發作的無痛性下消化道出血為臨床發病特徵。Welch報道72例下消化道出血病人中,有43例是由於結腸血管擴張症引起。Boley報道32例由結腸血管擴張症引起的下消化道出血,其中23例在2次以上。由於每次發作的出血量、出血速度和病變部位不同,臨床表現也有明顯差異。病變位於結腸近端,出血較多的患者多數有栗色便或柏油樣便;病變位於左半結腸、出血較多的患者大便可呈鮮紅色;少數短期內大量出血的患者可因急性大出血而發生失血性休克;長期反覆少量出血的患者主要表現為慢性缺鐵性貧血。
結腸血管擴張症引起的下消化道出血中,多數患者每次發作的出血量較少,出血具有自限性,80%~90%以上的出血不經特殊治療可自行停止,但以後可以經常複發。
近半數由結腸血管擴張症引起的下消化道出血患者伴有冠心病或主動脈狹窄病史,另有約1/3的患者伴有結腸憩室炎。這一方面反映結腸血管擴張症是一種老年病,同時也提示其出血的發生可能與心血管疾病、動脈高壓以及擴張血管周圍局部的結腸炎症有關。
對有反覆發作的下消化道出血或有慢性缺鐵性貧血病史的患者,經各種檢查排除了消化道腫瘤、食管靜脈曲張和胃黏膜出血、結腸憩室炎、結腸血管瘤等引起消化道出血的常見原因后,應考慮有結腸血管擴張症的可能,特別是60歲以上的中老年患者以及伴有肝硬化、門靜脈高壓症的患者。
選擇性腸系膜血管造影是有效而準確的臨床診斷方法,準確率可達75%~90%。然而,由於該檢查為有創性檢查,對老年患者有一定的風險,加之近年來結腸纖維鏡檢查的普及和應用經驗的積累,更多的臨床醫生傾向於通過纖維結腸鏡檢查來確定診斷。對伴有下消化道活動性出血,且出血速度在每分鐘0.1ml以上的病變,放射性核素掃描也是一種有效的檢查方法。結腸氣鋇雙重造影檢查可幫助除外由於結腸腫瘤、結腸憩室炎等引起的出血。
疾病檢查
實驗室檢查對本病多無確診價值,對原發疾病和併發症的診斷可提供幫助。
血常規
可有缺鐵性貧血的表現。
血液生化
其指標變化與原發疾病有關,如動脈硬化者可有血脂代謝的異常;糖尿病者血糖代謝的相關指標異常;門脈高壓症和肝病變晚期病人血漿蛋白代謝異常等。
肝功能和肺功能
合併肝硬化、門脈高壓症或慢性阻塞性肺病者,可有肝功能或肺功能的異常。
結腸氣鋇雙重造影
由於結腸血管擴張症的病變局限於黏膜下,而且病變通常小於1cm,僅約15%的患者在行結腸氣鋇雙重造影檢查時可見到散在的小的結腸黏膜糜爛病變或小潰瘍,大多數患者沒有異常發現。結腸氣鋇雙重造影的主要目的是除外其他胃腸道病變,如結腸腫瘤、憩室等。
腸系膜血管造影
結腸血管擴張症在腸系膜血管造影時的典型表現為造影劑在病變部位靜脈內排空延遲和可見卵圓形血管簇。血管簇在血管造影的動脈相最為明顯,多位於回結腸動脈末端分支部位,表現為卵圓形的血管簇團(圖3),血管內造影劑排空緩慢,在靜脈相仍可見結腸壁內迂曲擴張的靜脈,提示黏膜下有擴張的靜脈叢。伴有動靜脈畸形、動靜脈瘺病變時,由於動靜脈短路形成,早期即可見靜脈充盈(4~5s即出現)。
在結腸血管擴張症伴有急性出血的患者,除以上表現外,還可以在病變部位觀察到造影劑溢入腸腔內,表現為血管簇周圍持續存在局限性不定形的陰影。
纖維結腸鏡檢查
近年來,纖維結腸鏡檢查已愈來愈多地應用於結腸血管擴張症的診斷。該方法既可以用來證實腸系膜血管造影的結果,排除其他病因引起的出血,如消化道腫瘤等,同時還可用於病變的活檢和治療。Salem等對56例結腸血管擴張症的腸系膜血管造影和纖維結腸鏡檢查的結果進行了比較,發現兩者有88%的結果相符。另外,纖維結腸鏡檢查還常可發現腸系膜血管造影難以發現的多發性微小病變。但是,纖維結腸鏡檢查對腸道準備的清潔程度、檢查者的經驗水平有較高的要求。
結腸血管擴張症病變的內鏡下表現與病變的程度有很大關係。由於通常的病變位於黏膜下,並且病變範圍較小,在大多數輕症患者黏膜表現不明顯,內鏡檢查難以發現明顯的血管病變。當擴張血管侵及黏膜層時,病變部位可見典型的平坦或略為隆起的紅色血管斑,斑點內可見呈蜘蛛網樣或珊瑚樣分佈的血管網。病變局部黏膜充血,觸之易出血。有活動性出血的患者,纖維結腸鏡檢查可在出血部位見到出血點,周圍有擴張的血管斑點。
雖然可以通過纖維結腸鏡進行病變的活檢,但可能引發出血,故應持謹慎態度。另外,應當引起注意的是纖維結腸鏡檢查結果假陽性比較多,其結果的解釋需與近期消化道出血的病史以及腸系膜血管造影的結果相結合。
99mTc標記紅細胞掃描
與纖維結腸鏡和腸系膜血管造影檢查相比,99mTc標記紅細胞掃描在診斷結腸血管擴張症出血方面具有更大的優越性。該檢查快速、無創、不需要做任何的腸道準備,對出血速度要求較低。腸系膜血管造影診斷消化道出血一般要求出血速度在每分鐘1~2ml以上,而99mTc標記紅細胞掃描只需出血速度在每分鐘0.1ml以上即可。
由於大部分結腸血管擴張症患者為老年人,其中相當多的患者伴有心血管疾病,而且大部分患者出血可自行停止,因此對出血量較少,病變經腸系膜血管造影或纖維結腸鏡確診的患者,可先採取比較保守的治療方法。但應向患者解釋清楚有再次出血的可能。
經血管造影導管治療
對腸系膜血管造影明確診斷並伴有活動性出血的病變,可採用局部留管,滴注加壓素等血管收縮劑和止血藥的治療方法。加壓素可以按2U/min的劑量滴注,持續用藥12h。但要注意有引起腸缺血的可能,留置的導管也可能發生移位。另外,導管拔除後有再次出血的可能。Athanasoulis等人報道採用血管收縮劑注射控制出血的有效率可達92%,但有約21%的患者再次出血。該方法雖可反覆多次使用,但創傷較大,老年病人具有一定的風險。經腸系膜血管造影導管進行吸收性明膠海綿栓塞有引起腸梗死的可能,風險更大,不宜採用。
經纖維結腸鏡治療
近年來經纖維結腸鏡止血已愈來愈多地被採用。其優點是安全、有效、可反覆進行。對於比較小的出血點可採用電凝法止血,即用活檢鉗將病變夾起,低電流(10~15W)通電1~3s。對於較大的病變可採用Nd-YAG激光法止血。經纖維腸鏡止血可以是預防性,也可以是治療性。對有下消化道出血病史,纖維結腸鏡檢查懷疑為既往出血點的部位可進行預防性的止血。一次電凝效果不確實的部位,可多次進行電凝。電凝時需注意鉗夾的深度宜適當,防止引起結腸穿孔。另外,應避免使用甘露醇做纖維結腸鏡檢查前的腸道準備,因甘露醇經腸道代謝后可產生易燃氣體,電凝時易引發腸腔內氣體爆炸。經纖維結腸鏡止血的有效率文獻報道在68%~88%,再次出血的發生率在0%~34%之間。
手術治療
手術治療應嚴格掌握適應證,手術的選擇僅應局限於:①反覆下消化道出血或有慢性貧血,腸系膜血管造影檢查確診繫結腸血管擴張症引起的出血,且病變部位明確,非手術治療無效或反覆再次出血者;②有反覆下消化道出血或慢性缺鐵性貧血病史,但一切檢查結果正常,可以除外腫瘤、憩室炎等引起的出血,血管造影或纖維結腸鏡檢查顯示局限性結腸血管擴張,並高度懷疑此血管擴張為出血源。對於這類患者手術的選擇要特別慎重,儘可能等再次出血明確出血部位后再手術;③對下消化道出血不能控制,血管造影或纖維結腸鏡證實系由血管擴張引起的患者,應緊急手術。手術的基本原則是徹底切除病變腸段,防止遺漏,否則會發生再次出血。手術切除的範圍可依據術前血管造影和纖維結腸鏡檢查所發現的病變範圍決定。術中要全面仔細地檢查腸系膜血管的形態,對伴有系膜血管迂曲或擴張的腸段可通過透光方法重點檢查是否存在腸壁內血管畸形或血管擴張團。
另外,所有手術患者術前均應進行充分的腸道準備,手術時儘可能採用截石位。對懷疑有多發病變或術中病變部位難以確定的患者,在有條件的醫院應考慮行術中纖維結腸鏡檢查。結腸充氣后,通過腸腔內腸鏡的光線透過腸壁可在病變部位見到蜘蛛網狀的血管密集區(圖4)。此法簡單、易行,可有效提高手術的成功率。
結腸血管擴張症手術后再次出血的發生率約4%,主要原因是遺漏病變,尤其是位於末端迴腸或結腸其他部位的病變。