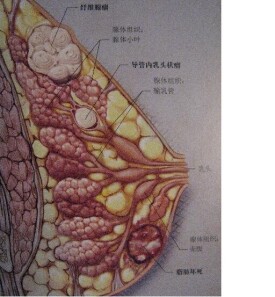
乳房腫瘤
乳房腫瘤
乳腺腫瘤:乳腺腫瘤是發生於乳房裡腫塊,在中醫文獻中又稱“乳疳”、“乳癰”等。現中醫臨床多採用乳房腫瘤和乳腺癌之名,其主要病因病機為七情太過,肝肺氣鬱結,肝肺經受邪,使肝肺脾虛失運,氣滯痰凝,或年高體虛,沖任失調,日久致氣滯血瘀,經絡阻塞,結於乳房而成。乳腺腫瘤的發生與脾胃、肺、肝、腎、沖任等臟腑經脈失調關係密切,正氣不足,邪毒留滯有關。肺肝腎氣不足,氣虛血弱,沖任二脈空虛,氣血運行失常,以致沖任失調,氣滯血瘀,久則聚痰釀毒相互結於乳房中而成癌瘤。正如《醫宗金簽。積聚篇》:正氣不足,而後邪氣踞之,正氣和邪氣勢不兩立,一勝一負。從乳腺癌形成病因來看,肝、肺脾郁怒。如《格致佘論》曰:憂怒抑鬱,朝夕積累,脾氣鬱阻,肝氣橫逆,肺氣逐成隱核。所以,肝肺郁怒是導致乳房部位凝結成核的病因。從乳癌之腫塊,均在肝經,肺經循行之處生長,且伴有情緒憂鬱,胃納欠佳,胸肋悶痛不舒,時有患痛,脈沉弦等氣鬱之象。
乳房腫瘤在中國古代稱之中醫理論中稱之於“乳疳”、“乳癰”等,乳房腫瘤有左右之分,左邊乳房作痛是肝經受邪所產生的乳腺腫瘤,右邊乳房作痛是肺經受邪所產生的乳房腫瘤,雖然兩個乳房有左右之分有不同之處,但是治療的方法是一致的。
乳房纖維腺瘤臨床表現
乳房纖維腺瘤的好發部位,以外上象限為多,且多數(約75%)為單發,少數為多發性的。特徵是無痛性孤立腫塊,病史敘述中多在無意中偶然發現;腫塊呈園形或橢園形。
乳管內乳頭狀瘤臨床特點
本病多見於40~50歲女性,3/4的病例發生在大乳管近乳頭的膨大部分。瘤體甚小,帶蒂並有許多絨毛,血管豐富且壁薄、質脆,極易出血。
乳房纖維腺瘤的主要臨床特點
乳房纖維腺瘤的主要特點是:乳房出現無痛性腫塊,常見於20~25歲之間、卵巢功能旺盛而又調節紊亂的青年婦女。約有75~80%的患者為單發性,亦可為多發性。
1 、年齡:在女性中發病率隨著年齡的增長而上升在月經初潮前罕見20歲前亦少見但20歲以後發病率迅速上升45~50歲較高但呈相對的平坦絕經后發病率繼續上升到70歲左右達最高峰死亡率也隨年齡而上升在25歲以後死亡率逐步上升直到老年時始終保持上升趨勢。
2 遺傳因素:家族的婦女有第一級直親家族的乳腺癌史者其乳腺癌的危險性是正常人群的2~3倍
3 其他乳房疾病
4 月經初潮年齡:初潮年齡早於13歲者發病的危險性為年齡大於17歲者的2.2倍
5 絕經年齡:絕經年齡大於55歲者比小於45歲的危險性增加
6 第一次懷孕年齡:危險性隨著初產年齡的推遲而逐漸增高初產年齡在35歲以後者的危險性高於無生育史者
7 絕經後補充雌激素:在更年期長期服用雌激素可能增加乳腺癌的危險性
8 口服避孕藥
9 食物:尤其是脂肪飲食可以增加乳腺癌的危險性
當然某些癥狀的出現表明病變已非早期,故全面地,較深層次地理解和掌握這些癥狀可使我們既不會因錯過治療時機而痛心不已,又無需過分擔心而影響正常生活。
早期癥狀
乳腺腫瘤腫塊位於外上象限最多見,其次是乳頭、乳暈區和內上象限。因多無自覺癥狀,腫塊常是病人在無意中(如洗澡、更衣)發現的。少數病人可有不同程度的觸痛或刺激和乳頭溢液。腫塊的生長速度較快,侵及周圍組織可引起乳房外形的改變,出現一系列體征。如:腫瘤表面皮膚凹陷;鄰近乳頭的癌腫可將乳頭牽向癌腫方向;乳頭內陷等。癌腫較大者,可使整個乳房組織收縮,腫塊明顯凸出。癌腫繼續增長,形成所謂“桔皮樣”改變。這些都是乳腺腫瘤的重要癥狀。
乳腺腫塊是乳腺癌最常見的癥狀,約90%的患者是以該癥狀前來就診的。隨著腫瘤知識的普及,防癌普查的開展,這一比例或許還會增加。若乳腺出現腫塊,應對以下幾個方面加以了解。
1、部位:乳腺以乳頭為中心,做一十字交叉,可將乳腺分為內上,外上,內下,外下及中央(乳暈部)5個區。而乳腺癌以外上多見,其次是內上。內下、外下較少見。
2、數目:乳腺癌以單側乳腺的單發腫塊為多見,單側多發腫塊及原發雙側乳腺癌臨床上並不多見。但隨著腫瘤防治水平的提高,患者生存期不斷延長,一側乳腺癌術后,對側乳腺發生第二個原發癌腫的機會將增多。
3、大小:早期乳腺癌的腫塊一般較小,有時與小葉增生或一些良性病變不易區分。但即使很小的腫塊有時也會累及乳腺懸韌帶,而引起局部皮膚的凹陷或乳頭回縮等癥狀,較易早期發現。以往因醫療保健水平較差,來就診時,腫塊往往較大。現今,隨著乳腺自我檢查的普及和普查工作的開展,臨床上早期乳腺癌有所增多。
4、形態和邊界:乳腺癌絕大多數呈浸潤性生長,邊界欠清。有的可呈扁平狀,表面不光滑,有結節感。但需注意的是,腫塊越小,上述癥狀越不明顯,而且少數特殊類型的乳腺癌可因浸潤較輕,呈膨脹性生長,表現為光滑、活動、邊界清楚,與良性腫瘤不易區別。
5、硬度:乳腺癌腫塊質地較硬,但富於細胞的髓樣癌可稍軟,個別也可呈囊性,如囊性乳頭狀癌。少數腫塊周圍,有較多脂肪組織包裹觸診時有柔韌感。
6、活動度:腫塊較小時,活動度較大,但這種活動是腫塊與其周圍組織一起活動,與纖維腺瘤活動度不同。若腫瘤侵犯胸大肌筋膜,則活動度減弱;腫瘤進一部累及胸大肌,則活動消失。讓患者雙手叉腰挺胸使胸肌收縮,可見兩側乳腺明顯不對稱。晚期乳腺癌可侵及胸壁,則完全固定,腫瘤周圍淋巴結受侵,皮膚水腫可以呈橘皮狀,稱“橘皮征”,腫瘤周圍皮下出現結節稱“衛星結節”。
在乳腺良性腫瘤中,表現為乳腺腫塊的也不少見,其中最常見的是乳腺纖維腺瘤。該病以年輕女性多見,40歲以上發病率低。腫瘤常為實性、質韌、有完整包膜、表面光滑、觸摸有滑動感,一般無皮膚粘連,亦不引起乳頭回縮。導管內乳頭狀瘤,腫塊常很小,不易捫及。稍大者可在乳暈周圍捫及小結節,臨床以乳頭溢液為主要癥狀。乳腺小葉增生很少形成清晰的腫塊,而以局部乳腺組織增厚為主,質地較韌,無包膜感,在月經來潮前常有脹痛。
有些僅表現為乳腺局部腺體增厚並無明顯腫塊,無清楚邊界,大多數被診斷為“乳腺增生”。但仔細檢查增厚區較局限,同時伴有少許皮膚粘連時應引起注意,可以作乳房攝片。
乳腺疼痛
乳腺疼痛雖可見於多種乳腺疾病,但疼痛並不是乳腺腫瘤的常見癥狀,不論良性或惡性乳腺腫瘤通常總是無痛的。在早期乳腺癌中,偶有以疼痛為唯一癥狀的,可為鈍痛或牽拉感,側卧時尤甚。有研究顯示,絕經后女性出現乳腺疼痛並伴有腺體增厚者,乳腺癌檢出率將增高。當然,腫瘤伴有炎症時可以有脹痛或壓痛。晚期腫瘤若侵及神經或腋淋巴結腫大壓迫或侵犯臂叢神經時可有肩部脹痛。
乳頭溢液
乳頭溢液有生理性和病理性之分。生理性乳頭溢液主要見於妊娠和哺乳期女性。病理性乳頭溢液是指非生理狀態下的乳腺導管泌液。通常所說的即指後者。乳頭溢液可因多種乳腺疾病而引起,也較易為患者注意,是臨床上約10%的患者前來就診的主要原因之一,在各種乳腺疾病的癥狀中,其發生率僅次於乳腺腫塊和乳腺疼痛。
1、乳頭溢液按其物理性狀可分為:血性、血清樣、漿液性、水樣、膿性、乳汁樣等。其中漿液性、水樣和乳汁樣溢液較為常見,血性溢液只佔溢液病例的10%。病變位於大導管時,溢液多呈血性;位於較小導管時,可為淡血性或漿液性;如血液在導管內停留過久,可呈暗褐色;導管內有炎症合併感染時,可混有膿汁,液化壞死組織可呈水樣、乳汁樣或棕色液;乳腺導管擴張症液體常為漿液性。血性溢液大多由良性病變引起,有少數乳腺癌亦可呈血性。生理性乳頭溢液多為雙側性,其溢液常呈乳汁樣或水樣。
2、乳頭溢液的病因主要分為:乳外因素和乳內因素。
乳腺癌患者有5%~10%有乳頭溢液,但以乳頭溢液為唯一癥狀僅1%。溢液常為單管性,性狀可以多種多樣,如血性,漿液性,水樣或無色。乳腺癌原發於大導管者或形態屬導管內癌者合併乳頭溢液較多見,如導管內乳頭狀瘤惡變,乳頭濕疹樣癌等均可以有乳頭溢液。值得注意的是,儘管多數人認為乳腺癌甚少伴髮乳頭溢液,而且即使出現溢液都幾乎在出現腫塊之後或同時出現,不伴腫塊者甚少考慮為癌。但近來研究表明,乳頭溢液是某些乳腺癌,特別是導管內癌較早期的臨床表現,而且在未形成明顯腫塊之前即可單獨存在。
導管內乳頭狀瘤是較多發生乳頭溢液的疾病,佔全部乳頭溢液病變的首位,其中又以乳暈區導管內乳頭狀瘤多見,可單發或多發,年齡分佈在18~80歲不等,主要30~50歲多見。腫瘤直徑0.3~3.0cm不等,平均1.0cm,大於3.0cm常為惡性可能。溢液性質多為血性或漿液性,其他少見。一般認為發生於大導管的乳頭狀瘤多為單發,甚少癌變,而中小導管者則常為多發,可見癌變。兩者為同類病變,只是發生部位、生長過程不同而已。
囊性增生病雖非腫瘤,但是乳腺組織最常見的良性病變,多見於40歲左右,絕經后少見。其中,囊腫、乳管上皮增生、乳頭狀瘤病三種病理改變是其溢液的基礎。性質多為漿液性,本病合併溢液只佔5%。
乳頭改變
乳腺癌患者若有乳頭異常改變,通常表現為乳頭糜爛或乳頭回縮。
1、乳頭糜爛:有一種乳腺Paget病的典型表現,常伴瘙癢,約2/3患者可伴有乳暈或乳房其他部位的腫塊。起始,只有乳頭脫屑或乳頭小裂隙。乳頭脫屑常伴有少量分泌物並結痂,揭去痂皮可見鮮紅糜爛面,經久不愈。當整個乳頭受累后,可進一部侵及周圍組織,隨著病變的進展,乳頭可因之而整個消失。部分患者也可先出現乳腺腫塊,爾後出現乳頭病變。
2、乳頭回縮:當腫瘤侵及乳頭或乳暈下區時,乳腺的纖維組織和導管系統可因此而縮短,牽拉乳頭,使其凹陷,偏向,甚至完全縮入乳暈後方。此時,患側乳頭常較健側高。可能出現在早期乳腺癌,但有時也是晚期體征,主要取決於腫瘤的生長部位。當腫瘤在乳頭下或附近時,早期即可出現;若腫瘤位於乳腺深部組織中,距乳頭較遠時,出現這一體征通常已是晚期。當然,乳頭回縮,凹陷並非均是惡性病變,部分可因先天發育不良造成或慢性炎症引起,此時,乳頭可用手指牽出,非固定。
皮膚改變
乳腺腫瘤引起皮膚的改變,與腫瘤的部位、深淺和侵犯程度有關,通常有以下幾種表現:
1、皮膚粘連:乳腺位於深淺兩筋膜之間,淺筋膜的淺層與皮膚相連,深層附於胸大肌淺面。淺筋膜在乳腺組織內形成小葉間隔,即乳房懸韌帶。當腫瘤侵及這些韌帶時,可使之收縮,變短,牽拉皮膚形成凹陷,狀如酒窩,故稱“酒窩征”。當腫瘤較小時,可引起極輕微的皮膚粘連,不易察覺。此時,需在較好的採光條件下,輕托患乳,使其表面張力增大,在移動乳房時多可見腫瘤表面皮膚有輕微牽拉、凹陷等現象。如有此癥狀者應警惕乳腺癌可能,良性腫瘤很少有此癥狀。
2、皮膚淺表靜脈曲張:腫瘤體積較大或生長較快時,可使其表面皮膚變得菲薄,其下淺表血管,靜脈常可曲張。在液晶熱圖和紅外線掃描時更為清晰,常見於乳腺巨纖維腺瘤和分葉狀囊肉瘤。在急性炎症期、妊娠期、哺乳期的腫瘤也常有淺表靜脈曲張。
3、皮膚髮紅:急、慢性乳腺炎時,乳腺皮膚可有紅腫。但在乳腺癌中,主要見於炎性乳腺癌。由於其皮下淋巴管全為癌栓所佔可引起癌性淋巴管炎,此時皮膚顏色淡紅到深紅,開始比較局限,不久擴展至大部分乳房皮膚,同時伴皮膚水腫、增厚、皮膚溫度升高等。
4、皮膚水腫:由於乳腺皮下淋巴管被腫瘤細胞阻塞或乳腺中央區被腫瘤細胞浸潤,使乳腺淋巴管迴流受阻,淋巴管內淋巴液積聚,皮膚變厚,毛囊口擴大、深陷而顯示“橘皮樣改變”。在肥胖,下垂的乳房常見其外下方有輕度皮膚水腫,如雙側對稱,乃因局部循環障礙所致;如為單側,則要慎重,提防癌瘤可能。
此外,晚期乳腺癌尚可直接侵犯皮膚引起潰瘍,若合併細菌感染,氣味難聞。癌細胞若浸潤到皮內並生長,可在主病灶的周圍皮膚形成散在的硬質結節,即“皮膚衛星結節”。
腋窩淋巴結腫大
乳腺癌逐步發展,可侵及淋巴管,向其局部淋巴引流區轉移。其中,最常見的淋巴轉移部位是同側腋窩淋巴結。淋巴結常由小逐步增大,淋巴結數目由少逐步增多,起初,腫大的淋巴結可以推動,最後相互融合,固定。腫大的淋巴結如果侵犯、壓迫腋靜脈常可使同側上肢水腫;如侵及臂叢神經時引起肩部酸痛。檢查腋窩淋巴結時,應使患側上肢盡量放鬆,這樣才可捫及腋頂。若能觸及腫大淋巴結尚需注意淋巴結的數目、大小、質地、活動度及其表面情況,以和炎症、結核相鑒別。
如果乳房內未及腫塊,而以腋窩淋巴結腫大為第一癥狀而來就診的比較少,當腋窩淋巴結腫大,病理證實是轉移癌時,除仔細檢查其淋巴引流區外,尚要排除肺和消化道的腫瘤。若病理提示是轉移性腺癌,要注意“隱匿性乳腺癌”可能。此時,多未能發現乳房病灶,鉬靶攝片或許有助於診斷。淋巴結行激素受體測定,若陽性,即使各項檢查都未能發現乳房內病灶,仍然要考慮乳腺來源的腫瘤。
乳腺癌可向同側腋窩淋巴結轉移,還可通過前胸壁和內乳淋巴網的相互交通,向對側腋窩淋巴結轉移,發生率約5%左右。此外,晚期乳腺癌尚可有同側鎖骨上淋巴結轉移,甚至對側鎖骨上淋巴結轉移。
以上只是對乳腺腫瘤,尤其是乳腺癌的基本癥狀作一簡單描述,只要廣大女性能有較強的防癌意識,全面地理解和掌握這些知識,認真地做好自我檢查,隨著醫療保健水平的提高,相信癌症絕不是不治之症。
惡性腫瘤治療
科學家正在用中草藥和藏葯治療乳腺癌,這在早期和進展期乳腺癌病人身上已顯示出一定的效果。
乳房良性腫瘤治療
一般表面光滑,移動度好,手術效果好。
[適應證]
1.乳房纖維瘤。
2.乳腺管內乳頭狀瘤或囊腫等。
[麻醉]
局麻。
[手術步驟]
1.切口在腫瘤上作一個以乳頭為中心呈放射狀的切口,其長短取決於腫瘤的大小[圖]。乳暈區腫瘤採用弧形切口。
2.切除腫瘤切開皮膚、皮下脂肪和腺體組織。先分離部分腫瘤,用組織鉗將其提起,用剪刀或止血鉗沿腫瘤四周進行鈍性或銳性分離直至根部,再用剪刀剪除腫瘤[圖]。
3、逐一結紮出血點。用絲線間斷縫合腺體和皮下組織,閉合間隙,如滲血較多,可放膠皮片引流,再用壓迫包紮。
[術中注意事項]
1.對乳腺管內的乳頭狀瘤,採用乳暈邊緣弧形切口,切開皮膚和皮下組織后,用牽引線或蚊鉗將半圓形的乳暈瓣牽開,用止血鉗向深部分離,分開腫瘤所佔據的乳腺管,並沿其管腔方向切開乳腺管,顯露並切除瘤體,然後縫合乳腺管。已被切斷的乳腺管應予結紮,最後縫合皮下組織及皮膚
2.切除的標本應常規送病理檢查,除外惡變可能。
3.術中要細緻止血,較大的出血血管應予縫扎。為防止發生乳瘺,術中應細緻分離、辨別,避免損傷乳腺管。
4.對哺乳期病人,勸其先退乳後手術更為適宜。
[術后處理]
1.加壓包紮,24~48小時拔除引流。
2.術后5~6日拆線。
腫瘤的過繼細胞免疫治療包括:CIK細胞、DC細胞、DC-CIK細胞、NK細胞。下面就為大家針對CIK細胞治療癌症的作用原理:
1、誘導腫瘤細胞凋亡或死亡:CIK細胞可以上調或下調某些癌症相關基因的表達水平,從而誘導腫瘤細胞的凋亡或死亡。
2、分泌和免疫調節:CIK細胞兼具T細胞核NK細胞的殺傷活性,同時它作為一種免疫細胞可以分泌多種炎性因子,直接或間接參與殺傷腫瘤細胞。CIK細胞還可以與人體內抗原遞呈細胞相互作用,提高其專職抗原遞呈能力,刺激機體CTL大量增殖,增強機體對腫瘤的反應性,促進主動免疫應答。
3、CIK細胞的直接細胞毒活性:CIK細胞之所以具有強大的抗癌能力,住要歸功於其CD3+、CD56+T細胞亞群的直接細胞毒活性。這種直接殺傷機制可以概括為:CIK細胞表面表達某些趨化因子或趨化因子受體,可誘導其定向到達腫瘤細胞;通過細胞表面的受體和腫瘤細胞表面的配體結合,使CIK細胞被激活;活化的細胞釋放穿孔素和細胞毒顆粒,導致癌細胞裂解。
1.建立早期癌的新概念:在日常受檢的病人中早期癌並非少見而且理應多於常見的中晚期癌因為在乳腺癌生長的自然病程中臨床前期約佔全程的2/3儘管如此早期癌卻甚少被檢出表明在檢查時大多數早期癌從檢查者手下漏過究其原因主要由於檢查者對早期癌還缺乏足夠的認識迄今絕大多數檢診者仍沿用以“乳房腫塊”作為診斷乳房癌首要體征的傳統概念而前述早期癌未必都形成明顯的腫塊在此概念指導下早期癌必然難得檢出因此應重新認識早期癌的新概念。
2.認真查詢乳腺癌易患因素:乳腺癌的易患因素很多常見的有以下幾項:(1)乳癌家族史特別是受檢者的母親和姊妹曾否患本病;(2)月經初潮過早(小於12歲)或閉經過遲(大於50歲);(3)大於40歲末育;(4)一側乳房曾患癌對側乳房也屬易患部位等等凡有這些因素的人都應視為易患乳癌者應作為重點檢查對象。
3.對乳房出現的任何異常均應查明原因
(1)乳頭溢液特別是血性溢液較多與乳癌並存尤其50歲以上婦女出現血性溢液時約半數以上可能為惡性。
(2)乳房腺體局限性增厚這是臨床上甚為常見但又不被重視的體征此種情況如出現在未絕經的婦女尤其隨月經周期有些大小變化時多屬生理性如果增厚組織長期存在與月經周期變化無關或日益增厚及範圍增大尤其出現在絕經後婦女時必須予以重視。
(3)乳頭糜爛經反覆局部治療無效多應考慮派傑病作細胞塗片陽性率很高均應及時作出診斷。
(4)乳房痛在絕經前婦女尤其隨月經周期改變痛的程度也有或輕或重的不同變化時多屬生理性如痛為局限性有固定的部位與月經周期無關或為絕經後婦女均應查明原因。
(5)不明原因的乳暈皮膚水腫乳頭回縮以及乳房皮膚局限性凹陷等均需認真查清原因。
總之早發現和早治療無疑是乳癌防治的發展方向當前迫切需要的是大力普及早期乳癌的檢診知識廣泛開展乳癌普查和婦女自查乳腺以期早日實現提高生存率和降低病死率的目的。
複診
局部複發多數發生在治療最初幾年內(85%在五年內)其中1%~2%第一次出現在10年無瘤存活之後因此定期複查包括乳房攝影是早期診斷15%~20%患者對側乳房再生癌至關重要的措施有的病人做保守性手術例如腫塊局部切除即使複發也不難治癒這類患者值得密切隨訪複查。
預后
與乳腺癌預后因素相關的因素很多其中主要的有腫瘤侵犯範圍及病理生物學特性有關。
(一)腫瘤侵犯範圍
1.腫瘤大小:在沒有區域淋巴結轉移及遠處轉移的情況下原發灶越大和局部浸潤越嚴重預后越差。
2.腋淋巴結轉移:腋淋巴結無轉移時預后好有轉移時預后差且轉移數目越多預后越差轉移位置高預后差。
3.遠處轉移:多於1年左右死亡。
(二)腫瘤的病理類?腫瘤的病理類型分化程度腫瘤的侵襲性以及宿主對腫瘤的免疫能力是影響預后的重要因素特殊型乳腺癌的預后較非特殊型好非特殊型癌中非浸潤性癌比浸潤性癌預后好分化好的腫瘤預后比分化差的好有些腫瘤惡性程度高在生長迅速時可出現壞死腫瘤壞死嚴重說明腫瘤的侵襲性強預后較差。
(三)臨床分期TNM分期為臨床醫師所熟悉期別高預后差但需認識兩點其一從分期來講同屬一個期別的病例腋淋巴結有無轉移較腫瘤大小更為重要;其二臨床腋淋巴結檢查有無轉移常有誤差。
(四)甾體激素受體與預后 甾體激素受體測定不僅可作為選擇激素治療的參考也可 作為估計預后的一個指標受體陽性病人的預后較陰性者好兩者的預后相差約10%尤其在淋巴結轉移陽性的病例中更明顯在雌激素受體和孕酮受體中孕酮受體更為重要兩項都是陽性者的預后較單一項陽性或兩項都是陰性者預后好。
與少數幾種類別腫瘤例如甲狀腺癌相似乳腺癌的自然病程通常很長乳腺癌細胞的倍增時間平均為90天從第一個細胞惡變開始計算經過30多次倍增瘤體才能達到直徑為lcm的球體這需時7~8年之久乳腺癌的病因尚未完全明了降低死亡率的最好方法是早期發現早期治療在腫瘤發生轉移前單用手術和放療可以治癒絕大多數病例一旦發生轉移積極治療也僅能治癒小部分病人因此了解乳腺癌的自然規律有助於選擇治療乳腺癌的最好方案。
乳腺癌的擴展可直接向周圍可經淋巴道和血流淋巴結按理應是防止癌細胞從原發腫瘤外逸的第一道屏障癌細胞若能通過淋巴結屏障通常便累犯鎖骨上淋巴結進而侵入靜脈入血腫瘤除轉移腋下淋巴結之外還可累及胸骨旁淋巴結多為第二和三四肋間者腫瘤位於乳房內半部和乳暈區時更易如此從這裡癌進而累犯縱隔淋巴結乳腺癌細胞也可直接侵入血管引起遠處轉移肋間旁支可通過胸廓內靜脈進入同側無名靜脈後進入肺循環乳腺深部組織胸肌和胸壁的靜脈匯入腋靜脈進入鎖骨下靜脈和無名靜脈是肺轉移的重要途徑肋間靜脈流向奇靜脈和半奇靜脈最後經上腔靜脈入肺奇靜脈系統可通過椎間靜脈椎外靜脈叢后組與椎內靜脈相連椎靜脈系與腔靜脈的血流在腹內壓改變時可互相流動因此有些患者在未出現腔靜脈系(如肺)轉移前先出現顱骨脊柱盆骨等轉移。