以葯養醫
以醫生的勞動實現藥品的附加值
以葯養醫是以醫生的勞動來實現藥品的高附加值,以藥品的高利潤拉動醫院的經濟效益,維持醫院的正常運轉。以葯養醫是起源於1950年代的中國醫療體制。2011年10月,北京啟動解決“以葯養醫”現狀的大醫院改革,試點進行醫院藥房“託管”的舉措,以此切斷“以葯養醫”。2012年1月,衛生部部長陳竺表示要在“十二五”期間全面取消以葯補醫。2015年6月1日,國家發改委取消絕大部分藥品政府定價,其中除了對麻醉、第一類精神藥品仍暫時保留最高出廠價格和最高零售價格管理。
2017年10月18日,習近平同志在十九大報告中指出,要全面取消以葯養醫,健全藥品供應保障制度。
“以葯養醫”在公立醫院藥品購銷和處方行為上主要有以下體現:
(1)醫療費用中,藥品費用所佔比重很高,全國平均在45%左右,從能夠找到的資料看,中國是世界上藥佔比最高的國家;儘管醫療總費用占GDP的比重只有4.7%左右,在同等發展水平國家中屬於偏低水平,但藥品費用佔GDP的比重在2%左右,是世界上最高的國家之一。
(2)藥品價格越高,購銷量越大。
(3)藥品供貨商針對醫院的返利現象普遍存在,其中藥品採購款回款周期長達6個-12個月,相當於藥品供應商長期向醫院提供一筆無息貸款,這實際上是一種隱性返利。
(4)回扣現象普遍存在,由此導致的過度用藥、濫用藥現象很嚴重。
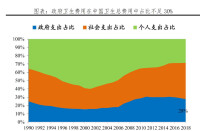
醫藥費用和政府投入曲線
1989年,衛生部、財政部、國家物價局聯合發文,提出全面實施醫療機構承包制,醫療機構實行自主管理、自主經營、自主支配財務;允許醫療衛生人員和醫療機構從事各種有償服務。
中國醫療機構的經費來源包括3個:地方財政撥款、醫療服務收入以及藥品差價收入。地方財政撥款取決於地方政府的財政能力,而非醫院的實際預算。基層屬集體所有制的醫療單位,則由所在鄉鎮籌款和縣財政撥款資助。鄉鎮衛生院屬於差額撥款單位,縣財政只負責一半工資,另一半需要衛生院自己創收。而鄉鎮負債纍纍,財政難以為地方醫療事業撥款。
以全國醫療機構為例,國家撥款僅佔總支出的 1 / 4 多,其餘近 3 / 4 的費用要靠醫院收入來解決。而醫療服務收入則被物價局的價格限制住了,護理費、手術費、診療費,這類費用已遠遠低於家政和小時工的費用。醫務人員的勞動價值沒有得到承認,不得不依靠藥品差價來維持醫院運轉和福利分紅。
2006年國務院發改委等把部門聯合發布《關於進一步整頓藥品和醫療服務市場價格秩序的意見》的規定:“縣及縣以上醫療機構銷售藥品,要嚴格執行以實際購進價為基礎,順加不超過15%的加價率作價的規定,中藥飲片加價率可適當放寬,但原則上應控制在25%以內。藥品實際購進價是指扣除各種折扣后的價格。”藥品批零差價使得醫療機構可以從銷售西藥、中成藥和中草藥的收入中分別獲得15%、16%和20%的利潤,醫院鼓勵醫生多開藥。這個規定迫使醫院採購進價高的葯,不再使用降價多的葯。
通過以藥品的高利潤拉動醫院的經濟效益,維持醫院的正常運轉。據衛生部統計,在醫院收入中藥費的比重平均約為60%以上,少數中小醫院達到70%-80%。
20世紀50年代,在經濟十分困難的情況下,為了維持公立醫院生存發展,國家明確公立醫院可以將藥品加價15%後向群眾提供。 1981年3月,為扭轉衛生機構不善於經營核算的局面,衛生部下發了《醫院經濟管理暫行辦法》和《關於加強衛生機構經濟管理的意見》,在此基礎上,1985年中國正式啟動醫療改革,核心思想是放權讓利,擴大醫院自主權。以“只給政策不給錢”為主導思想,和以“建設靠國家,吃飯靠自己”為主要精神的第一次醫改,在刺激醫院創收,彌補收入不足的同時,也影響了醫療機構公益性的發揮,釀成“看病問題”突出,群眾反映強烈的後患。
這一時期,醫藥代表出現,他們成為醫藥企業與醫生之間的重要紐帶角色。在這個逐步推高藥品價格的利益鏈條中,藥品零售價格的40%~60%留在了醫生和醫藥代表環節。葯價的虛高也隨之出現。
2005年國務院發展研究中心發布的醫改研究報告稱,中國的醫療衛生體制改革基本上是不成功的,這份報告讓2005年成為新一輪醫療體制改革的起點。
2006年9月,成立了由11個有關部委組成的醫改協調小組,國家發改委主任和衛生部部長共同出任組長,新一輪的醫改正式啟動。2009年,衛生部等五部委聯合發布《關於公立醫院改革試點的指導意見》。指導意見指出,試點要堅持公立醫院的公益性質,把維護人民健康權益放在第一位,實行政事分開、管辦分開、醫藥分開、營利性和非營利性分開,推進體制機制創新,調動醫務人員積極性,提高公立醫院運行效率,努力讓群眾看好病,切實緩解群眾看病貴、看病難問題。
2010年9月安徽省首次按照新的模式集中採購時,由於讓中標企業自選配送商,導致配送企業過多,市場分散成本增加配送滯后,後來不得不重新調整。
2011年10月20日,北京啟動解決“以葯養醫”現狀的大醫院改革,擬推出一系列具體政策,包括在各醫院減少藥品數量,適度提高市民醫藥費中診療價格所佔比重,並試點進行醫院藥房“託管”的舉措,以此切斷“以葯養醫”。
2011年11月21日,國家發改委副主任兼國務院醫改辦主任孫志剛表示,國家基本藥物制度正在醞釀完善,安徽模式的一些做法經完善後,可能向更大範圍推廣。據消息人士透露,基層用藥應可得到更大自主權;另一方面,基本藥物集中招標採購的安徽基葯採購模式中,借鑒國外的“雙信封”制度有可能稍作改動,移植到大醫院的藥品招標採購中。
2012年1月,衛生部部長陳竺表示,“十二五”醫改需要突破八個關鍵問題,取消以葯補醫是其中之一。陳竺在2012年全國衛生工作會議上,為取消“以葯補醫”列出時間表:2012年先行在300個縣試點推開,力爭2013年在縣級醫院普遍推行,2015年在所有公立醫院全面推開。
2015年6月1日,國家發改委取消中國絕大部分藥品政府定價,其中除了對麻醉、第一類精神藥品仍暫時保留最高出廠價格和最高零售價格管理外,對其他藥品政府定價均予以取消。
根據此次取消藥品定價方案,對大部分藥品政府定價予以取消,不再實行最高零售限價管理后,將按照分類管理原則,通過不同的方式由市場形成價格。
其中,對於2000多種醫保基金支付的藥品,將通過制定醫保支付標準管理;對於200多種專利藥品和獨家生產藥品,建立公開透明、多方參與的談判機制形成價格;對於醫保目錄外的血液製品、國家統一採購的預防免疫藥品、國家免費艾滋病抗病毒治療藥品和避孕葯具,通過招標採購或談判形成價格。
首先,中國今天的經濟體制總體上是市場經濟體制,醫療行業顯然不能把自身孤立在這樣一個市場化環境之外。
醫生這種人力資本已經在很大程度上是市場化配置了,醫生已經是按市場價格獲得報酬,公立醫院所面對的已經是一個市場化的人力資本供求環境。如果政府不允許公開、規範地按市場化方式支付價格,就無法保證醫療資源的供給能夠滿足市場需求,抑或醫療機構只能暗箱操作,以扭曲的方式支付市場化的價格。
其次,市場化改革帶來了城鄉居民收入水平的提高。收入水平的提高導致醫療需求急劇提高,同時醫療需求呈現個性化和多樣化特徵。由於行政配置資源必然具有反應遲鈍、配置扭曲和效率低下的特點,因此政府主導加公立壟斷體制遠遠不能滿足這種急劇擴大,同時又具有顯著個性化和多樣化特徵的醫療需求。
一方面,在控制市場准入的情況下,控制醫療服務價格成為必然。控制市場准入意味著現有公立醫療機構獲得壟斷地位,若允許自由定價,則形成的壟斷價格必然高於平均成本,醫療機構獲得壟斷租。這是政府不願看到的。所以,不改變公立醫院的行政壟斷地位,就很難放開對醫藥價格的管制。
另一方面,在我們所有的公立機構中,包括像醫院和高校這種以專業人員為員工主體的機構,佔據主導地位,通俗講就是當家作主的階層不是專業人員,而是行政人員。
醫療行業的自身特徵,決定了有效的制度安排應該是醫生集團——而非官僚集團——主導醫療機構。其中的道理並不複雜。首先,最優激勵機制的基本要求是,在生產經營活動中擁有私人信息從而難以有效監督的一方,應該成為剩餘索取者和剩餘控制者,這樣做才能提供最優的激勵。顯然,醫療活動中最難監督和考核的是醫生(團隊),因此讓醫生團隊擁有這一生產活動的剩餘索取權和剩餘控制權可以提供最優的激勵。其次,由於醫患之間存在著嚴重的信息不對稱,加之社會的基本信念是醫療健康事關基本人權,所以醫療機構不應僅僅是追求利潤最大化的營利性機構,必須要同時兼顧社會公益。
公立醫院實施的是由政府來“定崗定編定工資標準”的人事制度,這是標準的國有事業單位體制,也是上節所提到的行政主導體制的一種典型體現。這意味著公立醫院沒有用人自主權和收入分配自主權。與此同時,為適應市場經濟體制的要求,公立醫院又形成了自謀收入、自收自支、自付薪酬的收入分配製度。
拒絕對公立醫院進行真正的市場化改革,卻又不得不在公立醫院內部建立基本的“多勞多得、優績優酬”制度以維持公立醫院的效率,相互衝突的體制自發進行的“制度創新”就是暗箱操作的紅包和回扣制度以及醫生“走穴”制度。客觀評價,紅包、回扣和走穴制度高度吻合“多勞多得、優績優酬”原則,是一種相當精準的績效工資制度:高水平醫生尋診病人多,走穴機會多,從而紅包回扣多,此為“優績優酬”;加班加點醫生紅包回扣多,此為“多勞多得”。
三地改革所謂的“醫藥分開”均指取消15%的藥品加成,三地也各自以不同幅度提高了醫療服務價格,其中,以北京友誼醫院提高幅度最大,將普通掛號費由5元提高到42元。按照北京相關部門的說法,醫療服務價格上漲部分帶來的醫院收入增加,基本彌補取消15%藥品加成導致的醫院藥品收益損失。通過提高醫療服務價格來降低藥品費用,這個改革方向是正確的。但是僅僅取消藥品加成,並沒有觸及藥品返利和回扣,因此並沒有真正破除“以葯養醫”體制,也不可能實現醫藥分開。
顯然,改革不能就此止步,否則破除“以葯養醫”就成為一句空話。若要真正破除“以葯養醫”,還需要進一步提高醫療服務價格,同時繼續擠壓醫院的買葯收益,最終一方面消除藥品返利和回扣,一方面達到醫療服務收費足以養醫的水平。大致說來,按照目前的水平,醫院的藥品收入(患者的藥品費用)大致還應擠壓掉40%左右(15%+返利+回扣)的水平,這才能真正做到破除“以葯養醫”。與此同時,總體上醫院的醫療服務收費大致要翻一番,從而保證醫院和醫生的收入水平不會下降,真正實現“以醫養醫”。
(1)消除回扣現象、破除“以葯養醫”。這是這輪公立醫院改革的第一個目標。顯然,廢除“以葯養醫”,就只能“以醫養醫”,就必須提高醫療服務價格。問題是醫療服務價格提高到多高合適。
(2)要留住好醫生、保證積極性,就必須要建立規範透明的“多勞多得、優績優酬”制度。這意味著一方面醫生應該合法獲得顯著高於公務員和教師等其他國有單位職工以及公立醫院內部行政人員的收入,問題是高出多少是合理的;另一個方面醫生之間也應該形成公開透明的收入差距,問題是這個差距在什麼範圍內是合理的。
(3)醫院應該擁有用人自主權和收入分配自主權,問題是國有事業單位體制能否賦予其收入分配自主權和用人自主權。
(4)上述改革對公立醫院院長的能力和工作提出了很高的要求,什麼樣的院長選撥機制和激勵約束能夠保證選任到稱職的院長,並且他能夠努力工作、規範管理?或者說如何才能建立完善的公立醫院法人治理機制?
上述第一個和第二個問題,實質是如何給醫生(醫療服務)定價的問題,也是如何讓醫生獲得具有強激勵特徵的規範化、透明化收入的問題。顯然,只有以自由執業人制度為基礎的醫生人力資源市場才能給醫生(醫療服務)準確定價。因此,醫改首先必須恢復醫生自由執業人身份,以建立規範透明的醫生人力資源市場,從而形成受醫患雙方認可的、規範透明的醫生服務價格決定機制,即醫生的收入水平決定機制。
前述第三和第四個問題是公立醫院的法人治理機制問題。當醫生成為自由執業者后,當我們建成了以民營為主體、競爭充分的醫療服務市場后,也就自然形成了規範的醫院職業經理人市場,民營醫院也形成了清晰的市場標桿,選任和激勵約束公立醫院院長的工作就變得簡單多了,所謂完善的公立醫院法人治理機制也就自然水到渠成。
