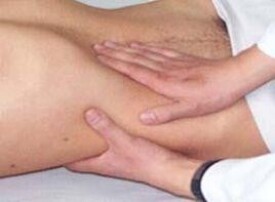
膽囊觸痛征
膽囊觸痛征
墨菲征是指患者仰卧屈膝,醫者以左手掌平放於患者右肋下部,先以左拇指指腹用適度壓力鉤壓右肋下部膽囊點處,囑患者緩慢深吸氣。在深吸氣時發炎的膽囊下移時碰到用力按壓的拇指引起疼痛,患者因疼痛而突然屏氣的現象稱為墨菲征陽性,又稱膽囊觸痛征,見於急性膽囊炎。
急性膽囊炎(acutecholecystitis)是由於膽囊管阻塞和細菌侵襲而引起的膽囊炎症;其典型臨床特徵為右上腹陣發性絞痛,伴有明顯的觸痛和腹肌強直。約95%的病人合併有膽囊結石,稱為結石性膽囊炎;5%的病人未合併膽囊結石,稱為非結石性膽囊炎。
(一)發病原因
膽囊系一盲囊,通過彎曲、細長的膽囊管與膽管相通。本病的主要原因是由於各種因素造成膽囊管梗阻、膽汁滯留和隨之而來的細菌感染或化學性膽囊炎。少數病例未見有明顯的膽囊內膽汁滯留現象,細菌感染似為引起急性膽囊炎的惟一原因。
1.膽汁滯留:這是引起急性膽囊炎的一個先驅的、基本的因素,其原因大致可分為兩類:
(1)機械性梗阻:一般認為急性膽囊炎患者90%以上有結石嵌頓於膽囊頸或膽囊管,導致膽汁滯留;有作者認為,即使手術或屍檢時膽囊內無結石發現,也不能證明在病變早期無結石存在,而可能結石已被排至膽總管。除結石外,膽囊管與膽總管連接部亦可因角度較小,膽囊管本身過於曲折、畸形,或異常血管、周圍炎症粘連、蛔蟲鑽入,以及腫大淋巴結壓迫等造成梗阻和膽汁滯留。功能性障礙研究證實,膽道肌肉、神經功能紊亂,膽囊的正常排空活動受阻,可造成一時性的膽汁滯留。當腹內臟器有病變時,如胃、十二指腸潰瘍、慢性闌尾炎或腎周圍炎等,內臟神經受到病理性刺激衝動傳至大腦皮質,引起皮質的功能紊亂,從而反射性地導致膽囊管括約肌和十二指腸乳頭括約肌功能紊亂而造成痙攣,致使整個膽道系統膽汁滯留。膽囊內長期膽汁滯留和濃縮,可刺激膽囊黏膜,引起炎性病變,加上細菌感染,即可形成急性膽囊炎。
2.細菌感染:引起急性膽囊炎的細菌大約70%為大腸埃希桿菌,其他的有克雷白桿菌、梭狀芽孢桿菌、葡萄球菌、傷寒桿菌、副傷寒桿菌、鏈球菌,還有肺炎球菌等。約50%急性膽囊炎病人膽汁細菌培養陽性。細菌入侵的路徑一般多經膽汁或淋巴管,有時也可以經腸道逆行入膽道或血源性播散。總之,細菌到達膽囊的路徑很多。
3.其他原因:臨床上有少數病例既無膽汁滯留亦無細菌感染而為其他的原因。主要見於創傷和胰液反流。創傷包括外科手術、灼傷等可導致急性膽囊炎。在創傷時,由於疼痛、發熱、脫水、情緒緊張等可使膽汁黏稠度增加,排空減慢。此外,當胰、膽管共通管梗阻時,反流胰液中的胰蛋白酶被膽汁激活,與膽汁酸結合,也可激活磷酸脂酶,使卵磷脂轉為溶血卵磷脂,這兩者作用於膽囊壁,產生損害。
(二)發病機制
當膽囊管或膽囊頸因結石突然嵌頓或其他原因而梗阻時,由於膽囊是―盲囊,引起膽汁滯留或濃縮,濃縮的膽鹽刺激和損傷膽囊引起急性化學性膽囊炎;同時,膽汁滯留和(或)結石嵌頓可使磷脂酶A從損傷膽囊的黏膜上皮釋放出來,使膽汁中的卵磷脂水解成溶血卵磷脂,從而改變細胞的生物膜結構而導致急性膽囊炎。另有作者發現,在炎症的膽囊壁內含有高濃度的前列腺素,認為這也是引起急性膽囊炎的一種介質。如果膽囊管梗阻不及時松解,那麼膽囊腔內壓力不斷增高,膽囊壁因血液和淋巴迴流受阻而充血水腫引起缺血,缺血的膽囊壁容易繼發細菌感染,從而加重急性膽囊炎的進程,終致併發膽囊壞疽或穿孔;對於老年,患有糖尿病和動脈硬化的患者更容易發生膽囊的缺血壞死。膽囊缺血、炎症加重、膽囊底部壞疽,臨床上多見於發病的第2周,若不及時治療,則很快會併發穿孔與腹膜炎。如單純膽囊管梗阻而無膽囊壁的血供障礙和細菌感染,則發展為膽囊積液。
根據炎症的輕重和病程長短,急性膽囊炎的病理表現可有很大的差別。
1.單純性膽囊炎:屬於最輕的一型。其特徵是膽囊輕度增大、囊壁充血、黏膜水腫,囊壁稍增厚;肉眼觀察膽汁較黏稠,略顯混濁或無明顯異常,鏡下可見白細胞浸潤,黏膜上皮脫落,但細菌培養常為陰性。
2.化膿性膽囊炎:膽囊因膽囊管阻塞明顯增大,呈藍綠色或灰紅色,囊壁充血肥厚極為顯著,漿膜層血管擴張;膽囊表面常有膿性纖維素性沉澱,黏膜膜上可形成潰瘍,整個膽囊內充滿膿液。膽囊壁的炎性滲出可致與毗鄰腹膜粘連和淋巴結腫大。此時,膽汁的細菌培養多為陽性。鏡下可見大量單核細胞浸潤,膽紅素鈣沉澱,膽固醇結晶。
徠3.壞疽性膽囊炎:病情嚴重時,有時膽囊脹大過甚,囊壁血運受阻,引起囊壁的缺血壞疽;膽囊內的結石可嵌頓在膽囊頸部,引起囊壁的壓迫壞死。
上述變化最終均可致膽囊穿孔,甚至膽囊與十二指腸之間形成內瘺。鏡下除可有炎細胞浸潤、囊壁水腫、滲血外,還可見到局限性或廣泛性壞死、缺血、甚至穿孔;有時可見小動脈粥樣硬化伴管腔狹窄。
急性膽囊炎診斷:
對有右上腹突發性疼痛,並向右肩背部放射,伴有發熱、噁心、嘔吐,體檢右上腹壓痛和肌衛,Murphy征陽性,白細胞計數增高,B超示膽囊壁水腫,即可確診為本病。如以往有膽絞痛病史,則診斷更可肯定。
需要指出的是,15%~20%的病例其臨床表現較輕,或癥狀發生后隨即有所緩解,但實際病情仍在進展時,可增加診斷上的困難。
十二指腸引流試驗對急性膽囊炎的診斷幫助不大,反而會促使膽囊收縮而加重腹痛,引起膽石嵌頓。故在病程急性期,十二指腸引流應視為禁忌。
急性膽囊炎臨床表現:
1.突發性右上腹持續性絞痛,向右肩胛下區放射,伴有噁心、嘔吐。
2.發冷、發熱、納差、腹脹。
3.10%病人可有輕度黃疸。
4.過去曾有類似病史,脂餐飲食易誘發。膽囊結石引起者,夜間發病為一特點。
5.右上腹肌緊張,壓痛或反跳痛,墨菲(Murphy)征陽性。墨菲氏征患者在檢查時,醫生叫患者平卧,醫生站在患者右側,左手拇指放在膽囊部位,其餘四指放在右胸前下方,叫患者做深呼吸動作,借肝臟下移之時,使發炎的膽囊與拇指接觸后,患者如感覺疼痛加劇而突然屏氣,即可診斷為墨菲氏征陽性。30%-50%病人可觸及腫大膽囊有壓痛。
鑒別診斷:
1.十二指腸潰瘍穿孔:多數病人有潰瘍病史。其腹痛程度較劇烈,呈連續的刀割樣痛,有時可致患者於休克狀態。腹壁強直顯著,常呈板樣、壓痛、反跳痛明顯;腸鳴音消失;腹部X線檢查可發現膈下有遊離氣體。惟少數病例無典型潰瘍病史,穿孔較小或慢性穿孔者病狀不典型,可造成診斷上的困難。
2.急性胰腺炎:腹痛多位於上腹正中或偏左,體征不如急性膽囊炎明顯,Murphy征陰性;血清澱粉酶升高幅度顯著;B超顯示胰腺腫大,邊界不清等而無急性膽囊炎徵象;CT檢查對診斷急性胰腺炎較B超更為可靠,因為B超常因腹部脹氣而胰腺顯示不清。
3.高位急性闌尾炎:其轉移性腹痛、腹壁壓痛、腹肌強直均可局限於右上腹,易誤診為急性膽囊炎。但B超無急性膽囊炎徵象及Rovsing(羅符苯)征陽性(按左下腹可引起闌尾部位的疼痛)有助於鑒別。此外,膽囊炎的反覆發作史、疼痛的特點,對鑒別診斷也有參考價值。
7.冠狀動脈病變:心絞痛時疼痛常可涉及上腹正中或右上腹,若誤診為急性膽囊炎而行麻醉或手術,有時可立即導致患者死亡。因此,凡50歲以上患者有腹痛癥狀而同時有心動過速,心律不齊或高血壓者,必須作心電圖檢查,以資鑒別。
8.急性病毒性肝炎:急性重症黃疸型肝炎可有類似膽囊炎的右上腹痛和肌衛、發熱、白細胞計數增高及黃疸。但肝炎患者常有食欲不振、疲乏無力、低熱等前驅癥狀;體檢常可發現肝區普遍觸痛,白細胞一般不增加,肝功能明顯異常,一般不難鑒別。
預防急性膽囊炎要做到以下幾項:
1.注意飲食。食物以清淡為宜,少食油膩和炸,烤食物。
2.保持大便暢通。
3.要改變靜坐生活方式,多走動,多運動。
4.要養性。長期家庭不睦,心情不暢的人可引發或加重此病,要做到心胸寬闊,心情舒暢。