共找到24條詞條名為PE的結果 展開
PE
血漿置換
血漿置換(PE)是將全血引出體外分離成血漿和細胞成分,將患者的血漿捨棄,然後以同等速度將新鮮血漿、白蛋白溶液、平衡液等血漿代用品代替分離出的血漿回輸進體內的過程,達到減輕病理損害、清除致病物質的目的。血漿置換已經成為一種常見的體外循環血液凈化療法。
3.自身免疫性溶血性貧血、妊娠中Rh溶血、血栓性血小板減少性紫癜、溶血性尿毒症。
5.腎移植后急、慢性排異性反應、移植腎複發腎小球疾病等。
6.急性藥物或毒物中毒。
需儘早進行血漿置換的情況:①高黏滯綜合征,有癥狀或癥狀提示可能併發腦卒中或失明;②多發性骨髓瘤合併高黏滯綜合征或急性腎衰竭;③血栓性血小板減少性紫癜累及腎臟及中樞神經系統;④毒蕈及其他與蛋白結合的毒物急性中毒;⑤凝血因子Ⅷ抑制物濃度高而又需手術者;⑥暴發性肝衰竭等。
血漿置換無絕對禁忌證,相對禁忌證包括:①對血漿、人血清蛋白、肝素等有嚴重過敏史;②藥物難以糾正的全身循環衰竭;③非穩定期的心、腦梗死;④腦出血或重度腦水腫伴有腦疝;⑤存在精神障礙不能很好配合治療者。⑤活動性出血,嚴重出、凝血障礙者。
1.行血漿置換前囑咐患者治療前進食,防止空腹治療易發生低血糖,治療前充分評估患者有無過敏史、血型、凝血酶原時間及基本生命體征。床旁備氧氣及搶救藥物多巴胺、地塞米松、腎上腺素等。做好安全防護,防止意外發生。
2.操作前準備:包括透析機的準備、抗凝血葯的準備、血漿分離器、管路、新鮮血漿、生理鹽水 1袋3000ml、生理鹽水1袋500ml。
3.根據提示安裝管路、預沖管路、引血。
4.心理護理:進行治療前做好溝通交流,消除緊張心理,使患者積極配合治療。
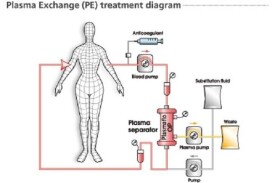
血漿置換基本流程是將患者血液經血泵引出,經過血漿分離器,分離血漿和細胞成分,去除致病血漿或選擇性地去除血漿中的某些致病因子,然後將細胞成分、凈化后血漿及所需補充的指環液輸回體內。
血漿置換的臨床實施:①建立血管通道、抗凝,並將管道與血漿分離器連接,確保血流量達50~80ml/min,置換液回輸率要同血漿排除率平行,一般不超過30~50ml/min,以避免過快輸入置換液引發的不良反應。②根據病情需要可使用雙重濾過、冷濾過等方法。③常用肝素或枸櫞酸鈉抗凝。嚴重出血傾向及存在出血風險患者肝素應減量,並注意監測APTT,枸櫞酸鈉用量與血液量比為(1:15)/(1:30)。
1.置換液的加溫。血漿置換治療中患者輸入大量液體,應加溫后輸入。
2.血漿置換治療開始時,全血液速度宜慢,觀察2~5min,血流量從50ml/min逐漸改為100~150ml/min,期間嚴密觀察有無寒戰、低血壓、出血、消化道癥狀、變態反應等,無反應后再以正常速度運行。通常血漿分離器的血流速度為100~150ml/min。
3.密切觀察機器運行情況,包括全血流速、血漿流速、動脈壓、靜脈壓、跨膜壓變化等。
4.在治療中嚴密觀察患者的意識狀態,監測生命體征,每30分鐘監測生命體征,發現問題及時處理。
5.治療后囑患者卧床休息,觀察穿刺部位有無滲血、血腫等。
1.過敏反應:多由於新鮮冷凍血漿過敏所致。治療前必須血漿血型符合,使用血漿作為置換液時不建議應用預防性抗過敏葯。輕度的過敏反應可立即使用抗過敏藥物,如抗組胺藥物、鈣劑和糖皮質激素等。嚴重者需立即停止治療,肌注腎上腺素,使用抗過敏藥物,如有休克應積極抗休克治療。
2.低血容量性低血壓:因低血容量和低蛋白血症(血漿膠體滲透壓降低)所致。處理應先減慢血流量,同時補充血容量。
4.感染:與PE引起免疫球蛋白減少,同時使用免疫抑製劑,留置靜脈導管等因素相關。與靜脈導管相關則需拔除靜脈導管,選用敏感的抗生素進行治療。
5.出血傾向:可由血漿置換過程中血小板破壞、抗凝血藥物過量或大量使用,清蛋白置換液置換血漿導致凝血因子缺乏引起。對於高危患者及短期內多次、大量置換者,必須補充適量新鮮血漿。