活動過度
活動過度
腦的功能
腦交替腦交替,腦累,飯、洗衣,腦休息。據患腦病,跟廚務。

活動過度
潛,潛識;顯,顯識,潛識顯識交替,腦獲休息。
那麼,什麼是潛意識?什麼是顯意識呢?
人在沒有語言時,大腦以潛意識為主,自從有了語言就是說人開口講話以後,人腦的顯意識就開始發達,並逐漸取代了潛意識。顯意識主要在醒態時、白晝時、活動時;而潛意識則在睡夢時、夜晚時、安靜時。顯意識主要由右腦控制,潛意識主要由左腦作用。在緊張的思維后,鬆弛下來,聽聽音樂,彈彈琴,有利於潛顯意識的交替。歷史上,許多重大發現就是在緊張的思維后,於鬆弛狀態下閃現的,阿基米德定律是在洗澡盆里頓悟的,因此,要想誘發潛意識,就必須先有緊張的顯意識過程為先決條件。牛頓如果沒有研究的先決條件,那麼也不可能因為一隻蘋果掉下來就發現萬有引力定律。
此外,根據《周易》陽極陰極必反的理論,人在高度興奮(進入陽極)時,可以激發潛顯意識溝通,李白斗酒詩百篇就是典型例子。反之,在睡眠做夢中,陰極狀態下潛、顯意識也容易溝通,例如發現化學物質苯的科學家就是在夢中得到啟示的。
人的智慧像一條流動著的長河,潛意識是智慧的深層流動,貯備著人類留下來的智慧,顯意識是表層激流。一般情況下,二者各行其道,特殊情況下又相融合,相交通。
《周易》中的健腦飲食
按照《周易》象形理論,健腦食品有以下幾種:
第一,象形食補法,如栗子外形像頭,割開像腦,所以栗子補頭養腦。核桃長得像大腦兩半球,所以補腦效果最好。
第二,按照“以頭補頭,以足補足”的理論,用頭補頭,用腦補腦。所以吃魚頭、雞頭都補頭。吃魚腦、豬腦、雞腦,可以補我們的腦。
第四,金性食品補腦,《周易》認為頭屬乾卦,秉天之金氣,與清空之氣相通,所以金性食品多補腦養頭,如高山木果、頭圓之果等各種堅果。法國的科學家日前對各類人腦活動進行研究后發現,憂鬱的人往往大腦活動過度,最終導致腦力衰竭,神志和心理出現嚴重問題。法國國家科研中心科學家在最新發布的報告中指出,科學家首先讓一些人進行各個題材的短暫回憶,發現在其回憶過程中,令人沮喪的記憶往往會激發大腦大量工作,其激發的大腦活動量遠超過其他題材的回憶。
此外,憂鬱症患者在做猜字等各種複雜測試時,如果與普通人獲得相同的分數,其大腦一些區域的活動量要高出普通人許多。也就是說,他們在處理較為複雜的日常事務時,腦力使用量要遠超過常人才能達到一樣的效果。科學家指出,沮喪的人或者憂鬱的人腦力使用過度,其程度就彷彿一個運動員以100米衝刺速度跑馬拉松,這種過度的活動量可以解釋為什麼憂鬱症患者經常精疲力竭。這一研究成果與先前許多研究的結論正好相反,此前不少研究認為神情沮喪的人之所以出現思維問題,主要是由於大腦額葉前部皮質層的一些區域處於停滯狀態,大腦活動量減少。法國科學家的研究表明,正是由於負責這些區域的大腦先前活動過度,導致腦力衰竭,從而使憂鬱症患者在腦力以及體力上都感到精疲力竭,無法達到正常的記憶與集中精力的水平。法國科學家最後得出結論認為,沮喪和憂鬱的人大腦在處理複雜事物時,存在著一種不能合理分配腦力的缺陷。做同樣複雜的事情時,他們比普通人的用腦量要大很多,久而久之,引發一部分大腦區域失靈。
膀胱過度活動症(Overactive Bladder, OAB)是一種以尿急癥狀為特徵的徵候群,常伴有尿頻和夜尿癥狀,可伴或不伴有急迫性尿失禁;尿動力學上可表現為逼尿肌過度活動(Detrusor instability, or detrusor overactivity),也可為其它形式的尿道-膀胱功能障礙。OAB無明確的病因,不包括由急性尿路感染或其它形式的膀胱尿道局部病變所致的癥狀。
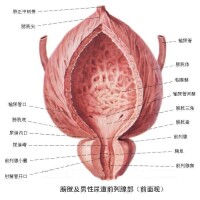
膀胱
尿動力學定義 l 逼尿肌不穩定:是指膀胱在儲尿期出現的不能為意識所抑制的,逼尿肌期相性收縮,可以是自發的,也可以是在誘發的情況下(咳嗽,冷水刺激,改變體位)產生。收縮波的幅度以往認為大於或等於15cm/H 2O,目前認為只要收縮波表現出明顯的上升支和下降支,幅度不一定超過15cm/H 2O,即可診斷。
常見疾病
特發性OAB包括多種病變:
l 女性尿道綜合征
l 男性中青年不明原因尿頻
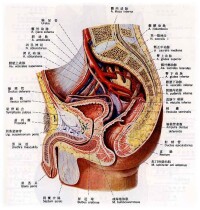
尿道
l 老年人尿頻及尿失禁
l 某些泌尿系疾病後:前列腺疾病等
繼發性OAB的主要類型:
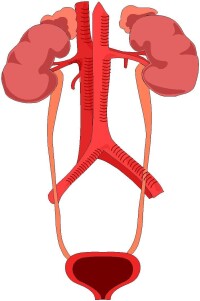
膀胱
l 繼發於神經病變
l 繼發於膀胱局部病變:炎症、結石
l OAB伴其它病變
l 伴逼尿肌收縮受損
l 伴壓力性尿失禁
分類
(一)病因分型:無明確病因,病程半年以上者稱特發性;有明確病因者稱繼發性。
(二)發病機制分型:逼尿肌不穩定:非神經源性病因所致。逼尿肌反射亢進:神經源性病因所致。膀胱感覺過敏:膀胱初始尿意容量<100ml。
(三)尿動力學分型: 1型--影像尿動力檢查未發現逼尿肌的不隨意收縮。 2型--影像尿動力學檢查發現有逼尿肌的不隨意收縮,但患者可以感知收縮並能夠抑制它。 3型--影像尿動力檢查有逼尿肌的不隨意收縮,患者也可以感知收縮並且能過使括約肌收縮,但不能抑制逼尿肌收縮。 4型--影像尿動力檢查有逼尿肌的不隨意收縮,患者不能夠感知,也不能夠引起括約肌收縮和抑制逼尿肌不隨意收縮。
病因
正常排尿神經生理
B. 內臟感覺和本體感覺信息經過脊髓丘腦束和薄束傳遞到中腦導水管旁灰質區,在傳遞到腦橋背內側的排尿中樞和腹外側的儲尿中樞,這樣上位中樞神經系統對膀胱的充盈狀態產生意識性的知覺,同時腦橋排尿中樞受到皮質高級中樞的制約。
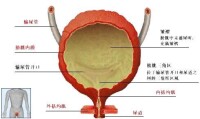
膀胱解剖
D. 如果排尿的條件不夠成熟,儲尿過程繼續。自主神經系統的交感神經在儲尿過程中發揮主導作用。 1. 中樞神經系統儲尿中樞發出的傳出性衝動抑制了骶髓副交感中樞的下運動神經元的活動。 2. 腰段脊髓(L2-L5)交感神經中樞的內臟傳出衝動增強。節前纖維和尾側腸系膜神經節發生突觸聯繫(由膽鹼能中介)。節后纖維通過下腹下神經到達膀胱壁。 3. 到達膀胱體的節后纖維主要和β腎上腺素能受體聯繫。這些受體激活時可以導致逼尿肌的舒張,有利於膀胱的儲尿。 4. 到達膀胱頸和后尿道的節后纖維主要和α腎上腺素能受體來聯繫。激活這些受體可以導致這些部位的平滑肌收縮,有利於膀胱儲尿和控尿。 5. α和β腎上腺素能受體在膀胱和后尿道的分佈特點決定了交感神經在排尿過程中的調節作用的特點。
膀胱
(一)篩選性檢查: 1.病史採集: (1)典型癥狀:尿頻、尿急以及急迫性尿失禁等,還應包括排尿日記評估,尿墊實驗等。 (2)相關癥狀:排尿困難,性功能,排便狀況等。 (3)相關病史:泌尿及男生殖系統疾病及治療史,月經、生育、婦科疾病及治療史,神經系統疾病及治療史。 2.體格檢查: (1)一般體格檢查,腹部及肛門檢查。 (2)特殊體格檢查:泌尿及男性生殖系統、神經系統、女性生殖系統。 3.實驗室檢查:尿液分析,尿培養,血生化(包括激素水平測定),血清PSA(男性40歲以上)。 4.泌尿外科特殊檢查:泌尿系統超聲檢查(包括殘餘尿測定),尿動力學或影像尿動力學。 (1)目的:進一步證實OAB,確定有無下尿路梗阻,評估逼尿肌功能。進行OAB的分型。但是尿動力檢查不能劃分逼尿肌不穩定的級別。 (2)應用指征: ①尿流率減低或剩餘尿增多; ②首選治療失敗或出現尿瀦留; ③在任何侵襲性治療前,對篩選檢查中發現的下尿路功能障礙需進一步評估。
(二)選擇性檢查: 1.疑有泌尿或生殖系統炎症者進行尿液、前列腺液、尿道及陰道分泌物的病原學檢查。 2.疑有尿路上皮腫瘤者進行尿液細胞學檢查。 3.懷疑泌尿系其他疾病者根據具體情況行KUB、IVU、泌尿系內腔鏡、CT或MRI檢查。

活動過度
特發性OAB診治原則:
(一)首選治療: 1.膀胱訓練:盆底肌訓練和生物反饋治療。 2.藥物治療:藥物治療是OAB最重要和最基本的治療手段,最常用的藥物是抗膽鹼能葯。 (1)托特羅定,為競爭性M膽鹼受體阻滯劑,用於緩解膀胱過度活動所致的尿頻、尿急和緊迫性尿失禁癥狀。初始的推薦劑量為一次2mg,一日二次。根據病人的反應和耐受程度,劑量可下調到一次1mg,一日二次。禁忌症:尿瀦留、胃滯納、未經控制的窄角型青光眼患者;已證實對本品有過敏反應的患者;重症肌無力患者、嚴重的潰瘍性結腸炎患者;中毒性巨結腸患者。 (2)其他膽鹼能受體阻滯劑:阿托平、普魯本辛、奧昔布寧(oxybutynin)等。 (3)平滑肌鬆弛劑:針對逼尿肌,如黃酮哌酯等。
(二)改變首選治療的指征: 1.無效。 2.患者不能堅持治療或要求更換療法。 3.出現不可耐受的副作用。 4.可能出現不可逆的副作用。 5.治療過程中尿流率明顯下降或剩餘尿量明顯增多。
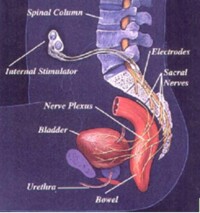
(三)二線治療(適用於首選治療無效者,有效但不能耐受者,首選治療禁忌者): 1.膀胱灌注辣椒辣素。 2.骶神經電刺激神經調節。 3.外科手術:手術應嚴格掌握指征,僅適用於嚴重低順應性膀胱,膀胱容量過小,且危害上尿路功能,經其他治療無效者。手術方法:逼尿肌橫斷術,膀胱自體擴大術,腸道膀胱擴大術,尿流改道術。
繼發性OAB的診治原則:
(一)繼發於膀胱出口梗阻(bladder outlet obstruction,BOO)的OAB診治要點:常見病因有良性前列腺增生,女性膀胱頸梗阻等。 1.篩選檢查:排尿困難,最大尿流率<15ml/s,剩餘尿>50ml。 2.選擇性檢查:充盈期及排尿期膀胱壓力測定可提示BOO。 3.治療原則:針對膀胱出口梗阻治療。根據逼尿肌收縮功能狀態制定相應的治療方法;逼尿肌收縮功能正常、過強或亢進者可適當輔助使用抗OAB的治療,逼尿肌收縮功能受損者慎用抗OAB治療。梗阻解除后仍不緩解者應行進一步檢查,治療可按特發性OAB處理。
(二)神經源性OAB的診治要點:常見病因有腦卒中,脊髓損傷和帕金森病等。 1.積極治療原發病。 2.原發病穩定,無下尿路梗阻的OAB,診治原則同特發性OAB。有神經源性下尿路梗阻者診治原則同繼發於BOO的OAB。
(三)膀胱局部病變引起的OAB診治要點: 1.篩選檢查發現尿常規異常或尿培養異常應高度懷疑膀胱局部病變。 2.篩選性檢查: (1)尿常規發現有紅細胞:尿細胞學、超聲、IVU、膀胱鏡、必要時行輸尿管鏡、CT和MRI等除外泌尿系腫瘤及結石。 (2)尿常規發現有紅、白細胞,尿培養陰性:尿找抗酸桿菌、IVU等除外泌尿繫結核。 3.治療原則(適用於急慢性泌尿系特異性和非特異性感染、前列腺炎、泌尿系腫瘤、膀胱結石等): (1)積極治療原發病。 (2)同時使用抗OAB藥物以緩解癥狀。
合併其他器疾病的OAB診治原則:
(一)合併逼尿肌收縮力受損的OAB: 1.篩選檢查發現以下情況應高度懷疑OAB伴逼尿肌收縮力受損: (1)排尿困難。 (2)存在明顯影響逼尿肌功能的疾病,如糖尿病和腦卒中 等。 (3)有逼尿肌功能可能受損的指征,如肛門括約肌鬆弛和會陰部感覺明顯減退等。 (4)最大尿流率<10ml/s,且圖形低平。 (5)排尿困難嚴重,尿流率明顯減低或有大量剩餘尿,但前列腺不大者。 2、選擇性檢查診斷標準: (1)壓力-流率測定指示低壓低流。 (2)無BOO。 3. 首選治療: (1)排尿訓練,定時排尿。 (2)在檢測剩餘尿基礎上適當使用抗OAB藥物。 (3)輔助壓腹排尿。 (4)必要時採用間歇導尿或其他治療。 4. 二線治療: (1)骶神經電刺激神經調節。 (2)暫時性或永久性尿流改道。
(二)伴壓力性尿失禁(stress urinary incontinence,SUI)的OAB: 1. 篩選檢查發現以下情況者應懷疑可能同時存在SUI: (1)病史提示既有急迫性尿失禁(尿頻,尿失禁前後伴明顯尿急),又有SUI(咳嗽等腹壓增高時出現尿失禁,其前後無明顯尿急)。 (2)生育前後和絕經前後控尿出現明顯變化。 (3)如兩者兼有,需評估OAB和SUI癥狀各自的嚴重程度。 (4)女性盆腔器官膨出。 2. 選擇性檢查: (1)體檢:膀胱頸抬舉試驗和棉簽試驗。 (2)尿動力學檢查:膀胱測壓,腹部漏尿點壓力或尿道壓力描記。 (3)排尿期膀胱尿道造影(膀胱頸和近端尿道關閉不全、下移或活動過度)。 3. 治療原則: (1)以OAB為主要癥狀者首選OAB治療。 (2)OAB解除后,SUI仍嚴重者,採用針對SUI的治療。
