共找到2條詞條名為大三陽的結果 展開
- 慢性乙型肝炎患者或者乙肝病毒攜帶者體內乙肝病毒的免疫指標
- 人們通常所說的大三陽
大三陽
慢性乙型肝炎患者或者乙肝病毒攜帶者體內乙肝病毒的免疫指標
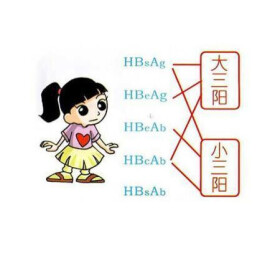
大三陽”,是指慢性乙型肝炎患者或者乙肝病毒攜帶者體內乙肝病毒的免疫指標,即乙肝表面抗原(HBsAg)、乙肝e抗原(HBeAg)、乙肝核心抗體(抗HBC)三項陽性,這三項指標陽性往往提示體內病毒複製比較活躍,但是否引起了嚴重的肝細胞損害,還要看肝功能檢測情況和患者的自覺癥狀,也就是說,並非“大三陽”就表示疾病很嚴重,只是以上三項指標陽性體現病毒在機體內存在時的免疫狀態。
● 人體的免疫系統有對外來抗原(“非己”)產生相應的抗體的功能。乙型肝炎病毒(hepatitis B virus,HBV)作為一種外來物,能誘導機體免疫應答。免疫應答分為細胞免疫和體液免疫,其中體液免疫的作用是在外來抗原刺激下,體內的B淋巴細胞活化為漿細胞后產生相應的抗體。因此,乙型肝炎病毒的表面抗原(hepatitis B surface antigen,HBs)能活化B淋巴細胞產生乙肝表面抗體(anti-HBs),乙型肝炎病毒的e抗原(hepatitis B e antigen,HBe)能活化B淋巴細胞產生乙肝e抗體(anti-HBe),乙型肝炎病毒的核心抗原(hepatitis B core antigen,HBc)的能活化B淋巴細胞產生乙肝核心抗體(anti-HBc)。
● HBsAg呈陽性表示體內感染了乙肝病毒,對乙肝表面抗原進行定量檢測可用於監測病情,指導用藥,預測停葯后的持續療效,對指導診斷及治療意義重大義。
● HBeAg陽性,就表示乙肝病毒在體內複製活躍,傳染性較強。
● HBc抗體分為IgG和IgM兩種。如果陽性說明即往感染過乙肝病毒或乙肝病毒新近感染或持續感染的指標。乙型肝炎病毒感染后首先產生的抗體為IgM,感染持續1~2月後,隨之產生的便是乙肝核心抗體lgG。抗HBc-IgM是病毒新近感染或病毒持續複製的標誌,這種抗體陽性提示疾病遷延,而抗HBc-IgG的持續存在只能說明既往乙型肝炎病毒感染。
在新版的《中國乙型肝炎防治指南》中,“大三陽”的規範醫學名稱應該有兩個,分別是慢性HBV攜帶者和e抗原陽性的慢性乙型肝炎。
慢性HBV攜帶者:多為處於免疫耐受期的HBsAg、HBeAg和HBV DNA陽性者,1年內連續隨訪3次以上均顯示血清ALT和AST在正常範圍,肝組織學檢查無明顯異常。
e抗原陽性的慢性乙型肝炎:血清HBsAg、HBeAg陽性,抗-HBe陰性,HBV DNA陽性,ALT持續或反覆升高,或肝組織學檢查有肝炎病變。
要徹底明白什麼是e抗原陽性的乙型肝炎及e抗原陰性的乙型肝炎,就要了解乙型肝炎病毒的結構、複製、變異及其在體內生存的自然史,以下從各方面加以說明。
1、HBV DNA是一個小環形雙鏈DNA,雙鏈的長度不同,長的為負鏈,短的為正鏈。病毒複製時,先以負鏈為模板,正鏈延長與負鏈匹配等長后形成閉合環狀DNA(CCC DNA),再以CCC DNA為模板轉錄前基因組RNA,轉錄成的mRNA長度不同分別作為前基因組RNA和編碼HBV的各種抗原。CCC DNA半衰期較長,很難從體內徹底清除。HBV基因組包含C、P、S、X4個開放讀碼框,分別編碼HBcAg、DNA聚合酶、HBsAg和X蛋白。HBV DNA C基因區分前C(Pre-C)區和C區。前C區位於1814~1901核苷酸,由87個核苷酸組成,編碼一段29個氨基酸組成的多肽,叫前C蛋白;C區位於1901~2450核苷酸,由549個核苷酸組成,編碼183個氨基酸組成的C蛋白,又稱乙型肝炎病毒核心抗原(hepatitis B core antigen,HBcAg);而由前-C和C蛋白基因共同編碼的212個氨基酸組成的多肽稱為乙型肝炎病毒e抗原(hepatitis B e antigen,HBeAg)。
2、HBeAg的表達和臨床意義
由以上描述中已知表達HBeAg的HBV DNA區域位於前C區,當前C區發生變異時則可影響HBeAg的表達,目前發現的主要影響HBeAg表達的變異主要有兩類:
(1)HBeAg不表達:經典的1896位核苷酸由G→A的變異導致了在前-C區出現終止子ATG,使HBeAg在翻譯水平合成的提前終止。
(2)HBeAg表達量下降:突變發生在基礎核心啟動子區(basal core promoter,BCP),最常見的是T1762A和G1764A的雙突變,結果導致HBeAg表達量下降了70%,但病毒的複製能力卻有所加強。HBeAg表達量下降的調控發生在前-C區RNA轉錄水平,而複製的增強則是由於轉錄因子發生的變化。
HBeAg並非病毒的結構蛋白,也不參與病毒複製,但在病毒感染后的免疫反應中可起到重要作用,人們曾將HBeAg作為病毒複製、傳染性、疾病嚴重程度和對治療反應的一個指標,但宿主免疫壓力及抗病毒治療會引起前-C區和核心啟動子區變異,使HBeAg表達水平發生變化,HBeAg陰性的慢性乙型肝炎不斷增多,目前HBeAg這方面的臨床意義已逐漸被HBV DNA取代。
3、乙型肝炎的自然史
大三陽
目前認為,乙型肝炎的發病與機體的免疫狀態密切相關。
感染乙肝肝炎的病毒后必然會引起機體免疫反應,從而產生不同的血清免疫學標誌物,目前認為乙肝的發病機制與機體的免疫應答密切相關,尤其是體內的細胞免疫應答,而機體的年齡特點決定機體的免疫系統成熟程度,嬰幼兒免疫系統處於一個發展過程,此時清除病毒能力差,因此容易發生免疫時受而慢性化,而成人免疫系統發育完整,很容易在短期內進行免疫清除,因而表現為急性乙型肝炎,當機體免疫功能低下,不完全免疫耐受,HBV基因突變逃避免疫清除等情況時,亦可導致慢性肝炎,而當機體處於超敏反應,大量抗原抗體複合物產生並激活補休系統時,以及在大量炎症因子參與下,可導致大片肝細胞壞死,即發生重型肝炎。
1、慢性HBV攜帶者多無癥狀,常處於免疫耐受期,除了為“大三陽”及病毒檢測陽性,其它生長指標甚至病理指標均為正常,此期雖然不需要藥物治療,但需要定期檢測和觀察,及時發現疾病進展,對於攜帶者的研究也表明,有少部分攜帶者雖然肝功正常,但疾病仍然呈現進展過程,經過若干年之後,亦能進展為肝炎、肝硬化甚至肝癌,因此要定期複查,及時發現疾病進展,及時進行干預。
2、慢性乙型肝炎:根據病情可分為輕、中、重三種。
輕度:病情較輕,可反覆出現乏力、頭暈、食慾有所減退、厭油、尿黃、肝區不適、睡眠欠佳、肝稍大有輕觸痛,可有輕度脾大。部分病例癥狀、體征缺如。肝功能指標僅1或2項輕度異常。
中度:癥狀、體征、實驗室檢查居於輕度和重度之間。
(一)治療的總體目標
慢性乙型肝炎治療的總體目標是:最大限度地長期HBV,減輕肝細胞炎性壞死及肝纖維化,延緩和減少肝臟失代償、肝硬化、HCC及其併發症的發生,從而改善生活質量和延長存活時間。
(二)抗病毒治療的一般適應證
一般適應證包括:①HBeAg陽性者,HBV-DNA≧105拷貝/ml(相當於20000IU/ml);HBeAg陰性者,HBV-DNA≧104拷貝/ml(相當於2000IU/ml);②ALT≧2×ULN;如用IFN治療,ALT應≦10×ULN,血清總膽紅素應﹤2×ULN;③ALT﹤2×ULN,但肝組織學顯示KnodellHAI≧4,或炎性壞死≧G2,或纖維化≧S2。
對持續HBV-DNA陽性、達不到上述治療標準,但有以下情形之一者,亦應考慮給予抗病毒治療:①對ALT大於ULN且年齡﹥40歲者,也應考慮抗病毒治療(Ⅲ);②對ALT持續正常但年齡較大者(﹥40歲),應密切隨訪,最好進行肝組織活檢;如果肝組織學顯示KnodellHAI≧4,或炎性壞死≧G2,或纖維化≧S2,應積極給予抗病毒治療(Ⅱ);③動態觀察發現有疾病進展的證據(如脾臟增大)者,建議行肝組織學檢查,必要時給予抗病毒治療(Ⅲ)。
在開始治療前應排除由藥物、酒精或其他因素所致的ALT升高,也應排除應用降酶藥物后ALT暫時性正常。在一些特殊病例如肝硬化或服用聯苯結構衍生物類藥物者,其AST水平可高於ALT,此時可將AST水平作為主要指標。
(三)IFNα治療
我國已批准普通IFNα(2a、2b和1b)和聚乙二醇化干擾素α(2a和2b)[PegIFNα(2a和2b)]用於治療慢性乙型肝炎。
薈萃分析結果表明,普通IFN治療慢性乙型肝炎患者,HBeAg血清學轉換率、HBsAg消失率、肝硬化發生率、HCC發生率均優於未經IFN治療者。有關HBeAg陰性患者的臨床試驗結果表明,普通IFNα療程至少1年才能獲得較好的療效(Ⅱ)。
國際多中心隨機對照臨床試驗結果顯示,HBeAg陽性慢性乙型肝炎患者(87%為亞洲人),PegIFNα-2a治療48周,停葯隨訪24周時HBeAg血清學轉換率為32%;停葯隨訪48周時HBeAg血清學轉換率可達43%。國外研究結果顯示,對於HBeAg陽性的慢性乙型肝炎患者,應用PegIFNα-2b也可取得類似的HBV-DNA抵制率、HBeAg血清學轉換率和HBsAg消失率。
對HBeAg陰性慢性乙型肝炎患者(60%為亞洲人),用PegIFNα-2a治療48周,停葯后隨訪24周時HBV-DNA﹤104拷貝/ml(相當於2000IU/ml)的患者為43%,停葯后隨訪48周時為42%;HBsAg消失率在停葯隨訪24周時為3%,停葯隨訪至3年時增加至8%。
1、IFN抗病毒療效的預測因素
有下列因素者常可取得較好的療效:①治療前ALT水平較高;②HBV-DNA﹤2×108拷貝/ml(相當於4×107IU/ml);③女性;④病程短;⑤非母嬰傳播;⑥肝組織炎性壞死較重,纖維化程度輕;⑦對治療的依從性好;⑧無HCV、HDV或HIV合併感染;⑨HBV基因A型;⑩治療12周或24周時,血清HBV-DNA不能檢出(Ⅱ)。其中治療前ALT、HBV-DNA水平和HBV基因型,是預測療效的重要因素。
在研究結果表明,在PegIFNα-2a治療過程中,定量檢測HBsAg水平或HBeAg水平對治療應答有較好的預測價值。
2、IFN治療的監測和隨訪
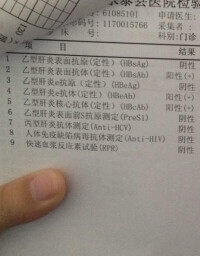
治療前應檢查:①生物化學指標,包括ALT、AST、膽紅素、白蛋白及腎功能;②血常規、尿常規、血糖及甲狀腺功能;③病毒學標誌物,包括HBsAg、HBeAg、抗-HBe和HBV-DNA的基線狀態或水平;④對於中年以上患者,應作心電圖檢查和測血壓;⑤排除自身免疫性疾病;⑥尿人絨毛膜促性腺激素檢測以排除妊娠。
治療過程中應檢查:①血常規:開始治療后的第1個月,應每1~2周檢測1次血常規,以後每個月檢測1次,直到治療結束;②生物化學指標:包括ALT和AST等,治療開始后每月檢測1次,連續3次,以後隨病情改善可每3個月檢測1次;③病毒標誌物:治療開始后每3個月檢測1次HBsAg、HBeAg、抗-HBe和HBV-DNA;④其他:每3個月檢測1次甲狀腺功能、血糖和尿常規等指標;如治療前就已存在甲狀腺功能異常或已患糖尿病者,應先用藥物控制甲狀腺功能異常或糖尿病,然後再開始IFN治療,同時應每月檢查甲狀腺功能和血糖水平;⑤應定期評估精神狀態:對出現明顯抑鬱症和有自殺傾向的患者,應立即停葯並密切監護。
3、IFN的不良反應及其處理
①流感樣症候群:表現為發熱、寒戰、頭痛、肌肉酸痛和乏力等,可在睡前注射IFNα,或在IFN的同時服用解熱鎮痛葯。
②一過性外周血細胞減少:主要表現為外周血白細胞(中性粒細胞)和血小板減少。如中性粒細胞絕對計數≦0.75×109/L和(或)血小板﹤50×109/L,應降低IFNα劑量;1~2周后複查,如恢復,則逐漸增加至原量。如中性粒細胞絕對計數≦0.5×109/L和(或)血小板﹤30×109/L,則應停葯。對中性粒細胞明顯降低者,可試用粒細胞集落刺激因子(G-CSF)或粒細胞巨噬細胞集落刺激因子(GM-CSF)治療(Ⅲ)。
③精神異常:可表現為抑鬱、妄想、重度焦慮等精神疾病癥狀。對癥狀嚴重者,應及時停用IFNα,必要時會同神經精神科醫師進一步診治。
④自身免疫性疾病:一些患者可出現自身抗體,僅少部分患者出現甲狀腺疾病(甲狀腺功能減退或亢進)、糖尿病、血小板減少、銀屑病、白斑、類風濕關節炎和系統性紅斑狼瘡樣綜合征等,應請相關科室醫師會診共同診治,嚴重者應停葯。
4、IFN治療的禁忌證
IFN治療的絕對禁忌證包括:妊娠、精神病史(如嚴重抑鬱症)、未能控制的癲癇、未戒掉的酗酒或吸毒者、未經控制的自身免疫性疾病、失代償期肝硬化、有癥狀的心臟病。
IFN治療的相對禁忌證包括:甲狀腺疾病、視網膜病、銀屑病、既往抑鬱症史,未控制的糖尿病、高血壓,治療前中性粒細胞計數﹤1.0×109/L和(或)血小板計數﹤50×109/L ,總膽紅素﹥51μmol/L(特別是以間接膽紅素為主者)。
(四)核苷(酸)類藥物治療
1、核苷(酸)類藥物
目前已應用於臨床的抗HBV核苷(酸)類藥物有5種,我國已上市4種。
①拉米夫定(lamivudine):每日1次口服100mg拉米夫定可明顯抑制HBV DNA水平。慢性乙型肝炎伴明顯肝纖維化和代償期肝硬化患者經拉米夫定治療3年可延緩疾病進展、降低肝功能失代償及HCC的發生率。失代償期肝硬化患者經拉米夫定治療后也能改善肝功能,延長生存期。
拉米夫定不良反應發生率低,安全性類似安慰劑。隨治療時間延長,病毒耐葯突變的發生率增高(第1年、2年、3年、4年分別為14%、38%、49%、66%)。
②阿德福韋酯(adefovir dipivoxil):慢性乙型肝炎患者口服阿德福韋酯可明顯抑制HBV DNA複製、促進ALT復常、改善肝組織炎性壞死和纖維化。治療5年時患者的累積耐葯基因突變發生率為29%、病毒學耐葯發生率為20%、臨床耐葯發生率為11%;輕度肌酐升高者為3%。
阿德福韋酯聯合拉米夫定,對阿德福韋酯的耐葯發生率更低。
③恩替卡韋(entecavir):是一種強效快速抑制病毒複製的核苷類藥物,初治每日一片0.5mg。長期隨訪研究結果表明,對達到病毒學應答者,繼續治療可保持較高的持續HBV DNA抑制效果,且恩替卡韋耐葯率低,五年耐葯發生率約為1.2%。
④替比夫定(telbivudine):亦能強效抑制病毒,其總體療效和耐葯發生率亦優於拉米夫定組。
替比夫定的總體不良事件發生率和拉米夫定相似,但治療52周和104周時發生3~4級肌酸激酶(CK)升高者分別為7.5%和12.9%,高於拉米夫定組的3.1%和4.1%。
2、核苷(酸)類藥物治療的相關問題
治療前相關指標基線檢測:①生物化學指標:主要有ALT、AST、膽紅素和白蛋白等;②病毒學標誌物:主要有HBV DNA和HBeAg、抗-HBe;③根據病情需要,檢測血常規、血清肌酐和CK等。如條件允許,治療前後最好行肝組織病理學檢查。
治療過程中相關指標定期監測:①生物化學指標:治療開始后每個月1次、連續3次,以後隨病情改善可每3個月1次;②病毒學標誌物:主要包括HBV DNA和HBeAg、抗-HBe,一般治療開始后1~3個月檢測1次,以後每3~6個月檢測1次;③根據病情需要,定期檢測血常規、血清肌酐和CK等指標。
3、預測療效和優化治療
有研究結果表明,除基線因素外,治療早期病毒學應答情況可預測其長期療效和耐葯發生率。國外據此提出了核苷(酸)類藥物治療慢性乙型肝炎的路線圖概念,強調治療早期病毒學應答的重要性,並提倡根據HBV DNA監測結果給予優化治療。但是,各個藥物的最佳監測時間點和判斷界值可能有所不同。而且,對於應答不充分者,採用何種治療策略和方法更有效,尚需前瞻性臨床研究來驗證。
(五)其它治療
1、免疫調節治療
2、中藥及中藥製劑治療:保肝治療對於改善臨床癥狀和肝功能指標有一定效果。
慢性肝炎的特點就是反覆出現肝臟炎症的加重和緩解,因此要根據肝臟功能的狀況來調整飲食方案。慢性肝炎的緩解期肝功能檢查接近正常,沒有明顯的消化道癥狀,此時強調均衡飲食。
1、提供適當的熱量
2、足量的蛋白質供給可以維持氮平衡,改善肝臟功能,有利於肝細胞損傷的修復與再生。
3、供給適量的碳水化物:碳水化物應提供總熱量的50-70%,適量的碳水化合物不僅能保證慢性肝炎病人總熱量的供給,而且能減少身體組織蛋白質的分解、促進肝臟對氨基酸的利用、增加肝糖原儲備、增強肝細胞的解毒能力。
4、適當限制脂肪飲食:脂肪是三大營養要素之一,其所提供的不飽和脂肪酸是身體的必需營養素,其他食物無法代替,所以不必過分地限制。另外,攝入適量的脂肪有利於脂溶性維生素(如維生素A、E、K等)等的吸收。由於慢性肝炎病人的食慾下降,經常合併膽囊疾病,脂肪性食物常常攝入不足,慢性肝炎病人需要進食適當量的脂肪食物,但過度限制脂肪是不合適的。全日脂肪供給量一般在40-60g,或佔全日總能量的25%左右為宜。對伴有脂肪肝、高脂血症者、膽囊炎急性發作期的慢性肝炎病人則應限制脂肪。
5、補充適量的維生素和礦物質:維生素對肝細胞的解毒、再生和提高免疫等方面有重要作用。維生素常作為慢性肝炎的輔助治療藥物。補充維生素主要以食物補充為主,在攝入不足的情況下適量補充維生素製劑還是有益的。慢性肝炎患者容易發生缺鈣和骨質疏鬆,堅持飲用牛奶或適當服用補鈣藥物是有必要的。
6、戒酒、避免損害肝臟的物質攝入:乙醇能造成肝細胞的損害,慢性肝炎病人肝臟對乙醇的解毒能力下降。即使少量飲酒也會使加重肝細胞損害,導致肝病加重,因此肝炎病人應戒酒。