肺表面活性物質
肺泡Ⅱ型上皮細胞分泌的脂蛋白
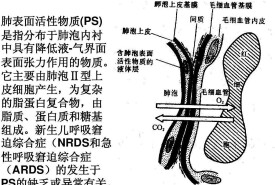
肺表面活性物質指由肺泡Ⅱ型上皮細胞分泌的一種複雜的脂蛋白,其主要成分為二棕櫚醯卵磷脂(DPPC)和表面活性物質結合蛋白(SP),前者約佔60%以上,後者約佔10%。分佈於肺泡液體分子層表面,具有降低肺泡表面張力的作用,能維持大小肺泡容量的相對穩定,阻止肺泡毛細血管中液體向肺泡內濾出。
肺表面活性物質(pulmonary surfactant,PS)是由II型肺泡上皮細泡合成和分泌的一種磷脂蛋白混合物,主要由70%~80%的磷脂、10%的蛋白質和10%的中性磷脂組成。肺泡表面活性物質是對新生兒正常肺功能的維護起著重要的作用,其主要作用是降低肺泡液氣平面的張力、防止呼氣末肺塌陷,四種表面活性物質蛋白(pulmonary surfactantprotein,PS)在肺表面活性物質功能和代謝上起著重要的作用。
PS是一種由90%脂類和10%蛋白類組成的複雜混合物,分佈於肺泡表面,具有降低氣液界面表面張力特性,預防呼氣末肺泡塌陷,同時具有先天性免疫功能,有助於控制炎症和預防肺部感染。脂類包括80%~85%磷脂和8%~10%膽固醇,而75%磷脂為磷脂醯膽鹼。PS磷脂包括飽和二棕櫚醯磷脂醯膽鹼(dipalmitoyl phosphatidylcholine,DPPC)、磷脂醯乙醇胺(5%)、磷脂醯肌醇、磷脂醯絲氨酸、鞘磷脂及溶血磷脂質,其中飽和二棕櫚醯磷脂醯膽鹼為最重要的PS磷脂。表面活性物質蛋白包括表面活性蛋白A(surfactant protein A,SP-A)、B(surfac-tant protein B,SP-B)、C(surfactant protein C,SP-C)和D(surfactant protein D,SP-D),在PS其中,SP-A含量最多,佔50%~70%,SP-B最關鍵,佔10%。SP-B和SP-C為小分子疏水性表面活性蛋白,主要參與表面張力的調節,SP-A和SP-D為大分子親水性表面活性蛋白,主要參與肺宿主防禦功能。
SP-A和SP-D均為親水性SP蛋白。SP-A是一種分子量為26~35kD多聚體膠原糖蛋白,屬於C型凝集素家族成員,以鈣離子依賴性方式結合多種微生物表面上的糖配體。SP-A基因(SFTPA)位於染色體10q22-q23,包括兩個功能基因SP-A1、SP-A2及一個偽基因,SP-A1和SP-A2基因含有4個外顯子(exon),長約4.6kb,甲狀腺轉錄因子-1調節SP-A轉錄。SP-A具有與SP-B一起促進管髓體的形成、提高PS對氣液界面吸附速率、防止PS被血漿蛋白滲出液滅活、參與肺泡先天免疫防禦、直接殺滅微生物和提高吞噬細胞攝取病原體的能力等功能。SP-A基因敲除小鼠對細菌和病毒感染的易感性增加,雖然缺乏管髓體,但幾乎不影響PS功能和穩態。SP-D是一種43kD親水性表面活性蛋白,也屬於C型凝集素家族成員。成熟SP-D由12個單體構成。SP-D基因(SFTPD)位於染色體10q22.2-23.1,含有8個exon,長度>11kb。SP-D直接調節巨噬細胞和樹突細胞的功能以及T淋巴細胞依賴性炎症;反覆支氣管肺部感染患兒的支氣管肺泡灌洗液(bronchoalveolar lavage,BAL)缺乏SP-D,因此SP-D不僅被視為肺先天防禦系統的主要分子和肺部抵禦感染的第一道防線,還有利於控制肺部炎症。SP-D缺陷小鼠顯示Ⅱ型肺泡上皮細胞攝取和再循環利用磷脂的功能缺陷,造成磷脂池容量增大,富含磷脂的大型泡沫狀巨噬細胞增多,以及進展性肺氣腫,也對病毒和細菌的易感性增加。
SP-B和SP-C都為疏水性SP蛋白。SP-B是一種分子量為18kD的二聚體蛋白,是PS最關鍵的蛋白組分。SP-B基因(SFTPB)位於染色體2p12-p11.2,長約10kb,包含10個內含子(intron)和11個exon。exon 6和7編碼成熟SP-B,在內質網翻譯成381個氨基酸殘基前體蛋白,經切除信號肽和糖基化後生成42kd SP-B前體蛋白(precursor protein,proSP-B),被蛋白水解去N端和C端,最後生成8kd 79個氨基酸殘基的成熟SP-B,在板層小體(lamellarbody,LB)形成18kd同源二聚體。SP-B具有促進表面活性磷脂在氣液界面吸附、擴展並與磷脂首基交聯、增加磷脂單分子層的橫向穩定性以及是參與LB形成等功能,還與SP-A、磷脂和鈣離子形成TM、促進Ⅱ型肺泡上皮細胞攝取磷脂小囊泡、結合磷脂雙分子層、具有溶膜和成融性質,促成表面活性磷脂膜在LB組織和包裝;也參與免疫調節、對氣道宿主防禦和穩定起重要作用。SP-B缺陷者板層小體形成異常,從而導致SP-C加工異常。SP-B基因敲除小鼠和SP-B基因突變新生兒生后死於呼吸窘迫,SP-B缺陷患兒的常規療法無效,需要肺移植。SP-C是一種分子量為4kD小嵌膜蛋白質,能跨越磷脂雙分子層。SP-C基因(SFTPC)位於染色體8p21,含有6個exon,exon 2編碼成熟SP-C肽,翻譯終止密碼子TAG位於exon 5,exon 6不被翻譯。21kd SP-C前體蛋白(precursor protein,proSP-C)經蛋白水解、最後在LB加工成35個氨基酸殘基的成熟SP-C肽。SP-C被嵌入磷脂雙分子層、對氣液界面PS單分子層的形成和維護起著重要作用;也促進Ⅱ型肺泡上皮細胞攝取磷脂和分解代謝和參與激活肺泡巨噬細胞對感染的免疫應答。SP-C缺陷小鼠容易遭受細菌和病毒感染以及炎症反應。
Ⅱ型肺泡上皮細胞是合成PS的主要場所。PS在內質網合成,經高爾基體和多泡體轉運至LB,在LB界膜與細胞質膜融合后,經過胞吐方式分泌至肺泡腔。LB由多層緊密包裹的同心排列的磷脂膜構成,一旦分泌,就展開形成晶格狀結構的管髓體,再轉變成磷脂膜沿肺泡表面鋪展於氣液界面,從而形成具有降低表面張力活性的磷脂單分子層,繼之膜純化、崩潰為囊泡樣結構,最後,以胞吞方式被Ⅱ型肺泡上皮細胞攝取再循環利用,或被肺泡巨噬細胞攝取完成分解代謝。由此可見,肺泡腔PS主要有LB、管髓體、單分子層及大小不等的單層或多層囊泡等四種結構形式,按密度梯度離心PS分為有表面活性的大聚集體(large aggregate,LA)和無表面活性的小聚集體(small aggregate,SA)。LA主要包括LB、TM和多層囊泡,可分餾出>95%的SP-A、SP-B和SP-C,而SP-D<10%;SA主要為代謝終產物單層囊泡,可分餾出大部分SP-D,而SP-D與磷脂醯肌醇結合調節LA轉變為SA。在肺泡擴張和擠壓中表面活性物質從LA轉變為SA。
許多機制刺激PS的分泌。Ⅱ型肺泡上皮細胞有β腎上腺素能受體,能與β受體激動劑結合從而刺激PS分泌增加;嘌呤類,如三磷酸腺苷是PS分泌的強刺激因子,可能對出生時PS的分泌起重要作用;肺的機械性伸展,如肺擴張或換氣也被發現涉及刺激PS的分泌。激素對PS的分泌也起重要作用;左甲狀腺素促進Ⅱ型肺泡上皮細胞分化,與糖皮質激素協同促進肺發育和二棕櫚醯磷脂醯膽鹼的合成,但在臨床實踐中,糖皮質激素單獨用於誘導肺發育成熟,還沒有研究糖皮質激素和左甲狀腺素的協同效果優於單獨使用糖皮質激素。
表面活性磷脂和蛋白的表達隨著胎齡的增加而被發育性調節。妊娠晚期,富含糖原的幼稚Ⅱ型肺泡上皮細胞開始發育成熟,當糖原消失時,PS產量增加,LB形成,被分泌至肺泡腔。而且,妊娠晚期PS磷脂組成也發生變化,卵磷脂量增加,鞘磷脂量減少,結果卵磷脂/鞘磷脂比值增加,這與肺發育成熟度一致。早產、感染、肺損傷和遺傳等因素影響PS合成和分解代謝。
最近認為,由肺表面活性物質代謝功能紊亂或表面活性劑功能障礙引起的遺傳性疾病是新生兒和兒科呼吸系統疾病的根本原因,儘管很稀少,但是這些疾病會增加死亡率和患病率,包括急性呼吸窘迫綜合征和足月兒中的呼吸衰竭,大嬰兒、兒童和成人的間質性肺疾病。肺表面活性物質質與量的任一改變,均會引起新生兒呼吸窘迫綜合征(neonatal re-spiratory distress syndrome,NRDS)、急性肺損傷/急性呼吸窘迫綜合征(acute lung injury/acute re-spiratory distress syndrome,ALI/ARDS)、先天性肺泡蛋白沉積症(pulmonary alveolar proteinosis,PAP)、支氣管肺發育不良(broncho-pulmonary dys-plasia,BPD)、肺部感染等新生兒呼吸系統疾病。遺傳因素引起PS代謝和功能障礙導致的新生兒呼吸系統疾病越來越受到重視。
遺傳性SP-B疾病
遺傳性SP-B缺陷所致疾病是一種常染色體隱性遺傳病,目前已經發現40多種不同SP-B基因突變,2/3突變體等位基因為121ins2突變,此種突變國內也有文獻報道,而餘下1/3包括無義突變、錯義突變、移碼突變和剪接位點突變,以及插入或缺失。也有報道一個跨越exon7和exon 8的大缺失。最近國內文獻也報道3例SP-B基因intron4插入遺傳缺失,常引起足月新生兒RDS,呈進展性加重,於生后3~6月死亡,臨床特徵和X線表現與早產兒RDS一致,肺移植仍是當前唯一有效治療選擇。雖然這種疾病的發病機制是SP-B缺失使PS功能損害引起的,但是堆積於肺泡腔加工不完全的proSP-C也可能促成此病,因為加工不完全的proSP-C肽的表面活性降低。
遺傳性SP-C疾病
遺傳性SP-C缺乏所致疾病是一種常染色體隱性遺傳病,這種突變取消正常供體的剪接位點,跳過exon 4(特指Δexon 4突變),造成前體蛋白C端缺失37個氨基酸。目前已經發現有40多種不同的SFTPC基因突變,主要為錯義突變,還有移碼突變和剪接位點突變,以及小的插入和缺失,也可引起足月新生兒RDS,危及生命在新生兒時期可能是致命的,一些病人需要肺移植,一些存活者伴有持續性呼吸功能不全而需要輔助氧療,或癥狀改善無需氧療。proSP-C免疫染色局限於Ⅱ型肺泡上皮細胞。ProSP-C兩種不同免疫組化染色模式觀察到胞漿瀰漫性染色和免疫反應物堆積於核周室。
遺傳性ABCA3疾病