病歷
病歷
病歷(case history)是醫務人員對患者疾病的發生、發展、轉歸,進行檢查、診斷、治療等醫療活動過程的記錄。也是對採集到的資料加以歸納、整理、綜合分析,按規定的格式和要求書寫的患者醫療健康檔案。
病徠歷既是臨床實踐工作的總結,又是探索疾病規律及處理醫療糾紛的法律依據,是國家的寶貴財富。病歷對醫療、預防、教學、科研、醫院管理等都有重要的作用。
《病曆書寫基本規範》(衛醫政發(2010] 11號)第一條明確規定: “病歷是指醫務人員在醫療活動過程中形成的文字、符號、圖表、影像、切片等資料的總和,包括門(急)診病歷和住院病歷”。
綜合整理,病歷的定義可歸納為:
1.
《病曆書寫基本規範》(衛醫政發(2010] 11號)第一條明確規定: “病歷是指醫務人員在醫療活動過程中形成的文字、符號、圖表、影像、切片等資料的總和,包括門(急)診病歷和住院病歷”。
2.
綜合整理,病歷的定義可歸納為:
①是關於患者疾病發生、發展、診斷、治療情況的系統記錄;
②是醫療活動過程中經過歸納、分析、整理,並按規定的格式和要求書寫的檔案及資料總和;
③並不是過程中的所資料都是病歷,比如一些臨時性的文件(典型的如:入院須知、輔助檢查申請單。報告單屬於病歷,但病理切片、X線片等不屬於,也不會歸入病案保存);
④病歷在經病案管理人員整理后歸檔到病案室,病歷將轉變為病案;
⑤具備法律效應。
病歷,亦叫病史、病案,是醫務人員對病人患病經過和治療情況所作的文字記錄,是醫生診斷和治療疾病的依據,是醫學科學研究的很有價值的資料。
早在公元前6世紀,自古希臘阿戈利斯灣的東海岸伯羅奔尼撒半島的一個村子里,矗立著一尊醫神阿克勒庇俄斯神像,這裡幾乎每天都有不少病人前來頂禮膜拜,祈禱自己的病早日得到根治。為此,廟內的祭司們便專門騰出一間房子來,為這些虔誠的病人治病,並將每個病人的病情、癥狀、治療結果一一記錄在案,作為個人病歷妥善保管起來。這就是世界上最早的病歷。
漢初著名的內科醫生淳于意,是我國最早發明和使用病歷的醫生。淳于意勤奮好學,熱心鑽研醫術,從名師公孫光學得“妙方”、“方案”,並從公乘陽慶學得黃帝、扁鵲的脈書和五色診斷方法,醫術日漸精深。在長期的行醫的過程中,他深深感到:病人的主訴,如果沒有記錄而光靠醫生記憶是不行的(由於醫生記憶不準,常常會給治療帶來困難)。淳于意想到了一個好辦法——在就醫中,把病人的姓名、地址、病症、藥方、診療日期等一一詳細記錄下來;同時,把治癒的和死亡的病例也詳細記錄。經過一段時間的實踐,淳于意感到這樣做對於診斷和治療都有益處。而這種記錄被淳于意稱為“診籍”。後來,不少醫生爭相仿效,由於是專門記錄病人病史的,所以醫生稱之為“病歷”。
近現代,病歷是指醫務人員在醫療活動過程中形成的文字、符號、圖表、影像、切片等資料的總和。其主要由臨床醫師以及護理、醫技等醫務人員實現。他們根據問診、體格檢查、輔助檢查、診斷、治療、護理等醫療活動所獲得的資料,經過歸納、分析、整理而完成病歷。病歷不僅記錄病情,而且也記錄醫師對病情的分析、診斷、治療、護理的過程,對預后的估計,以及各級醫師查房和會診的意見。病歷作為患者整個診療過程的原始記錄,記載了病人住入醫院後由患者或陪同人陳述發病經過,醫護人員對患者進行診斷、治療、理化檢查,直至病人出院或死亡全過程的真實情況。因此,病歷既是病情的實際記錄,也是醫療、護理質量和學術水平的體現。
世界以及中國上“最早的病歷”:
1、早在公元前6世紀,自古希臘阿戈利斯灣的東海岸伯羅奔尼撒半島的一個村子里,矗立著一尊醫神阿克勒庇俄斯神像,這裡幾乎每天都有不少病人前來頂禮膜拜,祈禱自己的病早日得到根治。為此,廟內的祭司們便專門騰出一間房子來,為這些虔誠的病人治病,並將每個病人的病情、癥狀、治療結果一一記錄在案,作為個人病歷妥善保管起來。這就是世界上最早的病歷。
2、漢文帝時期有個人名叫淳于意,因年輕時做過管理糧倉的小官,人們便稱他為“倉公”。小時候,他家裡很窮,他的許多親屬都因有病而無錢醫治,過早的離開了人間。這悲慘的現實啟發了淳于意,他決定自己學醫,來挽救病人的生命。於是,他在管理糧倉之餘便四處搜尋藥方,拜求良醫。不久他便成了一名學識淵博,能預知病人生死,擁有許多奇方、古方的醫學家。中國醫學上最早的“病歷”就是淳于意首創的。
淳于意是個細心人,在他給人治病診病時,總是把病人的病情和自己診斷處理的方法記下來。當時人們把這稱為“診籍”,現在我們稱它為“病歷”。
病歷發展簡史:
• 公元前6世紀,古希臘。通過病人拜神像祈禱治病,廟內的祭司們將診治的每個病人的病情、癥狀、治療結果一一記錄在案,作為個人病歷妥善保管起來。
• 公元前5世紀希波克拉底就提倡病歷需實現兩個目標:反映疾病過程、指出疾病的可能原因;著重疾病的描述。
• 19世紀初,隨著聽診器的發明及其他醫療儀器的發展,擴展了醫生的感官,從而病歷也從病人或家屬的敘述擴展到醫生、護士的發現。
• 20世紀60年代,Weed改進了病歷的結構,他提出以問題為中心的病歷結構SOAP。
S(Subjective):即主觀性資料,包括患者的主訴、病史、藥物過敏史、藥品不良反應史、既往用藥史等;
O(Objective):即客觀性資料,包括患者的生命體征、臨床各種生化檢驗值、影像學檢查結果、血、尿及糞培養結果、血葯濃度監測值等;
A(Assessment):即臨床診斷以及對藥物治療過程的分析與評價;
P(Plan):即治療方案,包括選擇具體的藥品名稱、給藥劑量、給葯途徑、給葯時間間隔、療程以及用藥指導的相關建議。"
(備註:發現一個有意思的巧合:與醫學的發展史是關聯起來的。)

病歷記錄
1、一般項目:姓名,性別,年齡,婚姻,民族,職業,出生地,現住址,工作單位,身份證號,郵政編碼,電話,入院時間,記錄時間,病史敘述者(註明可靠程度)。填寫要求:(1)、年齡要寫明“歲”,嬰幼兒應寫“月”或“天”,不得寫“成”、“孩”、“老”等。(2)、職業應寫明具體工作類別,如車工、待業、教師、工會幹部等,不能籠統地寫為工人、幹部。(3)、地址:農村要寫到鄉、村,城市要寫到街道門牌號碼;工廠寫到;車間、班組,機關寫明科室。(4)、入院時間、記錄時間要註明幾時幾分。(5)、病史敘述者:成年患者由本人敘述;小兒或神志不清者要寫明代訴人姓名及與患者的關係等 .
2、主 訴:(1)、主訴是指患者入院就診的主要癥狀、體征及其發生時間、性質或程度、部位等,根據主訴能產生第一診斷。主訴語言要簡潔明了,一般以不超過20字為宜。(2)、不以診斷或檢驗結果為主訴內容(確無癥狀者例外)。主訴多於一項時,可按主次或發生時間的先後分別列出。
3、現病史:現病史是病史中的主體部分。圍繞主訴,按癥狀出現的先後,詳細記錄從起病到就診時疾病的發生、發展及其變化的經過和診療情況。其內容主要包括:(1)、起病時間、緩急,可能的病因和誘因(必要時包括起病前的一些情況)。(2)、主要癥狀(或體征)出現的時間、部位、性質、程度及其演變過程。(3)、伴隨癥狀的特點及變化,對具有鑒別診斷意義的重要陽性和陰性癥狀(或體征)亦應加以說明。(4)、對患有與本病有關的慢性病者或舊病複發者,應著重了解其初發時的情況和重大變化以及最近複發的情況。(5)、發病以來曾在何處做何種診療(包括診療日期,檢查結果,用藥名稱及其劑量、用法,手術方式,療效等)。(6)、與本科疾病無關的未愈仍需診治的其他科重要傷病,應另段敘述。(7)發病以來的一般情況,如精神、食慾、食量、睡眠、大小便、體力和體重的變化等。
4、既往史:既往史是指患者本次發病以前的健康及疾病情況,特別是與現病有密切關係的疾病,按時間先後記錄。其內容主要包括:(1)、既往一般健康狀況。(2)、有無患過傳染病、地方病和其他疾病,發病日期及診療情況。對患者以前所患的疾病,診斷肯定者可用病名,但應加引號;對診斷不肯定者,簡述其癥狀。(3)、有無預防接種、外傷、手術史,以及藥物、食物和其他接觸物過敏史等 .
5、系統回顧:按身體的各系統詳細詢問可能發生的疾病,這是規範病歷不可缺少的部分,它可以幫助醫師在短時間內扼要了解病人某個系統是否發生過的疾病與本次主訴之間是否存在著因果關係。現病史以外的本系統疾病也應記錄。(1)、呼吸系統:有無慢性咳嗽、咳痰、咯血、胸痛、氣喘史等。(2)、循環系統:有無心悸、氣促、紫紺、水腫、胸痛、昏厥、高血壓等。(3)、消化系統:有無食慾改變、噯氣、反酸、腹脹、腹痛、腹瀉、便秘、嘔血、黑便、黃疸史等。(4)泌尿生殖系統:有無尿頻、尿急、尿痛、血尿、排尿困難、腰痛、水腫史等。(5)、造血系統:有無乏力、頭暈、皮膚或粘膜出血點、淤斑、反覆鼻衄、牙齦出血史等。(6)、內分泌系統及代謝:有無畏寒、怕熱、多汗、食慾異常、消瘦、口乾、多飲、多尿史,有無性格、體重、毛髮和第二性徵改變等。(7)、神經系統:有無頭痛、眩暈、失眠、嗜睡、意識障礙、抽搐、癱瘓、驚厥、性格改變、視力障礙、感覺異常史等。(8)肌肉骨骼系統:有無肢體肌肉麻木、疾病、痙攣、萎縮、癱瘓史,有無關節腫痛、運動障礙、外傷、骨折史等 .
6、個人史:(1)、出生、成長及居留的地點和時間(尤其應注意疫源地和地方病流行區),受教育程度和業餘愛好等。(2)、起居習慣、衛生習慣、飲食規律、煙酒嗜好及其攝入量,有無其他異嗜物和麻醉毒品攝入史,有無重大精神創傷史。(3)、過去及目前職業,勞動保護情況及工作環境等。重點了解患者有無經常與有毒有害物質接觸史,並應註明接觸時間和程度等。(4)、有無冶遊史,是否患過下疳及淋病等。(5)、對兒童患者,除需了解出生前母親懷孕及生產過程(順產、難產)外,還要了解餵養史、生長發育史。
7、婚姻、月經及生育史:(1)、結婚與否、結婚年齡、配偶健康情況,是否近親結婚。若配偶死亡,應寫明死亡原因及時間。(2)、女性患者的月經情況,如初潮年齡、月經周期、行經天數、末次月經日期、閉經日期或絕經年齡等,記錄格式如下:初潮年齡 行經期(天)/月經周期(天)末次月經時間(或絕經年齡)經量、顏色、有無痛經、白帶情況(多少及性狀)等。(3)、已婚女性妊娠胎次、分娩次數,有無流產、早產、死產、手術產、產褥熱史,計劃生育情況等。男性患者有無生殖系統疾病。
8、家族史:(1)、父母、兄弟、姐妹及子女的健康情況,有無與患者同樣的疾病,有無與遺傳有關的疾病。死亡者應註明死因及時間。(2)、對家族性遺傳性疾病需問明兩系Ⅲ級親屬的健康和疾病情況(參附錄一)。
(二)體格檢查必須認真、仔細,按部位和系統順序進行,既有所側重,又不遺漏陽性體征。對病人態度要和藹、嚴肅,集中思想,手法輕柔,注意病人反應,冷天要注意保暖。對危急病人可先重點檢查,及時進行搶救處理,待病情穩定后再做詳細檢查;不要過多搬動,以免加重病情。其具體內容如下:1、生命體征:體溫(T)(C)、脈率(P)(次/min)、呼吸頻率(R)(次/min)、血壓(BP)(kPa )。
2、一般情況:發育(正常與異常),營養(良好、中等、不良),體位(自主、被動、強迫或輾轉不安),步態,面容與表情(急性或慢性病容、表情痛苦、憂慮、恐懼、安靜),神志(清晰、模糊、昏睡、昏迷),能否與醫師合作。
4、淋巴結:全身或局部淺表淋巴結有無腫大(部位、大小、數目、壓痛、硬度、移動性、瘺管、疤痕等)。
5、頭部及其器官(1)、頭顱:大小,形態,有無壓痛、包塊,頭髮(量、色澤、分佈、禿髮及斑禿)。嬰兒需記錄前囟門大小、飽滿或凹陷。(2)、眼:視力(必要時檢查),眉毛(脫落、稀疏),睫毛(倒睫),眼瞼(水腫、運動、下垂),眼球(凸出、凹陷、運動、斜視、震顫),結膜(充血、出血、蒼白、水腫),鞏膜(黃染),角膜(透明、混濁、反射),瞳孔(大小、形狀、對稱、對光及調節反應)。(3)、耳:聽力,有無畸形、分泌物、乳突壓痛。(4)、鼻:有無畸形、鼻翼扇動、分泌物、出血、阻塞、副鼻竇區壓痛。(5)、口:口腔氣味,唾液分泌,唇(畸形、顏色、皰疹、皸裂、潰瘍、口角偏斜),牙(齲齒、缺齒、義齒、殘根,以如下形式標明位置,如:齲齒3+4 ),牙齦(色澤、腫脹、溢膿、出血、鉛線),粘膜(發疹、潰瘍、出血),舌(形態、舌質、舌苔、潰瘍、運動、震顫、偏斜),扁桃體(大小,充血、分泌物、假膜),咽(色澤、分泌物、反射),喉(發音清晰或嘶啞、喘鳴、失音)。
7、胸 部:(1)、胸廓(對稱、畸形、局部隆起或塌陷、壓痛),呼吸(頻率、節律、深度),有無異常搏動、靜脈曲張。乳房疾病按乳房檢查要求描述。(2)、肺臟:視診:呼吸運動(兩側對比),呼吸類型,有無肋間隙增寬或變窄。觸診:語顫,有無胸膜摩擦感、皮下捻發感。叩診:叩診音(清音、濁音、實音、過清音或鼓音),肺下界、肺下緣移動度。聽診:呼吸音(性質、強弱、異常呼吸音),有無干、濕性啰音及胸膜摩擦音,語音傳導(注意對稱部位)等。(3、)心臟:視診:心尖搏動(位置、範圍、強度),有無心前區隆起。觸診:心尖搏動(性質、位置、範圍、強度),有無震顫(部位、期間)和心包摩擦感。叩診:心臟左、右濁音界(相對濁音界)用各肋間距正中線的距離表示,並在表下註明鎖骨中線到前正中線的距離(表1)。聽診:心率,心律,心音(強度、分裂、P2與A2的比較、額外心音、奔馬律)有無雜音(部位、性質、時期、強度、傳導方向)和心包摩擦音。右側(cm)肋間 左側(cm) Ⅱ Ⅲ Ⅳ Ⅴ 鎖骨中線距前正中線 cm
9、腹 部:(1)、視疹:外形(對稱、平坦、膨隆、凹陷),呼吸運動,臍,有無皮疹、條紋、疤痕、包塊、靜脈曲張(如有,記錄血流方向)、胃腸蠕動波、上腹部搏動。(2)、觸診:腹壁:腹壁緊張度,有無壓痛、反跳痛、液波震顫感及包塊(部位、大小、形態、硬度、壓痛、搏動、移動度)。有腹水或腹部包塊時應測量腹圍。肝臟:大小(右葉以右鎖骨中線從肋緣至肝下緣、左葉以劍突至肝左葉下緣多少厘米表示之),質地、表面,邊緣,有無壓痛和搏動。膽囊:大小,形態,有無壓痛。脾臟:大小,硬度,表面,邊緣狀態,有無壓痛。巨脾以三線法表示。腎臟:大小,形狀,硬度,移動度,腎區及輸尿管壓痛點有無壓痛,有無膀胱膨脹。(3)、叩診:肝濁音界,有無肝區叩擊痛、移動性濁音、高度鼓音及腎區叩擊痛。(4)、聽診:腸鳴音(正常、增強、減弱或消失),有無振水音、血管雜音。
10、肛門及直腸:有無痔、肛裂、脫肛、肛瘺。肛門指檢時應注意肛門括約肌緊張度、狹窄、內痔、壓痛,前列腺大小、硬度;特別注意有無觸及腫塊(大小、位置、硬度、移動度等)。指檢退出時應注意指套便染的顏色 .
11、外生殖器:根據病情需要做相應檢查。(1)、男性:陰毛分佈,有無發育畸形、陰莖疤痕、尿道分泌物,包皮,睾丸,附睾,精索,精索靜脈曲張,鞘膜積液。(2)、女性:必要時請婦科檢查。男醫師檢查必有女醫護人員陪同。
12、脊柱及四肢:(1)、脊柱:有無畸形、壓痛、叩擊痛,活動度。(2)、四肢:有無畸形、杵狀指(趾)、靜脈曲張、骨折、水腫、肌肉萎縮、肢體癱瘓或肌張力增強,關節(紅腫、疼痛、壓痛、積液、脫臼、活動度受限、強直)。
13、神經系統:(1)、生理反射:角膜反射,腹壁反射,提睾反射,肱二頭肌反射,肱三頭肌反射,膝腱反射,跟腱反射。(2)、病理反射:巴彬斯基(Babinski)征等。(3)、腦膜刺激征:頸項強直,布魯辛斯基(Brudzinski)征,克尼格(Kernig)征。(4)、必要時做運動、感覺及神經系統其他檢查。14、專科情況:記錄專科疾病的特殊情況,如外科情況、眼科情況、婦科情況等(參見各專科病曆書寫要點)。
(三)實驗室及器械檢查:記錄與診斷有關的實驗室及器械檢查結果。如系入院前所做的檢查,應註明檢查地點及日期。
(四)摘 要:將病史、體格檢查、實驗室檢查及器械檢查等主要資料摘要綜合,重點突出陽性發現,以提示診斷的根據。
(五)初步診斷:寫在病歷最後的右半側。按疾病的主次列出,與主訴有關或對生命有威脅的疾病排列在前。診斷除疾病全稱外,還應儘可能包括病因、疾病解剖部位和功能的診斷。
(六)入院診斷:入院診斷由主治醫師在病人入院后72小時內作出。用紅墨水筆書寫在病歷最後的左半側(與初步診斷同高處),標出診斷確定日期並簽名。
(七)記錄審閱者簽名:簽名應寫在病歷最後的右下方。簽名上方劃一條斜線,以便上級醫師審閱、修改後簽名。
1、門診病歷封面內容要逐項認真填寫。病人的姓名、性別、年齡、工作單位或住址、門診號、公(自)費由掛號室填寫。X片號、心電圖及其他特殊檢查號、藥物過敏情況、住院號等項由醫師填寫。
2、初診病人病歷中應含“五有一簽名”(主訴、病史、體檢、初步診斷、處理意見和醫師簽名)。其中:①病史應包括現病史、既往史、以及與疾病有關的個人史,婚姻、月經、生育史,家族史等;②體檢應記錄主要陽性體和有鑒別診斷意義的陰性體征。③初步確定的或可能性最大的疾病診斷名稱分行列出,盡量避免用“待查”、“待診”等字樣。④處理意見應分行列舉所用藥物及特種治療方法,進一步檢查的項目,生活注意事項,休息方法及期限;必要時記錄預約門診日期及隨訪要求等。
3、複診病人應重點記述前次就診后各項診療結果和病情演變情況;體檢時可有所側重,對上次的陽性發現應重複檢查,並注意新發現的體征;補充必要的輔助檢查及特殊檢查。三次不能確診的患者,接診醫師應請上級醫師診視。與上次不同的疾病,一律按初診病人書寫門診病歷。
4、每次就診均應填寫就診日期,急診病員應加填具體時間。
5、請求其他科會診時,應將請求會診目的、要求及本科初步意見在病歷上填清楚,並由本院高年資醫師簽名 .
6、被邀請的會診醫師(本院高年資醫師)應在請示會診病歷上填寫檢查所見、診斷和處理意見。
7、門診病人需要住院檢查和治療時,由醫師填寫住院證。
8、門診醫師對轉診的病員應負責填寫病歷摘要。9、法定傳染病應註明疫情報告情況。
病歷既是臨床實踐工作的總結,又是探索疾病規律及處理醫療糾紛的法律依據,是國家的寶貴財富。為此,醫護人員在書寫病歷時一定要實事求是、嚴肅認真、科學嚴謹、一絲不苟。病歷對醫療、預防、教學、科研、醫院管理等都有重要的作用。
1、醫療:病歷既是確定診斷、進行治療、落實預防措施的資料,又是醫務人員診治疾病水平評估的依據,也是患者再次患病時診斷與治療的重要參考資料。通過臨床病歷回顧,可以從中汲取經驗、教訓,改進工作,提高醫療質量。
2、教學:病歷是教學的寶貴資料,是最生動的教材。通過病歷的書寫與閱讀,可以使所學的醫學理論和醫療實踐密切結合起來,鞏固所學知識,開闊視野,培養醫務人員和醫學生的邏輯思維能力及嚴謹的醫療作風。
3、科研:病歷是臨床研究的主要素材。通過臨床病歷總結分析,尋求疾病發生、發展、治療轉歸的客觀規律及內在聯繫,研究臨床治療、預防措施與疾病、康復的關係,發現篩選新
的醫療技術和藥物,推動醫學不斷發展。
4、醫院管理:大量的病歷資料分析可以客觀地反映出醫院工作狀況、技術素質、醫療質量、管理措施、醫德醫風等醫院管理水平。病歷中的許多素材是國家衛生統計的重要指標。因此,檢查病歷、分析病歷,從中發現問題、解決問題,是了解醫院工作狀態、提高醫療質量的重要手段之一,也是加強醫院管理、提高醫院管理水平的重要措施。
5、防病:通過對病歷的分類統計和分析,可以了解臨床醫務人員貫徹“三級預防”原則,防病防殘措施的落實情況及各種常見病、多發病的發生與發展情況,為控制和落實預防措施、貫徹預防為主方針提供依據。
6、法律:病歷是處理醫療事故、醫療糾紛的法律依據。因此,病歷是有效地保護患者和醫務人員合法權益的重要文件。
關鍵字:過程記錄、參考資料(醫療/教學/防病/科研)、水平體現(醫務人員/醫院管理)、基本依據(法律/保險)
按大類可分為:
1、門(急)診病歷
• 病歷首頁(手冊封面)
• 病歷記錄
• 化驗單(檢驗報告)
• 醫學影像檢查資料
2、住院病歷
• 住院病案首頁
• 入院記錄
• 病程記錄
• 知情同意書
• 醫囑單
• 處方
• 護理文書
• 檢驗報告單
目前主要執行的是《病曆書寫基本規範》(衛醫政發〔2010〕11號)
第徠一條 病歷是指醫務人員在醫療活動過程中形成的文字,符號,圖表,影像,切片等資料的總和,包括門(急)診病歷和住院病歷。
第二條 病曆書寫是指醫務人員通過問診,查體,輔助檢查,診斷,治療,護理等醫療活動獲得有關資料,並進行歸納,分析,整理形成醫療活動記錄的行為。
第三條 病曆書寫應當客觀,真實,準確,及時,完整。
第四條 住院病曆書寫應當使用藍黑墨水,碳素墨水,門(急)診病歷和需複寫的資料可以使用藍或黑色油水的圓珠筆。
第五條 病曆書寫應當使用中文和醫學術語。通用的外文縮寫和無正式中文譯名的癥狀,體征,疾病名稱等可以使用外文。
第六條 病曆書寫應當文字公正,字跡清晰,表述準確,語句通順,標點正確。書寫過程中出現錯字時,應當用雙線劃在錯字上,不得採用刮,粘,塗等方法掩蓋或去處原來的字跡。
第七條 病歷應當按規定的內容書寫,並有相應醫務人員簽名。
實習醫務人員,試用期醫務人員書寫的病歷,應當經過在本醫療機構合法執業的醫務人員審閱,修改並簽名。
進修醫務人員應當由接受進修的醫療機構根據其勝任本專業工作的實際情況認定后書寫病歷。
第八條 上級醫務人員有審查修改下級醫務人員書寫的病歷的責任。修改時,應當註明修改日期,修改人員簽名,並保持原紀錄清楚,可辨。
第九條 因搶救急危患者,未能及時書寫病歷的,有關醫務人員應當在搶救結束后6小時內據實補記,並加以註明。
第十條 對按照有關規定須取得患者書面同意方可進行的醫療活動(如特殊檢查,特殊治療,手術,試驗性臨床醫療等),應當由患者本人簽署同意書。患者不具備完全民事行為能力時,應由其法定代理人簽字;為搶救患者,在法定代理人或者近家屬,關係人無法及時簽字的情況下,可由醫療機構負責人或者被授權的負責人簽字。因實施保護性醫療措施不易向患者說明情況的,應當將有關情況通知患者近親屬,由患者近親屬簽署同意書,並及時紀錄。患者無近親屬的或者患者近親屬無法簽署同意書的,由患者的法定代理人或者關係人簽署同意書。
第二章 門(急)診病曆書寫要求及內容
第十一條 門急診病歷內容包括門診病歷首頁(門診手冊封面)病曆紀錄,化驗單(檢驗報告),醫學影像檢查資料等。
第十二條 門急診病歷首頁內容當包括患者姓名,性別,出生年月,民族,婚姻狀況,職業,工作單位,主旨,藥物過敏史等項目。
門診手冊封面內容應當包括患者姓名,性別,年齡,工作單位或住址,藥物過敏史等項目。
第十三條 門急診病歷記錄分為初診病歷記錄和複診病曆紀錄。初診病歷記錄書寫內容當包括就診時間,科別,主訴,現病史,既往史,陽性體征,必要的陰性體征和輔助助檢查結果,診斷及治療意見和醫師簽名等。複診病歷記錄書寫內容當包括就診時間,科別,主訴,病史,必要的體格檢查和輔助檢查結果,診斷,治療處理意見和醫師簽名等。急診病曆書寫就診時間應具體到分鐘。
第十四條 門急診病歷記錄應當有接診醫師在患者就診時及時完成。
第十五條 搶救危重患者時,應當書寫搶救紀錄。對收入急診觀察室的患者,應當書寫留觀期間的觀察記錄。
第三章 住院病曆書寫要求及內容
第十六條 住院病歷內容包括住院病案首頁,住院記錄,體溫單,醫囑單,化驗單(檢驗報告),醫學影像檢查資料,特殊檢查(治療)同意書,手術同意書,麻醉記錄單,並立資料,護理紀錄,出院紀錄(或死亡記錄)(24小時內入出院記錄、24小時內入院死亡記錄),病程紀錄,(含搶救記錄),疑難病例討論紀錄,會診意見,上級醫師查房紀錄,死亡病歷討論記錄等。
第十七條 住院志是指患者入院后,由經治醫師通過問診,查體,輔助檢查獲得有關資料,並對這些資料歸納分析書寫而成的紀錄。住院志的書寫形式分為入院記錄,再次或多次入院紀錄,24小時內入出院紀錄,24小時內入院死亡紀錄。入院紀錄,再次或多次入院紀錄應當於患者出院24小時內完成。
第十八條 入院記錄的要求及內容。
(一)患者一般情況內容包括姓名,性別,年齡,民族,婚姻狀況,出生地,職業,入院日起,記錄日期,病史陳述者。
(二)主訴是指促使患者就診的主要癥狀或體征及持續時間。
(三)現病史是指本次疾病的發生,演變,診療等方面的詳細情況,應當按時間順序書寫。內容包括發病情況,主要癥狀特點及其發展變化情況,伴隨癥狀,發病後診療經過及結果,睡眠,飲食等一般情況的變化,以及與鑒別診斷有關的陽性或陰性資料等。與本次疾病雖無緊密關係,但仍需治療的其他疾病情況,可在現病史后另起一段予以紀錄。
(四)既往史是指患者過去的健康和疾病情況。內容包括既往一般健康情況,疾病史,傳染史,預防接種史,手術外傷史,輸血史,藥物過敏史等。
(五)個人史,婚姻史,女性患者的月經史,家族史,生育史。
(六)體格檢查應按系統循序進行書寫。內容包括體溫,脈搏,呼吸,血壓,一般情況,皮膚、粘膜,全身淺表淋巴結,頭部及其器官,頸部,胸部(胸廓,肺部、心臟、血管),腹部(干、皮等),直腸、肛門,外生殖器、脊柱,四肢,神經系統等。
(七)專科情況應當根據專科需要記錄專科特殊情況。
(八)輔助檢查指入院前所做得與本次疾病相關的主要檢查及其結果。應當寫明檢查日期,如需在其它醫療機構所作檢查,應當寫明該機構名稱。
(九)初步診斷是指經醫師根據患者入院時情況,綜合分析所作出的診斷。如初步診斷為多項時,應當主次分明。
(十)書寫入院記錄的醫師簽名。
第十九條 再次或多次入院記錄是指患者因同一種疾病再次或多次住入同一醫療機構時書寫的紀錄。要求及內容基本同入院記錄,其特點有:主訴是記錄患者本次入院的主要癥狀(或體征)及持續時間現病史中要求首先對本次住院前歷次有關住院診療經過進行小結然後再書寫本次入院的現病史。
第二十條 患者入院不足24小時出院的,可以書寫24小時內入出院紀錄。內容包括患者姓名,性別,年齡,職業,入院時間,出院時間,主訴,入院情況,入院診斷,診療經過,出院情況,出院診斷,出院遺囑,醫師簽名等。
第二十一條 患者入院不足24小時死亡的,可以書寫24小時內入院死亡記錄……內容包括患者姓名,性別,年齡,職業,入院時間,死亡時間,主訴,入院情況,入院診斷,診療經過(搶救經過),死亡原因,死亡診斷,醫師簽名等。
第二十二條 病程記錄是指繼住院志后對患者病情和診療過程所進行的連續性記錄。內容包括患者的病情變化情況,重要的輔助檢查結果及臨床意義,上級醫師查房意見,會診意見,醫師分析討論意見,所採取的診療措施 及效果,醫囑更改及理由,向患者及其近親屬告知的重要事項等。
第二十三條 病程記錄的內容及要求。
(一)首次病程記錄是指患者入院後由經治醫師或值班醫師書寫的第一次病程紀錄,應當在患者入院8小時內完成。首次病程紀錄的內容包括病例特點,診斷依據及鑒別診斷,診療計劃等。
(二)日常病程記錄是指對患者住院期間,連續性記錄,由醫師書寫,也可以由實習醫務人員或試用期醫務人員書寫。書寫日常病程記錄時,首先表明記錄日期,另起一行記錄具體內容。對病危患者應當根據病情變化隨時書寫病程記錄,每天至少1次,記錄時間應當具體到分鐘。對病重患者,至少兩天記錄一次病程記錄。對病情穩定的患者,至少3天際錄一次病程記錄。對病情穩定的慢性病患者,至少5天記錄一次病程記錄。
(三)上級醫師查房紀錄是指上級醫師查房時對患者病情,診斷,鑒別診斷,當前治療措施療效的分析及下一步診療意見等的記錄。主治醫師首次查房記錄應當於患者入院48小時內完成。內容包括查房醫師的姓名,專業技術職務,補充的病史和特徵,診斷依據與鑒別診斷的分析及診療計劃等。主治醫師日常查房記錄間隔時間視病情和診療情況確定,內容包括查房醫師的姓名,專業技術職務,對病情的分析和診療意見等。科主任或具有副主任醫師以上專業職務任職資格醫師查房的紀錄,內容應包括查房醫師的姓名,專業技術職務,對病情的分析和診療意見等。
(四)疑難病例討論記錄是指由科主任或由具有副主任醫師以上專業技術任職資格的醫師主持,召集有關醫務人員對確診困難或療效不確切病例討論的記錄。內容包括討論日期,主持人及參加人員姓名,專業技術職務,討論意見等
(五)交(接)班記錄是指患者經治醫師發生變更之際,交班醫師和接班醫師分別對患者病情及診療情況進行簡要總結的記錄。交班記錄應當在交班前由交班醫師書寫完成;接班記錄應當由接班醫師於接班后24小時內完成。交(接)班記錄的內容包括入院日期,交班或接班日期、患者姓名、性別、年齡、主訴,入院情況、入院診斷、診療經過、目前情況、交班注意事項或接班診療計劃、醫師簽名等
(六)轉科記錄是指患者住院期間需要轉科時,經轉入科室醫師會診並同意接收后,由轉出科室和轉入科室醫師分別書寫的記錄。包括轉出記錄和轉入記錄。轉出記錄由轉出科室醫師在患者轉出科室前書寫完成(緊急情況除外);轉入記錄又轉入科室醫師或於患者轉入后24小時內完成。轉科記錄內容包括入院日期、轉出或轉入日期、患者姓名、性別、年齡、主訴、入院情況、入院診斷、診療經過、目前情況、目前診斷、轉科目的及注意事項或如診療計劃、醫師簽名等。
(七)階段小結是指患者住院時間較長,由經治醫師每月所作病情及診療情況總結。階段小結的內容包括入院日期、小結日期患者姓名、性別、年齡、主訴、入院情況、入院診斷、診療經過、目前情況、目前診斷、診療計劃、醫師簽名等。交(接)班記錄、轉科記錄可代替階段小結。
(八)搶救記錄是指患者病情危重,採取搶救措施時作的記錄。內容包括病情變化情況、搶救措施及時間、 ,參加搶救的醫務人員姓名及專業技術職務等。記錄搶救時間應當具體到分鐘。
(九)會診記錄(含會診意見)是指患者在住院期間需要其他科室或者其他醫療機構協助診療時,分別由申請儀式和會診醫師書寫的記錄。內容包括申請會診記錄和會診意見記錄。申請會診記錄應當簡要在名患者病情及診療情況,申請會診的理由和目的,申請會診醫師簽名等。會診意見記錄應當有會診意見,會診醫師所在的科別或者醫療機構名稱,會診時間及會診醫師簽名等。
(十)術前小結是指在患者手術前,由經治醫師 對患者病情所作的總結。內容包括簡要病情,術前診斷,術前指征,擬施手術名稱和方式,擬施麻醉方式,注意事項等。
(十一)術前討論記錄是指因患者病情較重或手術難度較大,手術前在上極一時主持下,對你實施手術方式和書中可能出現的問題及應對措施所作的討論。內容包括術前準備情況,手術指征,手術方案,可能出現的意外及防範措施,參加討論者的姓名,專業技術職務,討論日期,記錄者的簽名等。
(十二)麻醉記錄是指麻醉醫師在麻醉實施中書寫的麻醉經過及處理措施的記錄。麻醉記錄應當另頁書寫,內容包括患者一般情況,麻醉前用藥,術前診斷,術中診斷,麻醉方式,麻醉期間用藥及處理,手術起止時間,麻醉醫師簽名等。
(十三)手術記錄是指手術者書寫的反映手術一般情況,手術經過,書中發現及處理等情況的特殊紀錄,應當在術后24小時內完成。特殊情況下由第一助手書寫時,應由手術者簽名。手術記錄應當另頁書寫,內容包括一般項目(患者姓名,性別,科別,病房,床位號,住院病歷號或病案號),手術日期,術前診斷,術中診斷,手術名稱,手術者及助手姓名,麻醉方法,手術經過,術中出現的情況及處理等

門診病歷
(十五)術后首次病程記錄是指參加手術的醫師在患者術后及時完成的病程紀錄。內容包括手術時間,術中診斷,麻醉方式,手術方式,手術簡要經過,書後的處理措施,術后應當特別注意觀察的事項等。
第二十四條 手術同意書是指手術前,經治醫師向患者告知擬施手術的相關情況,並由患者簽署同意手術的醫學文書。內容包括術前診斷,手術名稱,書中或術后可能出現的併發症,手術風險,患者簽名,醫師簽名等。
第二十五條 特殊檢查,特殊治療同意書是指在實施特殊治療,特殊檢查前,經治醫師向患者告知特殊檢查,特殊治療的相關情況,特殊治療項目名稱,目的,可能出現的併發症及風險,患者簽名,醫師簽名等。
第二十六條 出院記錄是指經治醫師對患者此次住院期間診療情況的總結,應當在患者出院后24小時內完成。內容主要包括入院日期,出院日期,入院情況,入院診斷,診療經過,出院診斷,出院情況,出院醫囑,醫師簽名等。
第二十七條 死亡記錄是指經治醫師對死亡患者住院期間診療和搶救經過的記錄,應當在患者死亡后24小時內完成。內容包括入院日期,死亡事件,入院情況,入院診斷,診療經過(重點記錄病情演變,搶救經過),死亡原因,死亡診斷等。記錄死亡事件應當具體到分鐘。
第二十八條 死亡病歷討論記錄是指在患者死亡一周內,由科主任或具有副主任醫師以上專業技術職務任職資格的醫師主持,對死亡病歷進行討論,分析的紀錄。內容包括討論日期,主持人及參加人員姓名,專業技術職務,討論意見等。
第二十九條 醫囑是指醫師在醫療活動中下達的醫學指令。醫囑內容及起始,停止時間應當由醫師書寫。醫囑內容應當準確,清楚,每項醫囑應當只包含一個內容,並註明下達的時間,應當具體到分鐘。醫囑不得塗改。需要取消時,應當使用紅色墨水註明“取消”字樣並簽名。一般情況下,醫師不得下達口頭醫囑。因搶救急危患者需要下達口頭醫囑時,護士應當復誦一遍。搶救結束后,醫師應當即刻據實補記醫囑。醫囑單分為長期醫囑單和臨時醫囑單。長期醫囑單包括患者姓名,科別,祝願病號或病案號,頁碼,起始日期和時間,長期醫囑內容,停止日期和實踐醫師簽名,執行時間,執行護士簽名。臨時醫囑單內容包括醫囑時間,臨時醫囑內容,醫師簽名,執行時間,執行護士簽名等。
第三十條 輔助檢查報告單是指患者住院期間所作的各項檢驗,檢查結果的記錄,內容包括患者姓名,性別,年齡,住院病歷號或病案號,檢查項目,檢查結果,報告日期,報告人員簽名或者印章等。
第三十一條 體溫單為表格式,以護士填寫為主。內容包括患者姓名,科室,床號,入院日期,住院病歷號或病案號,日期,手術後天數,提問,脈搏,呼吸,血壓,大便次數,出入 液量,體重,住院周數等。
第三十二條 護理記錄分為一般患者護理記錄和危重患者護理紀錄。一般患者護理記錄是指護士根據遺囑和病情對一般患者住院期間護理過程的客觀紀錄。內容包括患者姓名,科別,住院病歷號或病案號,床位號,頁碼,記錄日期和時間,病情觀察情況,護理措施和效果,護士簽名等。危重患者護理記錄是指護士根據遺囑和病情對危重患者住院期間護理過程的客觀紀錄。危重患者護理記錄應當根據相應專科的護理特點書寫,內容包括患者姓名,科別,住院病歷號或病案號,床位號,頁碼,記錄日期和時間,出入液量,提問,脈搏,呼吸血壓等病情觀察,護理措施和效果,護士簽名等。記錄時間應當具體到分鐘。
第四章 其他
第三十三條 住院病案首頁應當按照《衛生部關於修訂下發住院病案的通知》的規定書寫
第三十四條 特殊檢查,特殊治療的含義依照1994年8月29日衛生部令第35號《醫療機構管理條例實施細則》第88條。
第三十五條 中醫病曆書寫基本規範另行制定。
第三十六條 本規範至2002年9月1日起施行
電子病歷
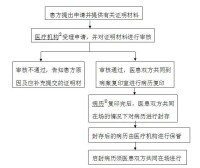
複印的病歷應當編順序頁碼,並由醫院蓋章,重要的病歷內容應由醫院加蓋確認章,其他病歷可以是騎跨章,封存的病歷應當在信封的三條縫都貼上封條,封條最好選用較薄的紙。然後在封條上簽字、手印並註明封存日期,封存的內容,頁數。並且將貼有封條的封存件的外封做一個複印件,由醫院蓋章確認。
如果病歷沒有封存,對病歷的真實性的審查就比較困難了,當然可以申請做墨跡遺留時間的鑒定,另一方面病歷是多相吻合的時間邏輯體系。通常醫生查房時檢查病人的病情變化並書寫病程記錄,然後開醫囑和處方以及檢查申請單,然後由護士執行醫囑並製作護理記錄,護理記錄上執行醫囑的內容、執行人及執行的時間,並由執行人簽字,檢驗報告回來后要粘貼在病歷中。病人出院時,醫院還要給病人一份住院收費的明細單。所有這些內容組成了一個邏輯體系。如果醫院篡改病歷,很難做圓,有經驗的律師總會找出破綻。
第二條 病歷是指醫務人員在醫療活動過程中形成的文字、符號、圖表、影像、切片等資料的總和,包括門(急)診病歷和住院病歷。
第三條 醫療機構應當建立病歷管理制度,設置專門部門或者配備專(兼)職人員,具體負責本機構病歷和病案的保存與管理工作。
第四條 在醫療機構建有門(急)診病歷檔案的,其門(急)診病歷由醫療機構負責保管;沒有在醫療機構建立門(急)診病歷檔案的,其門(急)診病歷由患者負責保管。住院病歷由醫療機構負責保管。
第五條 醫療機構應當嚴格病歷管理,嚴禁任何人塗改、偽造、隱匿、銷毀、搶奪、竊取病歷。
第六條 除涉及對患者實施醫療活動的醫務人員及醫療服務質量監控人員外,其他任何機構和個人不得擅自查閱該患者的病歷。因科研、教學需要查閱病歷的,需經患者就診的醫療機構有關部門同意后查閱。
閱后應當立即歸還。不得泄露患者隱私。
第七條 醫療機構應當建立門(急)診病歷和住院病歷編號制度。門(急)診病歷和住院病歷應當標註頁碼。
第八條 在醫療機構建有門(急)診病歷檔案患者的門(急)診病歷,應當由醫療機構指定專人送達患者就診室;患者同時在多科室就診的,應當由醫療機構指定專人送達後續就診科室。在患者每次診療活動結束后24小時內,其門(急)診病歷應當收回。
第九條 醫療機構應當將門(急)診患者的化驗單(檢驗報告)、醫學影像檢查資料等在檢查結果出具后24小時內歸入門(急)診病歷檔案。
第十條 在患者住院期間,其住院病歷由所在病區負責集中、統一保管。病區應當在收到住院患者的化驗單(檢驗報告)、醫學影像檢查資料等檢查結果后24小時內歸入住院病歷。住院病歷在患者出院後由設置的專門部門或者專(兼)職人員負責集中、統一保存與管理。
第十一條 住院病歷因醫療活動或複印、複製等需要帶離病區時,應當由病區指定專門人員負責攜帶和保管。
第十二條 醫療機構應當受理下列人員和機構複印或者複製病歷資料的申請:(一)患者本人或其代理人;(二)死亡患者近親屬或其代理人;(三)保險機構。
第十三條 醫療機構應當由負責醫療服務質量監控的部門或者專(兼)職人員負責受理複印或者複製病歷資料的申請。受理申請時,應當要求申請人按照下列要求提供有關證明材料:(一)申請人為患者本人的,應當提供其有效身份證明;(二)申請人為患者代理人的,應當提供患者及其代理人的有效身份證明、申請人與患者代理關係的法定證明材料;(三)申請人為死亡患者近親屬的,應當提供患者死亡證明及其近親屬的有效身份證明、申請人是死亡患者近親屬的法定證明材料;(四)申請人為死亡患者近親屬代理人的,應當提供患者死亡證明、死亡患者近親屬及其代理人的有效身份證明,死亡患者與其近親屬關係的法定證明材料,申請人與死亡患者近親屬代理關係的法定證明材料;(五)申請人為保險機構的,應當提供保險合同複印件,承辦人員的有效身份證明,患者本人或者其代理人同意的法定證明材料;患者死亡的,應當提供保險合同複印件,承辦人員的有效身份證明,死亡患者近親屬或者其代理人同意的法定證明材料。合同或者法律另有規定的除外。
第十四條 公安、司法機關因辦理案件,需要查閱、複印或者複製病歷資料的,醫療機構應當在公安、司法機關出具採集證據的法定證明及執行公務人員的有效身份證明后予以協助。
第十五條 醫療機構可以為申請人複印或者複製的病歷資料包括:門(急)診病歷和住院病歷中的住院志(即入院記錄)、體溫單、醫囑單、化驗單(檢驗報告)、醫學影像檢查資料、特殊檢查(治療)同意書、手術同意書、手術及麻醉記錄單、病理報告、護理記錄、出院記錄。
第十六條 醫療機構受理複印或者複製病歷資料申請后,應當在醫務人員按規定時限完成病歷后予以提供。
第十七條 醫療機構受理複印或者複製病歷資料申請后,由負責醫療服務質量監控的部門或者專(兼)職人員通知負責保管門(急)診病歷檔案的部門(人員)或者病區,將需要複印或者複製的病歷資料在規定時間內送至指定地點,並在申請人在場的情況下複印或者複製。複印或者複製的病歷資料經申請人核對無誤后,醫療機構應當加蓋證明印記。
第十八條 醫療機構複印或者複製病歷資料,可以按照規定收取工本費。
第十九條 發生醫療事故爭議時,醫療機構負責醫療服務質量監控的部門或者專(兼)職人員應當在患者或者其代理人在場的情況下封存死亡病例討論記錄、疑難病例討論記錄、上級醫師查房記錄、會診意見、病程記錄等。封存的病歷由醫療機構負責醫療服務質量監控的部門或者專(兼)職人員保管。封存的病歷可以是複印件。
第二十條 門(急)診病歷檔案的保存時間自患者最後一次就診之日起不少於15
年。
第二十一條 病案的查閱、複印或者複製參照本規定執行。
第二十二條 本規定由衛生部負責解釋。
第二十三條 本規定自2002年9月1日起施行。
