美羅華
利妥昔單抗注射液
美羅華的活性成分為利妥昔單抗,也稱為利妥昔單抗注射液。美羅華單抗是一種嵌合鼠/人的單克隆抗體,美羅華抗體與縱貫細胞膜的CD20抗原特異性結合。美羅華的適應症為:複發或耐葯的濾泡性中央型淋巴瘤(國際工作分類B、C和D亞型的B細胞非霍奇金淋巴瘤)的治療。先前未經治療的CD20陽性III-IV期濾泡性非霍奇金淋巴瘤,患者應與標準CVP化療(環磷醯胺、長春新鹼和強的松)8個周期聯合治療。CD20陽性瀰漫大B細胞性非霍奇金淋巴瘤(DLBCL)應與標準CHOP化療(環磷醯胺、阿黴素、長春新鹼、強的松)8個周期聯合治療。
本品主要活性成分為重組利妥昔單抗
輔料包括枸櫞酸鈉,聚山梨醇酯80,氯化鈉和注射用水。
澄清至微乳光,為無色或淡黃色液體,無異物、絮狀物及沉澱。
100毫克/10毫升;500毫克/50毫升。
用法和使用說明
在無菌條件下抽取所需劑量的利妥昔單抗,置於無菌無致熱源的含0.9%生理鹽水或5%葡萄糖溶液的輸液袋中,稀釋到利妥昔單抗的濃度為1mg/ml。輕柔的顛倒注射袋使溶液混合併避免產生泡沫。由於本品不含抗微生物的防腐劑或抑菌製劑,必須檢查無菌技術。靜脈使用前應觀察注射液有無微粒或變色。
利妥昔單抗稀釋后通過獨立的不與其他藥物混用的輸液管靜脈滴注,適用於不卧床患者的治療。
利妥昔單抗的治療應在具有完備復甦設備的病區內進行,並在有經驗的腫瘤醫師或血液科醫師的直接監督下進行。對出現呼吸系統癥狀或低血壓的患者至少監護24小時。每名患者均應被嚴密監護,監測是否發生細胞因子釋放綜合征(見【注意事項】)。對出現嚴重反應的患者,特別是有嚴重呼吸困難,支氣管痙攣和低氧血症的患者應立即停止滴注。還應該評估患者是否出現腫瘤溶解綜合征,例如可以進行適當的實驗室檢查。預先存在肺功能不全或腫瘤肺浸潤的患者必須進行胸部X線檢查。所有的癥狀消失和實驗室檢查恢復正常后才能繼續滴注,此時滴注速度不能超過原滴注速度的一半。如再次發生相同的嚴重不良反應,應考慮停葯。
利妥昔單抗絕不能未稀釋就靜脈滴注,製備好的注射液也不能用於靜脈推注。
濾泡性非霍奇金淋巴瘤
初始治療
作為成年病人的單一治療葯,推薦劑量為375 mg/m[sup]2[/sup] BSA(體表面積),靜脈給入,每周一次,22 天的療程內共給葯4 次。
結合CVP 方案化療時,利妥昔單抗的推薦劑量是375 mg/m[sup]2[/sup] BSA,連續8 個周期(21 天/周期)。每次先口服皮質類固醇,然後在化療周期的第1 天給葯。
複發后的再治療
首次治療后複發的患者,再治療的劑量是375 mg/m[sup]2[/sup] BSA,靜脈滴注4 周,每周一次(參見【臨床試驗】,每周1次,連續4周)。
瀰漫大B細胞性非霍奇金淋巴瘤
每次滴注利妥昔單抗前應預先使用解熱鎮痛葯(例如撲熱息痛)和抗組胺葯(例如苯海拉明)。還應該預先使用糖皮質激素,尤其如果所使用的治療方案不包括皮質激素。
利妥昔單抗應與CHOP 化療聯合使用。推薦劑量為375mg/m[sup]2[/sup] BSA ,每個化療周期的第一天使用。化療的其它組分應在利妥昔單抗應用后使用。
初次滴注
推薦起始滴注速度為50mg/h;最初60 分鐘過後,可每30 分鐘增加50 mg/h,直至最大速度400 mg/h。
以後的滴注
利妥昔單抗滴注的開始速度可為100 mg/h,每30 分鐘增加100 mg/h,直至最大速度400 mg/h。
治療期間的劑量調整
不推薦利妥昔單抗減量使用。利妥昔單抗與標準化療合用時,標準化療藥劑量可以減少。

美羅華
血液腫瘤臨床試驗經驗
利妥昔單抗單葯或與化療聯用的不良反應(ADRs)發生率見下表,數據來源於臨床試驗。包括單組研究的不良反應或至少一個主要隨機臨床試驗中試驗組與對照組相比發生率至少差2%的不良反應。根據任一主要臨床試驗中發生率最高的不良反應對其進行合理分類,詳見下表。各組不良反應按照嚴重程度降序排列。發生率定義為:很常見,³1/10;常見,³1/100--[1/10;不常見,³1/1000--[1/100。

美羅華
利妥昔單抗單葯治療/維持治療
下表1 的不良反應來自於多個利妥昔單抗單組研究,包括356 例低度惡性或濾泡型淋巴瘤患者,接受每周一次利妥昔單抗單葯治療或再治療(見【臨床試驗】)。表格還包括了671例濾泡性淋巴瘤患者接受利妥昔單抗維持治療的數據,患者接受R-CHOP、R-CVP 或R-FCM方案誘導治療,緩解後繼續為期2 年的利妥昔單抗維持治療(見【臨床試驗】)。單葯治療后12 個月或利妥昔單抗維持治療后1 個月的不良反應都進行報告。
表 1 臨床試驗中,低度或濾泡型淋巴瘤患者接受利妥昔單抗單葯治療(N=356)或利妥昔單抗維持治療(N=671)的不良反應概況
各項發生率的計算是基於所有等級的不良反應(從輕度至重度),但標記"+"項目的發生率僅包括重度反應(≥3 度 NCI 常見毒性評價標準)。僅報告各臨床試驗中發生率最高的不良反應。
利妥昔單抗聯合化療用於NHL和CLL
下表2 所列不良反應來自於對照的臨床試驗中的利妥昔單抗治療組,是在利妥昔單抗單葯治療/維持治療所觀察到的不良反應以外的和/或更高發生率的不良反應:202 例接受R-CHOP方案治療的DLBLC 患者,234 和162 例分別接受R-CHOP 方案和R-CVP 方案治療的濾泡型淋巴瘤患者,以及397 例先前未經治療的CLL 患者和274 例複發/難治性CLL 患者,這些患者接受了利妥昔單抗聯合氟達拉濱和環磷醯胺(R-FC)的治療(見【臨床試驗】)。
表 2 接受R-CHOP 方案治療的DLBCL 患者(N=202)和濾泡型淋巴瘤患者(N=234)、接受R-CVP 方案治療的濾泡型淋巴瘤患者(N=162)以及接受R-FC 方案治療的先前未經治療的CLL 患者(N=397)或複發/難治性CLL 患者(N=274)的嚴重不良反應概要
*包括原發性和複發性感染,發生率統計自採用R-FC 方案治療的複發/難治性CLL 患者
僅統計嚴重不良反應(定義為≥3 度NCI 常見毒性標準)
僅報告在各臨床試驗中發生率最高的不良反應
利妥昔單抗組與對照組相比不良反應發生率相似(組間差異小於[2%)或者更低的上報不良事件:血液學毒性、中性粒細胞減少所致的感染、泌尿道感染、感染性休克、肺部二次感染、移植物感染、葡萄球菌性敗血病、肺部感染、鼻溢、肺水腫、心力衰竭、感覺障礙、靜脈血栓形成、粘膜炎症、感冒樣癥狀、下肢水腫、射血分數異常、發熱、身體一般狀況惡化、情緒低落、多器官衰竭、下肢深靜脈血栓形成、血培養陽性、糖尿病控制不佳。
利妥昔單抗聯合其他化療方案(如:MCP、CHVP-IFN)的安全性與在同等患者人群中使用利妥昔單抗聯合CVP、CHOP 或FC 的安全性具有可比性。
部分嚴重不良反應的詳細信息
輸注相關反應
單葯治療-4 周治療
在臨床試驗中有超過50%的患者報道了輸注相關反應的體征和癥狀,並主要在首次輸注時發生。低血壓、發熱、畏寒、寒戰、蕁麻疹、支氣管痙攣、舌或喉部腫脹感(血管性水腫)、噁心、疲乏、頭痛、瘙癢、呼吸困難、鼻炎、嘔吐、顏面潮紅和病變部位疼痛等與利妥昔單抗輸注有關,屬輸注相關綜合征。
聯合治療(NHL 採用R-CVP 方案;DLBCL 採用R-CHOP 方案;CLL 採用R-FC方案)
在接受利妥昔單抗聯合化療藥物治療期間, 12%的患者在第一個療程出現了嚴重輸注相關反應,之後的療程中輸注相關反應發生率明顯降低,至第八療程時,發生率低於1%。其他報告的反應有消化不良、皮疹、高血壓、心動過速、腫瘤溶解綜合征。個別病例還報告了心肌梗死、房顫、肺水腫和急性可逆性血小板減少症。
感染
單葯治療-4 周治療
利妥昔單抗導致了70%-80%的患者B 細胞耗竭,僅少數患者伴有血漿免疫球蛋白的降低。不考慮是否存在因果關係,356 例患者中30.3%發生細菌性感染、病毒性感染、真菌性感染以及病因不明的感染。3.9%的患者發生嚴重感染事件(3/4 度),包括敗血症。
2 年的維持治療(NHL)
美羅華/利妥昔單抗治療觀察到整體較高頻率的感染,包括3-4 級感染。在2 年的維持治療期間無蓄積的感染毒性。
來自臨床試驗的數據包括非霍奇金淋巴瘤患者發生致命的進行性多發性腦白質病,發生於疾病進展和重複治療后(見【注意事項】)。
聯合治療(NHL 採用R-CVP 方案;DLBCL 採用R-CHOP 方案;CLL 採用R-FC 方案)未觀察到感染或侵染頻率的增長。最常見感染是上呼吸道感染,R-CVP 組發生率為12.3%,CVP 組為16.4%。R-CVP 治療組嚴重感染的發生率為4.3%,CVP 組為4.4%。未報告危及生命的感染。
在R-CHOP 研究中,R-CHOP 治療組2-4 度感染的總發生率為45.5%,CHOP 組為42.3%。R-CHOP組的2-4 度真菌感染髮生率更高(R-CHOP 組4.5% Vs CHOP 組的2.6%);而該差異是由於治療期間局部念珠菌感染髮生率更高。R-CHOP 組2-4 度帶狀皰疹的發生率(4.5%)高於CHOP組(1.5%)。患者發生2-4 度感染和/或發熱性中性粒細胞減少症的比例分別為R-CHOP 組55.4%和CHOP 組51.5%。
在CLL 患者中,3 度或4 度乙型肝炎(原發性和複發性)的發生率在採用R-FC 方案和FC 方案的患者中分別為2%和0%。
血液學事件
單葯治療-4 周治療
4.2%的患者中觀察到嚴重(3 和4 度)嗜中性白細胞減少症,1.1%的患者中觀察到嚴重的貧血,1.7%的患者中觀察到嚴重的血小板減小症。
2 年的維持治療(NHL)
利妥昔單抗組3-4 度白細胞減少症(觀察組2%Vs 利妥昔單抗組5%)和中性粒細胞減少症(觀察組4%Vs 利妥昔單抗組10%)的發生率高於觀察組。利妥昔單抗組3-4 度血小板減少症的發生率較低(觀察組1%Vs 利妥昔單抗組[1%)。在接受美羅華/利妥昔單抗誘導治療結束后B 細胞恢復患者中近一半的患者B 細胞水平恢復至正常水平需要12 個月或更多時間。
聯合治療(NHL 採用R-CVP 方案;DLBCL 採用R-CHOP 方案;CLL 採用R-FC 方案)在利妥昔單抗聯合化療方案的研究中,與單獨化療方案相比,3/4 度白細胞減少症(R-CHOP組 88%,CHOP 組79%, R-FC 組 23%,FC 組 12%),嗜中性白細胞減少症(在先前未經治療的慢性淋巴細胞白血病中R-CVP 組24%,CVP 組14%,R-CHOP 組97%,CHOP 組 88%, R-FC 組30%,FC 組19%)的報告頻率較高。然而,接受利妥昔單抗聯合化療的患者嗜中性白細胞減少症持續時間無延長,且其發生率與感染和侵染的高發生率無關。
3-4 度貧血和血小板減少在不同治療組之間無相關差異。在CLL 一線治療的臨床研究中,分別有4%的R-FC 組患者和7%的FC 組患者報告了3/4 度貧血;分別有7%的R-FC 組患者和10%的FC 組患者報告了3/4 度血小板減少症。在複發/難治性CLL 的臨床研究中,R-FC組3/4 度貧血不良事件的發生率為12%,FC 組為13%;R-FC 組3/4 度血小板減少症不良事件的發生率為11%,FC 組為9%。
心血管事件
單葯治療-4 周治療
治療期間,18.8%患者出現了心血管事件。低血壓和高血壓為最常見事件。在利妥昔單抗輸注過程中,報告了3 或4 度心律失常(包括室性和室上性心動過速)和心絞痛。
2 年的維持治療(NHL)
兩組3-4 度心臟疾病發生率基本一致。觀察組中[1%的患者和利妥昔單抗組3%的患者發生下列作為嚴重不良事件報告的心臟疾病:房顫(1%)、心肌梗死(1%)、左心室衰竭([1%)、心肌缺血([1%)。
聯合治療(NHL 採用R-CVP 方案;DLBCL 採用R-CHOP 方案;CLL 採用R-FC 方案)
R-CHOP 試驗中,R-CHOP 組(6.9%的患者)3-4 度心律失常發生率高於CHOP 組(1.5%的患者),尤其是室上性心律失常(如:心動過速和房撲/顫)。所有這些心律失常或者出現於滴注利妥昔單抗時,或者與機體易感狀態有關,例如:發熱、感染、急性心肌梗死或以前有呼吸系統和心血管疾病等(見【注意事項】)。其他的3和4 度心臟不良事件(如:心臟衰竭、心肌病變和冠狀動脈病變表現)在R-CHOP 和CHOP 組間沒有觀察到差異。
在CLL 患者中,3 度或4 度心臟疾病的總發生率較低(一線治療臨床研究:R-FC 組為4%,FC 組為3%;複發/難治性臨床研究:R-FC 組為4%,FC 組為4%)。
IgG水平
2 年的維持治療(NHL)
誘導治療后,對照組和利妥昔單抗組的中位IgG 水平都低於正常範圍的下限([7g/L)。之後,對照組的中位IgG 水平增加至正常範圍下限值以上,但在利妥昔單抗治療期間保持不變。整個2 年治療期間,IgG 水平低於正常範圍下限的患者比例利妥昔單抗組約為60%,而對照組下降(2 年後為36%)。
精經系統不良反應
聯合治療(NHL 採用R-CVP 方案;DLBCL 採用R-CHOP 方案;CLL 採用R-FC 方案)治療期間,第一個療程時R-CHOP 組具有心血管疾病危險因素的2%患者出現了血栓栓塞性腦血管疾病。其他血栓栓塞性疾病的發生率在兩個治療組間沒有差別。CHOP 組中1.5%的患者出現了腦血管事件,都發生在隨訪階段。
在CLL患者中,3度或4度精經系統疾病的總發生率較低(一線治療臨床研究:R-FC組為4%,FC組為4%;複發/難治性臨床研究:R-FC組為3%,FC組為3%)。
[u]特殊人群[/u]
單葯治療-4 周治療
老年患者(≥65 歲)
老年患者與較年輕患者任何不良反應(88.3%與92.0%)以及3 度和4 度不良反應(16.0%與18.1%)的發生率相似。
聯合治療
老年患者(≥65 歲)
對於先前未經治療的CLL 患者和複發/難治性CLL 患者而言,老年患者(³65 歲)發生3/4度血液和淋巴不良事件的發生率高於較年輕患者。
高腫瘤負荷
高腫瘤負荷患者比那些無高腫瘤負荷患者具有更高的3 和4 度不良反應發生率(25.6%Vs15.4%)。在兩個組中,任何不良反應的發生率都類似(92.3% Vs89.2%)。
複發后再治療
再治療與初次治療任何不良反應(95.0% Vs 89.7%)以及3 和4 度不良反應(13.3% Vs 14.8%)的發生率相似。
類風濕性關節炎臨床試驗的經驗
美羅華/利妥昔單抗治療中度至重度類風濕性關節炎患者時的安全性資料如下。在所有暴露人群中,超過3000 例患者接受了至少1 個周期的治療,並接受了6 個月至 5 年以上的隨訪,總暴露水平相當於7198 患者年,約2300 例患者在隨訪期間接受了 2 個或以上周期的治療。
表3 中列出的不良反應基於4 個多中心、安安劑對照的類風濕性關節炎的臨床研究的相關數據。在上述研究中,接受美羅華/利妥昔單抗治療的患者群都不同,包括未使用甲氨蝶呤治療的早期活動期類風濕患者,甲氨蝶呤療效不足的患者,以及對抗腫瘤壞死因子療效不足患者。
患者接受2´1000mg 或者2´500mg 利妥昔單抗(兩次給葯間隔2 周)和甲氨蝶呤(10-25mg/周)治療。表 3 列出了所有劑量組中發生率超過2%且與對照組差異超過2%的所有的不良反應。表 3 及其相關註腳中的發生率的分類定義為:非常常見(發生率≥1/10)、常見(≥1/100到[1/10)和不常見(³ 1/1,000 到[ 1/100)。
表3 臨床試驗對照期中類風濕性關節炎患者報告的不良反應概況
所有暴露人群的安全性資料與臨床試驗對照期間的安全性資料一致,沒有發現新的不良反應報告。
多療程治療
多療程治療時觀察到的不良反應特徵與首次用藥后觀察到的相似。在此後的治療周期中,由於在前6 個月內較常見的輸注相關反應及類風濕關節炎加重和感染的減少,安全性有所改善。
有關藥物不良反應的進一步信息:
輸注相關反應:
臨床試驗中,接受美羅華/利妥昔單抗治療后最常見的不良反應是輸注相關反應。3095 例美羅華/利妥昔單抗治療患者中,有1077 例(35%)患者出現至少1 件輸注相關反應。大部分輸注相關反應是CTC1 級或2 級事件。在臨床研究中,各劑量美羅華/利妥昔單抗輸注時出現嚴重輸注相關反應的RA 患者不到1%(14/3095 例患者)。臨床研究中沒有CTC 4 級輸注相關反應事件或輸注相關反應致死事件發生(見上市后使用經驗)。CTC 3 級事件和造成患者退出的輸注相關反應事件百分比隨著治療周期的增加而遞減,第3 個治療周期后,這些事件較少見。
3095 例病人在首次使用利妥昔單抗治療后,其中720 例病人(23%)觀察到了急性輸液反應的癥狀和體症(噁心、搔癢症、發熱、風疹/皮疹、畏寒、熱病、寒戰、噴嚏、血管精經性水腫、咽喉刺激、咳嗽和支氣管痙攣,同時伴有或不伴有與藥物治療相關的低血壓或高血壓)。治療前靜脈給予糖皮質激素明顯降低了這些事件的發生率和嚴重性(見類風濕性關節炎的【禁忌】【注意事項】。
感染
在採用美羅華/利妥昔單抗治療的病人中,總感染率約為97/100 人年。大部分感染事件是輕度至中度的,主要包括上呼吸道感染和尿道感染。嚴重感染的發生率約為4/100 人年,其中有些是致命性事件。除了表 3 中列出的不良反應,醫學上嚴重的不良事件還包括肺炎,其發生率是1.9%。
惡性腫瘤
在臨床研究中,採用美羅華/利妥昔單抗治療后,惡性腫瘤的發生率為0.8/100 人年,在年齡和性別匹配人群的預期範圍內。
ANCA相關性血管炎(AAV)臨床試驗經驗
在 AAV 臨床研究中,99 位患者使用美羅華/利妥昔單抗(375 mg/m2, 每周一次,4 周)和糖皮質激素(更多信息見【臨床試驗】)治療。表 4 中所列的不良反應是美羅華/利妥昔單抗治療組中所有發生率≥10%的不良事件。表4 中的發生頻率≥1/10 定義為很常見。
表 4 在6 個月的臨床研究中採用美羅華/利妥昔單抗治療的AAV 患者中非常普通(≥10%)的不良反應的發生率*
* 研究設計允許患者接受交叉治療或根據醫學判斷選擇治療方案。其中每個治療組有13 位患者在6 個月研究期間接受另一種治療。
a 利妥昔單抗組最常見的感染,包括上呼吸道感染、尿路感染和帶狀皰疹。
b 利妥昔單抗組報道的最常見的輸注相關反應是細胞因子釋放綜合征、顏面潮紅、咽喉刺激和震顫。
有關藥物不良反應的進一步信息
輸注相關反應:
AAV 臨床研究中的輸注相關反應定義為在安全群體中輸注24 小時內發生的任何不良事件,並且研究者認為這一事件與輸注相關。99 位患者採用美羅華/利妥昔單抗治療,其中12%至少經歷一次輸注相關反應。所有的輸注相關反應為CTC 1 級或2 級。最常見的輸注相關反應,包括細胞因子釋放綜合征、顏面潮紅、咽喉刺激和震顫。美羅華/ 利妥昔單抗聯合靜脈注射糖皮質激素,可能減少這些事件的發生率和嚴重程度。
感染:
在99 例使用美羅華/利妥昔單抗患者中,總感染率約為210 每100 病人年(95% CI173-256)。感染以輕度和中度為主,並以上呼吸道感染、帶狀皰疹和尿路感染居多。嚴重感染的發生率約為25 每100 病人年。美羅華/ 利妥昔單抗治療組中,最經常報道的嚴重感染是肺炎,發生率在4%。
惡性腫瘤:
臨床研究中美羅華/利妥昔單抗治療患者,惡性腫瘤的發生率為2.05 每100 病人年。基於標準發病率,該惡性腫瘤發病率與以前報道的AAV 群體的發病率相似。
[u]國內不良反應[/u]
初治的瀰漫大B細胞性非霍奇金淋巴瘤
國內一項多中心、開放、隨機、對照的臨床研究在63 例CD20 陽性的初治的瀰漫大B 細胞性非霍奇金淋巴瘤患者中進行(試驗組32 例,對照組31 例)。試驗組為利妥昔單抗+標準CHOP化療方案,對照組為標準CHOP 化療方案。安全性分析顯示,試驗組和對照組不良反應發生率分別為51.6%和50.0%,差異無統計學意義。試驗組不良反應以白細胞下降最為常見,約25%,其次是寒戰和發熱,約20%。其他不良反應包括噁心、嘔吐、轉氨酶升高、脫髮、腹部不適、腹痛、皮膚髮紅(過敏)、病毒性乙肝、呼吸急促、口乾、心動過速、胸悶、頭暈、牙痛、注射部位反應。其中包括1 例嚴重不良反應,為肝衰竭死亡。該患者有肝炎病史,研究者認為不良事件與化療有關,與利妥昔單抗無關。4 個療程后,兩組實驗室檢查轉變為異常的嚴重程度(NCIC CTC 分級)經比較,差異無統計學意義。
[u]上市后使用經驗[/u]
非霍奇金淋巴瘤和慢性淋巴細胞性白血病
本節中所報告的(罕見、非常罕見)發生率基於估計的市場銷售情況以及自發性報告數據。在利妥昔單抗上市后的使用過程中,已經報告了另外一些與靜脈輸注給葯相關的嚴重病例(見【注意事項】)
作為利妥昔單抗安全性的上市后持續監察部分,已經觀察到下列嚴重不良反應:
心血管系統
主要在原先有心臟病史和/或使用有心臟毒性的化療的患者中觀察到心力衰竭、心肌梗塞等嚴重心臟事件,其中多數伴有輸注相關性反應。脈管炎,非常罕見,主要為皮膚脈管炎,如白細胞破碎性脈管炎。
呼吸系統
罕見呼吸衰竭/呼吸功能不全和肺浸潤參見輸注相關反應(見【注意事項】)。除了輸注相關的肺疾病,間質性肺疾病(有些致命性後果)也有報道。
血液和淋巴系統:
有報道與輸注相關的急性可逆血小板減少症。
皮膚和附件
罕見嚴重大皰性皮膚反應,包括致命的中毒性表皮壞死溶解的個案報告。
中樞精經系統
有報道可逆性後部腦病綜合症(PRES)和可逆性後部白質腦病綜合症(RPLS)。體征和癥狀包括伴或不伴相關高血壓的視力障礙、頭痛、癲癇和精精狀態改變。診斷PRES/RPLS 需要由腦顯像確認。報告的病例已識別PRES/RPLS 的風險因素,包括患者潛在疾病、高血壓、免疫抑製劑治療和/或化療。
罕見伴或不伴周圍精經病變的顱精經病變。利妥昔單抗治療結束后的不同時間,乃至幾個月後發生顱腦精經病變的癥狀和體征,如嚴重的視力喪失、聽力喪失,其他感覺喪失和面癱。整體血清疾病樣反應,罕有報告。
感染和侵染
在接受利妥昔單抗和細胞增殖抑製藥化療的患者中,已報告發生乙型肝炎再激活的病例,包括暴發性肝炎(見【注意事項】)。其它的嚴重病毒感染,在接受利妥昔單抗的治療中已有報道,包括新感染、再激活或者感染加重,其中有些為致命性感染。大多數患者是在使用利妥昔單抗的同時聯合使用化療藥物,或者作為造血幹細胞移植治療的一部分。這些嚴重的病毒感染可由皰疹病毒(巨細胞病毒CMV,水痘-帶狀皰疹病毒和單純性皰疹病毒),JC 病毒(進行性多灶性腦白質病(PML)見【注意事項】)及丙型肝炎病毒等引起。
有Kaposi’s 腫瘤史的患者使用利妥昔單抗后曾觀察到Kaposi’s 腫瘤進展。這些病例是在未批准適應症中觀察到的,大多數患者都是HIV 陽性。
胃腸道
在接受利妥昔單抗聯合化療的非霍奇金淋巴瘤患者中,觀察到有胃腸穿孔發生,某些情況下甚至導致死亡。
類風濕性關節炎
除了利妥昔單抗治療類風濕關節炎臨床試驗所見的不良反應(見【不良反應】– 類風濕性關節炎),進行性多灶性腦白質病(PML)、血清病樣反應和乙型肝炎複發在上市后經驗中有報道。上市后使用中,有報告致死的嚴重輸注相關反應(見【臨床試驗】)。
[u]實驗室異常[/u]
非霍奇金淋巴瘤
血液與淋巴系統:
中性粒細胞減少症:最後一次輸注利妥昔單抗以後四個星期後,罕見中性粒細胞減少症。
上市后研究:
在患有華氏巨球蛋白血症的病人中進行的利妥昔單抗上市后研究中,開始治療后觀察到了血清IgM 水平的一過性升高,這可能與血粘度過高和相關癥狀有關。一過性升高的IgM 水平通常可在4 個月內恢復到基線水平。
非霍奇金淋巴瘤患者
已知對本葯的任何組份和鼠蛋白過敏的患者禁用利妥昔單抗。
類風濕性關節炎患者
對處方中活性成分或任何輔料過敏者禁用。
嚴重活動性感染或免疫應答嚴重損害(如低g球蛋白血症,CD4 或CD8 細胞計數嚴重下降)的患者不應使用利妥昔單抗治療(見【注意事項】)。
同樣,嚴重心衰(NYHA 分類IV)患者不應使用利妥昔單抗治療。
妊娠期間禁止利妥昔單抗與甲氨蝶呤聯合用藥。
[u]非霍奇金淋巴瘤患者和慢性淋巴細胞性白血病患者[/u]
輸注相關反應
利妥昔單抗可以引起輸注反應,可能與細胞因子和/或其它化學介質的釋放有關。在臨床上,可能無法區別嚴重的輸注反應與過敏反應或細胞因子釋放綜合征。在上市后的使用中,曾有報道致命的嚴重輸注反應。嚴重輸注反應通常出現在利妥昔單抗輸注開始后的30 分鐘-2個小時之內,其特徵為肺部事件的發生,在某些病例中除了出現發熱、畏寒、寒戰、低血壓、風疹、血管精經性水腫以及其它癥狀以外,還可能發生腫瘤的快速溶解以及腫瘤溶解綜合征癥狀(見【不良反應】)。具有高腫瘤負荷或者外周血惡性細胞數目較高(]25 x 109/L)的患者,例如CLL 和套細胞淋巴瘤患者,發生嚴重的輸注反應的風險可能更大。在中止輸注以後,這些癥狀一般都是可以逆轉的。建議採用苯海拉明和對乙醯氨基酚對輸注癥狀進行治療。此外,還可以採用支氣管擴張劑或者靜注生理鹽水進行治療。在大部分病例中,當癥狀完全緩解以後,可以減慢50%的速度重新開始輸注治療(例如從100 mg/h 降低到50 mg/h)。大部分發生非致命性輸注反應的患者都能完成整個療程的利妥昔單抗治療。癥狀和體征完全緩解后,患者繼續接受治療很少再次出現嚴重輸注相關反應。已有報道靜脈給予患者蛋白質后發生過敏反應和其他超敏反應。發生利妥昔單抗相關的超敏反應時,應當立即使用腎上腺素、抗組胺葯和糖皮質激素。
外周血惡性腫瘤細胞數目高(]25 x 109/L)或腫瘤負荷較高的患者,如CLL 和套細胞淋巴瘤患者,發生嚴重輸注相關反應的風險相對較高,應特別謹慎處置。首次進行輸注時應對患者進行密切觀察。該類患者首次輸注時應考慮是否需減慢輸注速度,或者在第一個治療周期中將一次給藥劑量分為兩份,在兩天內完成給葯。如果淋巴細胞數目仍然大於25 x 109/L,則在後續的治療周期中仍應按此方式給葯。
肺部事件
肺部事件包括組織缺氧、肺浸潤和急性呼吸衰竭。其中有些事件可能繼發於嚴重的支氣管痙攣和呼吸困難。在某些病例中,癥狀可能隨著時間的推移而加重,在另外一些病例中,初期有所改善以後,隨之而來的是臨床狀況的惡化。因此,對於發生肺部事件或者其它嚴重輸注癥狀的患者應該密切監視,直到其癥狀完全緩解為止。具有肺功能不全或者肺部腫瘤浸潤病史的患者愈后不良的風險較大,醫生在治療中應該倍加小心。在胸部X-光片上可以觀察到,發生急性呼吸衰竭時,可能伴發肺間質浸潤性病變或者水腫。此癥狀一般出現在第一次輸注開始后的1 或2 個小時之內。對於發生嚴重肺部事件的患者應該立即中止輸注(見【用法用量】),並且對其進行積極的對症治療。
快速的腫瘤溶解
利妥昔單抗可以介導良性和惡性CD20 陽性細胞發生快速溶解。有報道在外周血惡性淋巴細胞數目高的患者中觀察到與腫瘤溶解綜合征(TLS)相一致的體征和癥狀(例如高尿酸血症、高鉀血症、低鈣血症、高磷酸酯酶血症、急性腎衰竭、LDH 水平升高)。對於高危患者(例如:高腫瘤負荷或外周血惡性細胞數目高(]25 x 109/L)的患者,例如CLL 和套細胞淋巴瘤患者),應該考慮到TLS 的預防問題。採用利妥昔單抗后,應該對這些患者進行密切的和適當的實驗室監測。對於發生快速腫瘤溶解體征和癥狀的患者,應該給予適當的醫學治療。在部分病例中,對體征和癥狀進行治療並且完全緩解以後,在同時採用TLS 預防治療的情況下,可以繼續給予利妥昔單抗治療。
應該在復甦設備齊全且即時可用的環境中,而且在經驗豐富的腫瘤學/血液學醫生的密切監視下對患者進行利妥昔單抗輸注治療。
心血管
因為在利妥昔單抗輸注過程中可能會發生低血壓,所以在進行利妥昔單抗輸注之前12 小時以及輸注過程中,應該考慮停用抗高血壓藥物。在採用利妥昔單抗治療的患者中,曾經發生過心絞痛或者心律失常等事件,例如心房撲動和纖顫,心力衰竭或心肌梗死。因此,對於具有心臟病史的患者應該進行密切的監測。
血細胞計數檢測
雖然利妥昔單抗在單一治療中不具有骨髓抑制性,但是在考慮將利妥昔單抗用於嗜中性粒細胞計數[1.5 x 109/L 和/或血小板計數[75 x 109/L 的患者的治療時,應該慎重,因為在此類患者中積累的臨床經驗有限。利妥昔單抗已經被應用於自體骨髓移植和其他可能具有骨髓功能減弱風險的人群中,並沒有產生骨髓毒性。
在採用利妥昔單抗作為單一治療的過程中,應該考慮到定期檢查全血細胞計數,包括血小板計數在內的必要性。將利妥昔單抗與CHOP 或CVP 化療相結合時,應該根據醫療實踐的常規,定期進行全血細胞計數檢查。
感染
利妥昔單抗不得用於治療同時患有嚴重活動性感染的患者。
乙型肝炎病毒感染
在服用利妥昔單抗的研究對象中,一些病例報告了包括暴髮型肝炎在內的乙型肝炎病毒(HBV)再激活(有些情況是致命的),儘管大部分研究對象同時還暴露於細胞毒化療。潛在的疾病狀態和細胞毒化療與報告事件混雜在一起。對於乙型肝炎高危患者而言,在開始利妥昔單抗治療前應考慮進行乙型肝炎病毒(HBV)篩查。乙型肝炎病毒攜帶者和具有乙型肝炎病史的患者在使用利妥昔單抗治療期間和治療後幾個月內,應密切監測活動性HBV 感染的臨床體征和實驗室指標。
進行性多發性腦白質病
在臨床應用中,利妥昔單抗用於非霍奇金淋巴瘤患者和慢性淋巴細胞性白血病患者的治療時發生進行性多發性腦白質病(PML)(見【不良反應】)。大多數患者是在使用化療藥物的同時聯合使用利妥昔單抗,或作為造血幹細胞移植過程中的治療。故醫生在治療非霍奇金淋巴瘤患者和慢性淋巴細胞性白血病患者時,對報告有精經學癥狀的患者鑒別診斷時應考慮到PML,視臨床需要諮詢精經科醫生。
免疫接種
還沒有對採用利妥昔單抗治療以後,免疫接種活病毒疫苗的安全性進行過研究。不建議使用活病毒疫苗進行接種。
使用利妥昔單抗治療的患者可以接受非活疫苗的接種,但對非活疫苗的應答率可能會下降。在一項非隨機臨床研究中,接受利妥昔單抗單葯治療的複發低度惡性NHL 患者與未接受治療的對照組健康志願者相比,對使用破傷風回憶抗原和鑰孔戚血藍素(KLH)新抗原進行的免疫接種的應答率較低,分別為16% vs 81%和4% vs 69%(按抗體滴度提高2 倍以上進行評估)。
患者在治療前對多種抗原(肺炎鏈球菌、A 型流感、腮腺炎、風疹和水痘)產生的抗體滴度均值在使用利妥昔單抗治療后至少能維持6 個月。
[u]類風濕性關節炎(RA)和ANCA相關性血管炎 (AAV) 患者[/u]
除了類風濕性關節炎和ANCA 相關性血管炎,美羅華/利妥昔單抗用於治療自身免疫疾病的有效性和安全性尚未明確。
輸注相關的反應
利妥昔單抗/美羅華相關的輸注反應,可能與細胞因子和/或其它化學介質釋放有關。每次滴注利妥昔單抗前應預先使用解熱鎮痛葯和抗組胺葯。對於RA 患者,為減少輸注相關反應的頻率和嚴重性,每次輸注利妥昔單抗前應該預先使用糖皮質激素。
對於RA 患者,大部分臨床試驗中所報告的輸注相關反應都為輕度至中度。上市后使用中,有報告了致死的嚴重輸注相關反應(見【不良反應】)。對既往有心臟疾病和先前有心肺不良反應的患者進行密切監控。最常見的癥狀包括頭痛、瘙癢、咽喉刺激、面紅、皮疹、蕁麻疹、高血壓和發熱。一般而言,任何治療周期中,第一次輸注時輸注相關反應的發生率高於第二次輸注。與首次輸注相比,隨後給予美羅華/利妥昔單抗,患者能更好的耐受。少於1% 的患者會出現嚴重輸注相關反應,其中大部分發生在首個治療周期的第一次輸注期間(見【不良反應】)。當減慢或中斷利妥昔單抗輸注時或予以退熱葯、抗組胺葯所報告的反應一般可消退,、個別病例如需要可給予吸氧、靜脈給予鹽水溶液或支氣管擴張葯和皮質類固醇。根據輸注相關反應的嚴重程度和所需的干預治療,暫時或永久停止利妥昔單抗的治療。大多數情況下,當癥狀和體征完全消退後可通過降低50%輸注速率(如從100 mg/h 降低至50 mg/h)繼續進行輸注。
已報道患者靜脈給予蛋白質開始、期間和之後發生了過敏反應和其它超敏反應。應準備用於治療超敏反應的藥物(如腎上腺素、抗組胺葯和皮質類固醇)以便迅速用於利妥昔單抗輸注期間發生的過敏反應事件。
臨床試驗中AAV 患者的輸注相關反應,與在RA 患者中觀察到的相近(見【不良反應】)。對於AAV 患者,利妥昔單抗聯合高劑量糖皮質激素治療,可能減少這類事件的發生率和嚴重程度。
心血管
利妥昔單抗輸注期間可能發生低血壓,因此在利妥昔單抗輸注的12 小時里不應使用降壓藥。非霍奇金淋巴瘤患者給葯利妥昔單抗可出現原有的缺血性心臟病加重並引起諸如心絞痛、心肌梗死、房顫、室顫和心房撲動癥狀。因此,有心臟病史的患者在開始使用利妥昔單抗治療前應考慮由輸注反應引起的心血管併發症的風險,並在利妥昔單抗給葯期間對這樣的患者進行密切監察。
感染
使用利妥昔單抗治療可能增加感染的風險(見【禁忌】)。活動性感染或免疫應答嚴重損害(如CD4 或CD8 細胞計數嚴重下降)的患者不應使用利妥昔單抗。有複發性或慢性感染史、或有易引起嚴重感染的基礎病的患者應慎用利妥昔單抗(見【不良反應】)。使用利妥昔單抗治療后發生感染的患者應立即進行研究,並進行適當的治療。
在接受美羅華/利妥昔單抗治療的RA 和AAV 患者中,已報道有乙型肝炎複發的病例。
進行性多灶性腦白質病
利妥昔單抗應用於自身免疫疾病包括類風濕性關節炎時,有報道出現嚴重的進行性多灶性腦白質病(PML)。所報道的病例中有幾例,但非全部具有潛在的與PML 有關的危險因素,包括潛在的疾病和接受長期的免疫抑制治療或化療。在未經利妥昔單抗治療的自身免疫疾病患者中也有PML 發生的報道。醫生在治療自身免疫疾病患者時,對報告有精經學癥狀的患者鑒別診斷時應考慮到PML,視臨床需要諮詢精經科醫生。
免疫
對利妥昔單抗治療后免疫接種活病毒疫苗的安全性尚未研究。對於使用利妥昔單抗或者外周B 細胞衰竭的患者。
對於RA 患者,在使用利妥昔單抗治療前,醫生應對患者的免疫狀況進行審查,並遵守現行版免疫指導原則。應在第一次給葯利妥昔單抗前至少4 周進行免疫接種。
在一項隨機臨床研究中,接受利妥昔單抗聯合甲氨蝶呤治療的類風濕性關節炎患者與只接受甲氨蝶呤治療的類風濕性關節炎患者相比,對破傷風回憶抗原的應答率相近(39% vs42%),對肺炎球菌多糖疫苗的應答率(對至少兩個肺炎球菌抗體血清亞型的應答率為43% vs82%)和KLH 新抗原的應答率(47% vs 93%)較低,患者在接受了首劑利妥昔單抗治療后至少6 個月被接種了這些疫苗。如果患者需要在接受利妥昔單抗治療時接種非活疫苗,那麼接種必須在下一個療程的利妥昔單抗治療開始至少4 周前完成。
從總體使用經驗上看,RA 患者中,在使用利妥昔單抗重複治療超過一年以後,對肺炎鏈球菌、流感、腮腺炎、風疹、水痘和破傷風毒素具有陽性抗體滴度的患者比例與基線期的患者比例基本相近。
甲氨蝶呤(MTX)初始治療的RA患者
由於良好的利益-風險關係尚未確立,利妥昔單抗不建議用於甲氨蝶呤初始治療的患者。
[u]不相容性:[/u]
未觀察到利妥昔單抗與聚氯乙烯或聚乙烯袋或輸液器之間的不相容性。
[u]對駕駛和操作機器能力的影響:[/u]
未知利妥昔單抗是否損害駕駛和操作機器的能力,儘管藥理學特性和迄今為止報告的不良反應中沒有顯示上述的不良影響。為了避免輸注反應預先給葯(抗組胺葯),應牢記這些輸注反應的治療。輸注反應后,狀態穩定後患者方可駕駛或操作機器。
妊娠
已知免疫球蛋白IgG 可通過胎盤屏障.
在獼猴中進行的發育毒性研究沒有發現利妥昔單抗治療具有子宮內胚胎毒性的證據。在研究中觀察到母體動物暴露於利妥昔單抗時,其新生子代在出生后階段出現B 細胞群缺失現象。在人類臨床試驗中,還沒有對母親暴露於利妥昔單抗后對新生兒B 細胞水平的影響進行研究。尚未無懷孕婦女有關的充分、良好對照研究數據,但是,懷孕期間使用過利妥昔單抗的母親所產新生兒有報告一過性B 細胞耗竭和淋巴細胞減少。鑒於此,孕婦應禁用利妥昔單抗,除非可能的獲益高於風險。
育齡婦女在使用利妥昔單抗的過程中及治療后的12 個月,應採取有效的避孕措施。
哺乳
尚不清楚乳汁中是否有利妥昔單抗排出。已知母體的IgG 可進入乳汁,因此利妥昔單抗不得用於哺乳的母親。
利妥昔單抗應用於兒童的有效性和安全性尚未確定。
國外和國內臨床研究中均納入了老年患者,結果提示本品可用於老年患者,無特殊禁忌,詳見【藥理毒理】項下內容。
目前,有關利妥昔單抗與其他藥物可能發生的相互作用的資料十分有限。
慢性淋巴細胞性白血病患者合用利妥昔單抗和氟達拉濱或環磷醯胺時,利妥昔單抗未顯示對氟達拉濱或環磷醯胺的葯代動力產生影響;而且,氟達拉濱和環磷醯胺也不會對利妥昔單抗的葯代動力學產生明顯的影響。
類風濕性關節炎患者合用利妥昔單抗和甲氨蝶呤時,利妥昔單抗的葯代動力學不會受到甲氨蝶呤的影響。
具有人抗鼠抗體(HAMA)或人抗嵌合抗體(HACA)效價的患者在使用其它診斷或治療性單克隆抗體治療時可能發生過敏或超敏反應。
在類風濕性關節炎臨床試驗中,有373 例接受利妥昔單抗治療的患者使用其他緩解疾病的抗風濕性藥物(DMARD)進行了後續治療,其中240 人接受了生物類DMARD 的治療。患者在接受利妥昔單抗治療時(在接受生物類DMARD 的治療前),嚴重感染的發生率為6.1/100 人年,而接受過生物類DMARD 治療后的嚴重感染的發生率為4.9/100 人年。
人體中尚未進行利妥昔單抗過量的臨床試驗。利妥昔單抗單次給葯超過1000mg 尚未在對照臨床試驗中研究。迄今為止,最高試驗劑量為5 g,用於在患有慢性淋巴細胞性白血病的病人。未發現其它的安全性信號。一旦病人出現過量用藥,必須立即停葯或減少劑量,並且對其進行密切監測。應該考慮到定期監測血細胞計數的必要性,當病人處在B 細胞耗竭狀態時,還要考慮到感染的風險可能加大。
美羅華
美羅華
美羅華
美羅華
美羅華

美羅華
美羅華
美羅華
美羅華
美羅華
非霍奇金淋巴瘤
[u]利妥昔單抗單葯治療[/u]
初始治療,每周一次,連續四周
在一項關鍵的研究中,166 位複發或難治的低度濾泡性非霍奇金淋巴瘤接受利妥昔單抗治療, 375mg/m2 BSA(體表面積)靜脈給葯,每周靜脈滴注一次,共4 次。在目標人群中的總體緩解率為48%(CI 95%:41%-56%),包括6%的完全緩解和42%的部分緩解率。緩解患者的中位進展時間為13.0 個月。
在多變數分析中,國際工作分類法(IWF)中B、C 及D 組織學亞型患者的總體緩解率(ORR)高於IWF A 亞型患者(58% vs.12%),最大病灶最大直徑<5cm 的患者總體緩解率高於最大病灶最大直徑>7cm 患者(53% vs.38%),對化療敏感的複發患者總體緩解率高於對化療耐葯的複發患者(定義為反應期小於3 個月)(50% vs.22%)。經自體骨髓移植治療過的患者的總體緩解率為78%(未移植者43%)。年齡、性別、淋巴瘤等級、初診、是否高腫瘤負荷、正常的或升高的LDH、節外病變對利妥昔單抗的應答率均沒有統計意義上的影響(Fisher 檢驗)。
應答率與骨髓侵犯之間在統計學上具有顯著相關性。發生骨髓侵犯的病人中應答率為40%,與之相比,沒有骨髓侵犯的病人中應答率為59%(p=0.0186)。但是逐步logistic 回歸分析的結果不支持這一發現,根據逐步logistic 回歸分析,被判定為預后因素的因素如下:組織學分型、基線時bcl-2 陽性、對最近的化療產生耐藥性以及巨塊病變。
初始治療,每周一次,共8 周
在一個多中心單組研究中,37 位複發或耐葯的低度或濾泡性B 細胞非霍奇金淋巴瘤患者接受利妥昔單抗治療,375mg/m2 BSA 靜脈給葯,每周靜滴注一次,共8 周。患者的總體緩解率為57%(CI95%:41%-73%;CR:14%;PR43%)。緩解患者的中位進展時間為19.4 個月(範圍:5.3-38.9 個月)。初始治療,高腫瘤負荷,每周一次,共4 周
三個研究的匯總數據顯示,39 位高腫瘤負荷複發或耐葯的低度或濾泡性B 細胞非霍奇金淋巴瘤患者接受利妥昔單抗治療,375mg/m2 BSA 靜脈給葯,每周靜滴注一次,共4 周。患者的總體緩解率為36%(CI95%:21%-51%;CR:3%;PR:33%)。緩解患者的中位進展時間為9.6 個月(範圍:4.5-26.8 個月)。
再治療,每周一次,共4 周
在一個多中心單組研究中,58 位對先前的利妥昔單抗治療產生目標臨床應答的複發或耐葯的低度或濾泡性B 細胞非霍奇金淋巴瘤患者再次接受利妥昔單抗治療,375mg/m2 BSA 靜脈給葯,每周靜滴注一次,共4 周。在入組到研究之前,這些患者中的三位曾經接受過兩個療程的利妥昔單抗治療,因此研究中給予第三療程治療。研究中兩位患者再治療兩次。對於研究中的60 例再治療,患者的總體緩解率為38%(CI95%:26%-51%;CR:10%;PR:28%)。緩解患者的中位進展時間為17.8 個月(範圍:5.4-26.6 個月)。與利妥昔單抗先前治療的進展時間相比,此結果更有利(12.4 個月)。
[u]利妥昔單抗結合CVP方案的初始治療[/u]
初始治療
在一次開放標記的隨機試驗中,共有322 例先前未接受治療的低度濾泡性B 細胞非霍奇金淋巴瘤患者,隨機接受CVP 化療(環磷醯胺750 mg/m2,長春新鹼1.4 mg/m2 並在第1 天達最大量2 mg,在第1 至第5 天給予強的松龍40 mg/m2/天),每3 周一次,持續8 個周期,或接受利妥昔單抗375 mg/m2 BSA 結合CVP(R-CVP)方案治療。在各治療周期的第一天給予利妥昔單抗。共321 例患者(162 例接受R-CVP,159 例接受CVP)接受治療,並進行療效分析。
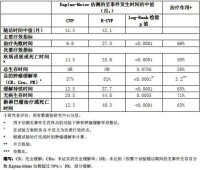
中位隨訪時間是53 個月。對於主要研究終點,R-CVP 獲得的效果明顯好於CVP(中位治療失敗時間為25.9 個月vs. 6.7 個月,p<0.0001,long-rank 檢驗)。具有腫瘤緩解(CR、Cru、PR)的患者比例R-CVP 組(80.9%)顯著高於CVP 組(57.2%)。接受R-CVP 方案組(33.6 個月)疾病進展或死亡的時間較CVP 組(14.7 個月)明顯延長(p<0.0001,long-rank 檢驗)。R-CVP 組的中位治療反應期是37.7 個月,而在CVP 組為13.5 個月(p<0.0001,long-rank檢驗)。兩個組對於整體生存率反應出的差異顯示出了較大的臨床獲益(p=0.029, 中心分層的long-rank 檢驗):隨訪53 個月時R-CVP 組的生存率為80.9% vs. CVP 組為71.1%。
平均42 個月隨訪后對主要終點和所有次要終點進行的分析表明使用R-CVP 化療優於CVP(表5)。
表5 . CVP vs. R-CVP 更新療效結果總結(隨訪時間中值:42 個月)
特定原因死亡率(死於淋巴瘤)R-CVP 組明顯低於CVP 組(p=0.02,試驗中心分層,log-rank檢驗;R-CVP 組無事件3 年生存率為93%,CVP 組為85%)。
在整個入選M39021 研究的人群中,始終都觀察到了利妥昔單抗聯合CVP 所產生的效益;[根據BNLI 標準隨機分組(否vs.是),年齡(≤60 歲,] 60 歲),結外部位的個數(0-1 vs.]1),骨髓侵犯(否vs.是),LDH(升高,未升高),b2-微球蛋白(升高,未升高),B 癥狀(缺失,存在),巨塊病變(缺失,存在),結內部位的個數([ 5 vs.≥5),血紅蛋白(≤12 g/dL vs. ]12g/dL),IPI(≤1 vs.] 1),以及國際預后指數(FLIPI index 0-2 vs.3-5)]
[u]利妥昔單抗用於維持治療[/u]
在一項前瞻性、開放、國際多中心III 期試驗中,465 例複發/耐葯的濾泡性非霍奇金淋巴瘤患者在第一階段被隨機分配到6 周期CHOP 誘導治療組(環磷醯胺、阿黴素、長春新鹼和強的松;N=231)或利妥昔單抗加CHOP 組(R-CHOP,N=234)中。兩治療組患者特性和疾病狀況進行充分平衡。共有334 例誘導治療后達到完全或部分緩解的患者在第二階段被隨機分配到利妥昔單抗維持治療組(N=167)或對照組(N=167)中。利妥昔單抗維持療法包括每3個月單獨滴注利妥昔單抗375mg/m[sup]2[/sup] BSA 至疾病進展或最多治療2 年。
對所有隨機分配到兩試驗組的患者進行最終療效分析。對誘導期被隨機分配的患者,平均隨訪31 個月顯示R-CHOP 組較之CHOP 化療組明顯改善了複發/耐葯的濾泡性非霍奇金淋巴瘤患者的狀況(表6)。
表6 誘導期:CHOP 化療對R-CHOP 的療效結果總結(隨訪時間中值:31 個月)
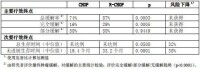
本試驗維持治療期隨機分配的患者隨機后的中位隨訪時間為28 個月。利妥昔單抗維持治療組與觀察組相比可使主要終點——無進展生存時間(PFS:從維持期隨機開始至複發、疾病進展或患者死亡的時間)獲得臨床相關的和具有統計學意義的顯著改善(p[0.0001,log-rank檢驗)。利妥昔單抗組的PFS 中位值為42.2 個月,對照組為14.3 個月。Cox 回歸分析證明利妥昔單抗維持治療組與對照組相比,可使疾病進展風險或患者死亡下降61%(CI95%:45%-72%)。在第12 個月利妥昔單抗維持治療組Kaplan- Meier 估測的PFS 率為78%,相比之,對照組為57%。對總生存時間的分析表明利妥昔單抗維持治療組明顯優於對照組(p=0.0039,log-rank 檢驗)。利妥昔單抗維持治療組的死亡風險下降了56%(CI95%:22%-75%)。
新的抗淋巴瘤治療時間中位值利妥昔單抗維持治療組明顯長於對照組(38.8 個月vs.20.1個月,p[0.0001,log-rank 檢驗)。進行新治療的風險降低了50%(CI95%:30%-64%)。在接受誘導治療出現最佳緩解(CR 或CRu)的患者中,利妥昔單抗維持治療組比對照組明顯延長了中位無病生存時間(DFS)(53.7 個月vs.16.5 個月,p=0.0003, log-rank 檢驗)(表7)。CR 患者的複發風險下降了67%(CI95%:39%-82%)。
表7 維持治療期:利妥昔單抗組 vs. 對照組的療效結果總結(中位隨訪時間:28 個月)
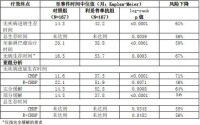
無論哪種誘導治療(CHOP 或R-CHOP)或對誘導治療的緩解程度怎樣( CR 或PR),利妥昔單抗維持療法的益處在所有分析的亞組中都獲得了證實(表8)。利妥昔單抗維持療法明顯延長了對CHOP(中位PFS:37.5 個月對11.6 個月,p[0.0001)或R-CHOP(中位PFS:51.9個月對22.1 個月,p=0.0071)誘導治療出現緩解患者的中位PFS。利妥昔單抗維持療法在對試驗誘導階段CHOP 或R-CHOP 化療出現緩解的患者總生存時間方面仍產生益處。
利妥昔單抗維持療法對下列所有試驗亞組都有益:性別(男性,女性)、年齡(£60 歲,]60歲)、分期(III 期,IV 期)、世界衛生組織(WHO)體力狀況分級(0 vs.]0)、B 癥狀(無,有)、骨髓侵犯(無vs.有)、國際預后指數(IPI:0-2 vs.3-5)、濾泡性淋巴瘤預后指數(FLIPI:0-1vs.3-5)、結節外位點數(0-1vs.]1)、結節位點數([5vs.≥5)、以前治療數(1vs.2)、對以前治療出現最佳緩解( CR/PR vs. 無變化[NC]/ 疾病進展[PD] 、血紅蛋白([12g/dlvs.≥12g/dl)、b2-微球蛋白([3mg/lvs.≥3mg/l)和LDH(升高,不升高)。具有高腫瘤負荷的患者亞組除外。
初治的瀰漫大B細胞性非霍奇金淋巴瘤
在一項隨機開放試驗中,共有399 例初治的的瀰漫大B 細胞性淋巴瘤老年患者(年齡60 到80 歲)或接受標準CHOP 化療(環磷醯胺750mg/m2,第一天;阿黴素50 mg/m2,第一天;長春新鹼1.4 mg/m2,最大量高達2mg 第一天以及第1-5 天強的松40 mg/m2/天),3 周為一周期,共8 個周期,或接受利妥昔單抗375 mg/m2 加CHOP(R-CHOP)。在治療周期的第一天使用利妥昔單抗。
對所有患者(CHOP=197 例,R-CHOP=202 例)進行療效分析。平均隨訪時間為31 個月。兩個治療組在預先治療人口統計學和疾病狀態方面都得到了較好的平衡。最終的分析結果證實R-CHOP 組主要療效終點的無事件生存期出現了有統計學顯著意義的明顯增加(p=0.0001)。所謂"事件"指的是死亡、複發或淋巴瘤進展或使用新的抗淋巴瘤治療。R-CHOP 組中位無事件生存期的K-M 估計值為35 個月,CHOP 組13 個月。這等價於風險降低了41%。24 個月時,R-CHOP 總體生存率的估計值為68.2%,CHOP 組為57.4%(p=0.0071)。60 個月的後續分析證實R-CHOP 比CHOP 有益:R-CHOP 總生存率62.4%,CHOP 為50.8%(p=0.0071),等價於風險降低了32%。
對所有次要終點(反應率、PFS、DFS、反應時間)的分析證實R-CHOP 較CHOP 有益。8 周期治療后R-CHOP 組CR 為76.2%,CHOP 組為62.4%(p=0.0028),疾病進展風險降低46%,複發風險降低51%。
在所有的患者亞組(性別、年齡、IPI、Ann Arbor 分期、ECOG、ß2 微球蛋白、LDH、白蛋白、B 癥狀、高腫瘤負荷、節外病灶數量、骨髓累計),無事件生存和總的生存風險率(R-CHOP VsCHOP)低於0.83 和0.95。根據年齡調整的國際預后指數[IPI],R-CHOP 治療對低風險和高風險患者均有益。
類風濕性關節炎
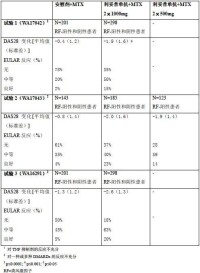
在3 個隨機、對照、雙盲、多中心試驗中證明了利妥昔單抗治療類風濕性關節炎的有效性與安全性。試驗1(WA17042)是一項有517 例患者參加的III 期雙盲對照試驗,這些患者對一種或多種TNF 抑製劑治療無充分反應或不耐受。為入選該試驗,患者必須根據美國風濕病學會(ACR)標準診斷為嚴重的活動性類風濕性關節炎。主要終點為治療24 周后達到ACR20反應的患者百分數。患者分兩次靜脈輸注1000mg 利妥昔單抗,兩次輸注間隔15 天,每次輸注前先輸注100mg 甲基潑尼松龍。所有患者第1 次輸注后口服給葯甲氨蝶呤(10-25mg/周)外加第2 天至第7 天口服潑尼松龍60mg 和第8 天至第14 天口服潑尼松龍30mg。
24 周研究結束后,對病人進行了長期終點的隨訪,包括第56 周時的X 射線評價。在此過程中,病人可能根據開放標籤的延期研究方案接受進一步的利妥昔單抗治療。
試驗2(WA17043)是一項比較利妥昔單抗兩種劑量水平(2 x1000mg 和2 x500mg)的隨機、對照、雙盲、多因素(3x3)、雙模擬II 期試驗。利妥昔單抗在輸注或不輸注皮質類固醇治療的情況下(兩種治療方案之一),與甲氨蝶呤每周給葯聯合治療對除甲氨蝶呤以外至少1~5 種DMARDs 治療無反應的活動性類風濕性關節炎患者。
試驗3(WA16291)是一項評價利妥昔單抗單獨治療和與環磷醯胺或甲氨蝶呤聯合用藥治療對使用一種或多種DMARDs 治療無反應的活動性類風濕性關節炎患者。
全部3 個試驗都選用每周給葯甲氨蝶呤(10-25mg/周)的一組患者作為對照組。
對疾病活動度的作用
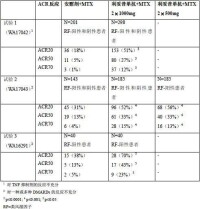
與單獨使用甲氨蝶呤治療相比,全部3 個試驗中使用2´1000mg 利妥昔單抗治療結果導致ACR值至少改善20%的患者比例明顯增多(表8)。所有患者的治療效應相似,與類風濕因子狀況、年齡、性別、體表面積、種族、以前用藥的種類數和疾病狀況無關。所有ACR 反應的單個要素(關節觸痛和腫脹數、患者和醫生的全面評價、HAQ 傷殘指數量表、疼痛評價和C 反應蛋白(mg/dl)都獲得了臨床上和統計學上的顯著改善。
表 8. 各種試驗中治療24 周后的ACR 反應率(ITT 人群)
在試驗3 中,與甲氨蝶呤單獨治療的ACR20 反應率為38%相比,利妥昔單抗單獨治療的ACR20反應率為65%(p=0.025)。
使用利妥昔單抗治療患者的疾病活動度量表評分(DAS28)明顯低於單獨使用甲氨蝶呤治療的患者。使用利妥昔單抗治療而達到中等至良好EULAR 反應的患者比例明顯高於甲氨蝶呤單獨用藥組(表9)。
表 9. 各種試驗中治療24 周后的DAS 和EULAR 反應率(ITT 人群)
放射學反應
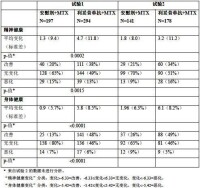
在對一種或多種TNF 抑製劑治療反應不佳或者不能耐受的患者中進行研究1,採用X 射線檢查對結構性關節損傷進行評價,並且以“改良Sharp 量表”的總分及其各子量表--骨質侵蝕評分和關節腔狹窄評分的變化來表示。在第56 周時,與單獨使用甲氨碟呤的一組病人相比較,利妥昔單抗組病人的X 射線進展明顯減慢。而且在接受利妥昔單抗治療的病人中,經過56 周的時間未出現骨質侵蝕進展的比例也較高(見表10)。
表10. 在研究1 中第56 周時X 射線的平均改變
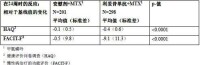
對生活質量的影響
在所有由患者報告的結果中(HAQ-DI、FACIT-F 和SF-36 問卷調查;見表11 和12),使用利妥昔單抗治療的患者報告得到改善。與單獨使用甲氨蝶呤治療的患者相比,使用利妥昔單抗治療患者的殘疾(HAQ-DI)和疲勞(FACIT-F)指數明顯下降,而按SF-36 問卷調查分類的身體健康和精精健康得到明顯改善。
表 11 簡明健康狀況調查表(SF-36):在24 周時相對於基線的平均和分級改善
表 12. 試驗1(WA17042)中在24 周時的HAQ 和FACIT-F 反應
在全部3 個試驗中,治療24 周后其HAQ-DI(定義為個體總分下降]0.25)出現臨床上明顯改善的患者比例利妥昔單抗大於甲氨蝶呤單獨用藥。
實驗室評價
在臨床研究中,約有10%類風濕性關節炎患者的HACA 檢查結果為陽性。其中大部分病人,HACA 的出現與臨床癥狀的惡化沒有關係,而且也不會增加隨後輸液反應的風險。HACA 發生可能與後續治療中第二次輸注時的輸注反應或者過敏反應惡化有關,很少會觀察到接受後續治療過程后B 細胞衰竭失敗。
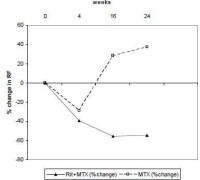
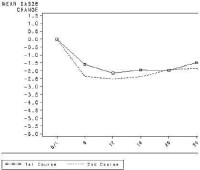
在全部3 個試驗中,類風濕因子(RF)呈陽性的患者使用利妥昔單抗治療后其 類風濕因子濃度明顯下降(範圍45-64%)。
圖1. 類風濕因子(RF)呈陽性的患者使用利妥昔單抗治療后其類風濕因子濃度變化
除治療后前4 周里白細胞計數短暫下降以外,使用利妥昔單抗治療后血漿中的免疫球蛋白總濃度、總淋巴細胞計數和白細胞計數一般都保持在正常範圍內。類風濕性關節炎患者在接受利妥昔單抗后的24 周內,其抗流行性腮腺炎、風疹、水痘、破傷風類毒素、流感和肺炎鏈球菌的抗原特異性IgG 抗體效價保持穩定。
在入選於試驗3 的患者中研究了利妥昔單抗對生物標誌物的影響。在該亞試驗中研究了一個利妥昔單抗治療周期對生物化學標誌物濃度的影響。這些包括炎症標誌物(白細胞介素6、C-反應蛋白、血清澱粉樣蛋白A 和蛋白S100 同種型A8 和A9)、自身抗體(RF 和抗環化瓜氨酸肽免疫球蛋白)的產生和骨轉運(骨鈣蛋白和1 型膠原蛋白的N-端前肽[P1NP])。與單獨使用甲氨蝶呤治療相比,使用利妥昔單抗治療–無論作為單一藥物治療還是甲氨蝶呤或環磷醯胺聯合用藥治療–在觀察期前24 周期間明顯降低了炎症標誌物的濃度。利妥昔單抗組的骨轉運標誌物骨鈣蛋白和P1NP 濃度較之甲氨蝶呤單獨治療組明顯增加。
多療程治療
24 周雙盲對照試驗結束后,患者可入選一開放、長期隨訪試驗。這些患者根據治療醫生對疾病活動度的評價,而無論周圍B 淋巴細胞計數如何,可按需要接受第二療程的利妥昔單抗治療。兩個療程的間隔時間不一;大部分患者在前一療程結束后6-12 個月接受再治療, 某些患者需要再治療的間隔周期較長。根據DAS28 自基線的變化來看(見圖2),進一步治療至少具有與初步治療相同的效果。
圖2. 第一和第二療程之後,DAS28隨時間的平均改變(曾接受過抗TNF治療的人群)
國內臨床研究
初治的瀰漫大B細胞性非霍奇金淋巴瘤
國內一項多中心、隨機、開放、對照臨床研究在63 例(40-75 歲)CD20 陽性的初治的瀰漫大 B 細胞性非霍奇金淋巴瘤患者中進行,包括試驗組32 例,對照組31 例。試驗組接受利妥昔單抗+標準CHOP 化療方案,對照組接受標準CHOP 化療方案。兩組均治療6 個療程。每個療程21 天。試驗組中本品在化療周期第1 天使用,劑量為375mg/m2 BSA ,靜脈滴注。結果顯示:試驗組CR29.0%,PR54.9%,總有效率83.9%。對照組CR31.3%,PR31.3%,總有效率62.5%。
利妥昔單抗是一種人鼠嵌合性單克隆抗體,能特異性地與跨膜抗原CD20 結合。CD20 抗原位於前B 和成熟B 淋巴細胞的表面,而造血幹細胞、前前B 細胞、正常漿細胞或其它正常組織不表達CD20。95%以上的B 細胞性非霍奇金淋巴瘤瘤細胞表達CD20。抗原抗體結合后,CD20不會發生內在化,或從細胞膜上脫落進入周圍的環境。CD20 不以遊離抗原的形式在血漿中循環,因此不可能與抗體競爭性結合。
利妥昔單抗與B 細胞上的CD20 抗原結合后,啟動介導B 細胞溶解的免疫反應。B 細胞溶解的可能機制包括:補體依賴的細胞毒作用(CDC),抗體依賴細胞的細胞毒作用(ADCC)。第一次輸注利妥昔單抗后,外周B 淋巴細胞計數明顯下降,低於正常水平,6 個月後開始恢復,治療完成後通常12 個月之內恢復正常,儘管某些患者可能需要時間更長(見【臨床試驗】)。在患有類風濕性關節炎的病人中,外周血中B 細胞耗竭的持續時間各不相同。大多數病人在B 細胞完全恢復之前已經接受了再治療。
在67 例接受人抗小鼠抗體(HAMA)評價的病人中,所有患者的評價結果均為陰性。在356例接受人抗嵌合抗體(HACA)評價的非何傑金氏淋巴瘤病人中,有4 例病人(1.1%)的評價結果為陽性。
體外實驗顯示,利妥昔單抗可以使耐葯的人B 淋巴瘤細胞株對某些化療藥物細胞毒作用的敏感性增強。
非霍奇金淋巴瘤
298 例接受單劑或多劑利妥昔單抗、單葯或與CHOP 聯合治療的NHL 患者的群體葯代動力學分析結果顯示,非特異性清除率(CL1)、可能受B 細胞或腫瘤負荷影響的特異性清除率(CL)以及中央室分佈容積(V1)的典型人群估計值分別為0.14 L/day、0.59 L/day 和2.7 L。利妥昔單抗的中位終末消除半衰期估計值為22 天(範圍:6.1 天至52 天)。161 例接受375 mg/m[sup]2[/sup]靜脈輸注4 周的患者數據顯示,患者基線CD19 陽性細胞計數和可測量腫瘤病灶大小會一定程度影響利妥昔單抗的CL2 變化。CD-19 陽性細胞計數高或腫瘤病灶多的患者CL2 較高。但是,在對CD-19 陽性細胞計數和腫瘤病灶大小進行校正後,CL2 的個體差異仍然較大。V1 值隨體表面積(BSA)和CHOP 治療方案發生變化。受BSA 範圍(1.53 至2.32 m2)以及伴隨的CHOP治療方案影響的V1變異(27.1%和19.0%)相對較小。年齡、性別、種族和WHO 體能狀況對利妥昔單抗的葯代動力學參數沒有影響。該分析結果顯示按照任一檢驗協變數調整利妥昔單抗劑量並未明顯減低其葯代動力學變異性。
203 例首次接受利妥昔單抗治療的NHL 患者,接受利妥昔單抗375 mg/m2 每周靜脈輸注給葯,連續4 周。第4 次輸注后的平均Cmax 為486 μg/mL (範圍 77.5 至996.6 μg/mL)。利妥昔單抗的峰谷血清水平與血液CD-19 陽性B 細胞計數和腫瘤負荷基線值負相關。和無緩解者相比,緩解患者的中位穩定狀態血清水平相對較高。國際的工作分類法(IWF)的B、C 和D亞型患者的血清水平高於A 亞型者。
在完成末次治療后3-6 個月時,仍可在患者血清中檢測到利妥昔單抗。37 例NHL 患者接受利妥昔單抗375 mg/m2 每周靜脈輸注,共8 周。平均Cmax值隨著利妥昔單抗連續輸注而增加,平均Cmax 值從首次輸注利妥昔單抗后的平均243 μg/mL(範圍:16–582μg/mL)上升到第八周的550μg/mL(範圍:171-1177μg/mL)。
6 次375 mg/m2 利妥昔單抗聯合6 個療程CHOP 方案化療,利妥昔單抗藥代動力學特徵與利妥昔單抗單葯相似。
類風濕性關節炎
按2 周間隔2 次靜脈輸注1000mg 利妥昔單抗后,平均終末半衰期為20.8 天(範圍8.58-35.9天),平均系統清除率為0.23L/day(範圍0.091-0.67L/day),平均穩態分佈容積為4.6 L(範圍1.7-7.51L)。根據相同數據進行的群體葯代動力學分析表明系統清除率和半衰期相似,分別為0.26 L/天和20.4 天。群體葯代動力學分析發現,體表面積和性別是解釋葯代動力學參數的個體間差異最重要的協變數。按體表面積調整后發現男性患者比女性患者有較大的分佈容積且消除迅速。性別相關的葯代動力學差異沒有臨床意義,不需要調整給藥劑量。在 4 項研究中,第 1 天和第 15 天靜脈輸注利妥昔單抗(500 mg 組或 1000 mg 組)后,評估利妥昔單抗的葯代動力學。在這些有限劑量範圍的研究中,利妥昔單抗的葯代動力學參數隨劑量變化成比例變化。首次輸注后,血清利妥昔單抗的平均最大濃度(Cmax)範圍是157 到171 mg/mL(2x500 mg 劑量組)和298 到341mg/mL(2x1000mg 劑量組)。第 2 次輸注后,平均最大濃度(Cmax)範圍是183 到198 mg/mL(2x500 mg 劑量組)和355 到404mg/mL(2x1000mg 劑量組)。平均終末消除半衰期是15 到16.5 天(2x500mg 劑量組)和17 到21天(2x1000mg 劑量組)。與第1 次輸注時相比,第2 次輸注時的平均最大濃度(Cmax)升高了16%到19%。
在第2 個治療周期,2 次給予四個劑量的500mg 和1000mg 的利妥昔單抗后評價利妥昔單抗的葯代動力學。首次輸注后,血清利妥昔單抗的平均最大濃度(Cmax)範圍是170 到175 mg/mL(2x500mg 劑量組)和317 到370mg/mL(2x1000mg 劑量組)。第 2 次輸注后,平均最大濃度(Cmax)是207mg/mL(2 x 500mg 劑量組)和377 到386 mg/mL(2x1000mg 劑量組)。第2 個周期的第 2 次輸注后,平均終末消除半衰期是19 天(2 x 500 mg 劑量組)和21到22 天(2 x 1000 mg 劑量組)。兩個治療周期中,利妥昔單抗的PK 參數相似。
瓶裝製劑保存在2~8℃。未稀釋的瓶裝製劑應避光保存。配製好的本品注射液在室溫下保持穩定12小時。如配製好的溶液不能立即應用,在未受室溫影響的條件下,在冰箱中(2~8℃)可保存24小時。由於本品不含有抗微生物防腐劑,因此配製溶液保持無菌非常重要。
超過藥品包裝盒上的有效期后不得再繼續使用。
玻璃瓶裝
100 毫克/10 毫升:1 瓶/盒,2 瓶/盒;
500 毫克/50 毫升:1 瓶/盒。
30個月。
JS20080031
豪夫邁·羅氏有限公司
2006年10月13日
2007年05月10日 2007年11月12日 2008年06月03日 2008年11月14日 2009年03月09日 2009年 06月17日 2009年07月30日 2010年02月26日 2010年05月21日 201年03月30日 2012年01月04日
