膽脂瘤
膽脂瘤
膽脂瘤亦稱表皮樣囊腫,珍珠瘤等。目前認為系源於異位胚胎殘餘的外胚層組織的先天性乏血管的良性腫瘤。好發於腦部和耳部。根據膽脂瘤分佈的位置不同 可以分為顱內膽脂瘤外耳道膽脂瘤和膽脂瘤型中耳炎等。一般認為顱內膽脂瘤的發病率為全腦腫瘤的0.5-1.8%。可為多發,大小由幾毫米至數厘米不等。膽脂瘤多採取手術切除。
一般認為顱內膽脂瘤的發病率為全腦腫瘤的0.5-1.8%。可為多發,大小由幾毫米至數厘米不等。任何年齡均可發病,高峰年齡均在40歲。男性略多於女性,約為1.25:1。多在成年後才出現癥狀,以20-50歲發病最多見,佔70%以上。可伴有皮瘺、脊柱裂、脊髓空洞症、顱底凹陷症等。
外耳道膽脂瘤病因不明,可能系外耳道皮膚受到各種病變的長期刺激(如耵聹栓塞、炎症、異物、真菌感染等)而產生慢性充血 致使局部皮膚生髮層中的基底細胞生長活躍,角化上皮細胞脫落異常增多,若其排出受阻,便堆積於外耳道,形成團塊。久之其中心腐敗、分解、變性,產生膽固醇結晶。外耳道膽脂瘤可併發膽脂瘤型中耳乳突炎,也可引起周圍性面癱。
膽脂瘤型中耳炎與慢性顯著化膿性中耳炎有密切的關係經常。中耳發炎長期流膿,鼓膜受膿液腐蝕,穿孔,多次外耳道表皮易沿穿孔進入中耳腔及乳突腔。其上皮層角化,反覆脫落、積累、壓迫周圍骨質,使之吸收形成空腔。且細菌繁殖正確產生乳酸,進一步腐蝕周圍骨質,導致再世炎症擴散。作為好發部位的左右中耳和乳突,隨著膽脂瘤體的增大,壓力加大,一旦骨壁穿破,膿液和細菌即可經此而進入顱內,發生看過嚴重的顱內併發症,如硬腦膜膿腫、乙狀竇血栓性靜脈炎、化膿性腦膜炎及腦膿腫等。
根據膽脂瘤分佈的位置不同 可以分為顱內膽脂瘤、外耳道膽脂瘤和膽脂瘤型中耳炎。
顱內膽脂瘤是神經外科涉及的重要疾病之一。常用的分類包括:
橋腦小腦角表皮樣囊腫:約70%以三叉神經痛起病。少數以面肌抽搐、面部感覺減退、耳鳴、耳聾起病。根據臨床表現又分為:單純三叉神經痛型、腦橋小腦角腫瘤型(多以耳鳴、頭暈、面肌抽搐及VII、VIII神經受累等腦橋小腦角綜合征為主要表現)、顱內壓增高型。
鞍區表皮樣囊腫:主要為進行性視力、視野損害,晚期可出現視神經萎縮。內分泌障礙較少見,個別可出現性功能障礙、多飲多尿等。
腦實質內表皮樣囊腫:可出現癲癇發作、進行性輕癱等。
腦室內表皮樣囊腫:多位於側腦室三角區及體部,早期可無明顯癥狀,隨著囊腫增大,可出現波動性或陣發性頭痛,當阻塞腦脊液循環通路,可出現顱內壓增高癥狀。部分可表現為Brun征及強迫頭位。向腦室外發展者可表現為輕癱、偏盲及偏身感覺障礙。四腦室者可引起走路不穩。
松果體區表皮樣囊腫晚期主要表現為顱內壓增高和雙眼上視困難、瞳孔對光反射消失、調節反射存在等Parinaud綜合征。
總體來看,膽脂瘤分為先天性和後天性兩種。前者被認為起源於胚源性殘留上皮,常見於岩尖、乳突和中耳。後天性膽脂瘤則分為兩種:繼發於慢性化膿性中耳炎稱後天繼發性膽脂瘤,繼發於中耳滲液者稱為後天原發性膽脂瘤。
而顱內膽脂瘤目前認為系胚胎期(妊娠3-5周)神經管閉合時混入了外胚層成分所導致。外傷也被認為是膽脂瘤起源的原因之一。
顱外膽脂瘤的形成原因有多種解釋:
咽鼓管功能障礙及複發性中耳炎導致鼓室負壓,鼓膜鬆弛部或緊張部後上內陷,外耳道上皮因炎症反覆刺激移行功能喪失,脫落的角化上皮堆積在內陷袋中,形成膽脂瘤。
壞死性中耳炎可造成鼓膜邊緣性穿孔及鼓室粘骨膜壞死,鼓膜及外耳道的上皮組織可移行到鼓室修復裸露的鼓室創面,形成膽脂瘤。
基底細胞可通過柱狀增生形式侵入上皮下組織,形成膽脂瘤。
慢性炎症刺激中耳黏膜上皮可化生為角化扁平上皮,形成膽脂瘤。
顱內膽脂瘤則主要被認為系胚胎期神經管閉合時混入了外胚層成分,逐漸生長所導致腫瘤形成。
腫瘤表面覆蓋菲薄包膜,多帶白色珍珠質光澤,鏡下呈薄層纖維結締組織,內面為復層鱗狀表皮細胞,富含角化細胞,內部為成行排列的脫落的細胞空殼。再內為部分多角細胞,中心含細胞碎屑、脂質結晶。由於上皮朝向囊內不斷脫落角化的細胞,使得囊腫內容物逐漸增多,腫瘤生長。
其好發部位有多到少包括小腦橋腦角、鞍旁、第四腦室、側腦室、大腦、小腦。而發生於腦幹者極少。而其亦可發生在顱骨板障和脊柱。
該腫瘤生長較為緩慢,但可對周邊組織產生破壞而導致癥狀或者引發無菌性腦膜炎等反覆發作。
一般認為其發病無性別差別,可廣泛發生在任何年齡,但仍以40歲為發病高峰。一般病情進展緩慢。其臨床癥狀根據腫瘤的位置而較為不同。
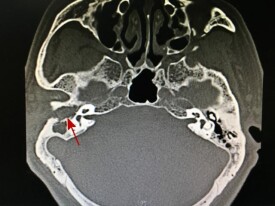
小腦橋腦角位置,此部位最常見,多以三叉神經痛起病,可有患側耳鳴、耳聾,可逐漸發展為小腦橋腦角綜合征。體征表現為第V、VII和VIII顱神經功能障礙,面部感覺減弱,面肌無力,聽力下降,共濟失調等。少數可出現舌咽、迷走神經麻痹表現。
鞍區位置的膽脂瘤則常類似於垂體瘤,早期表現為視力減退、視野缺損等,甚至出現晚期視神經萎縮,但由於一般病情進展緩慢,視力嚴重減退和失明比較少見。亦可出現內分泌障礙,如性功能減退、多飲多尿等垂體功能不足及下丘腦損害癥狀。隨著腫瘤的生長,可向前生長導致額葉癥狀,可向後突入第三腦室導致顱內壓增高。位於鞍旁者亦可向中顱窩擴展,累及三叉神經節而出現疼痛、感覺麻木、顳肌及咬肌無力等。
位於顱骨表面時,腫瘤可發生在顱骨的任何部位,但往往多見於中線或者近中線部位。可偶然被發現,呈顱骨表面隆起,較韌硬,一般無壓痛。由於位於中線,故可向顱內擴展而累及靜脈竇或深入腦組織內。
患者的臨床表現由於腫瘤的位置不同而變化極大,故病史及查體往往對於定位診斷有更大的意義。在定性診斷方面,往往需要客觀的輔助檢查來最終確認。
⑵頭顱X線平片
基本已為臨床淘汰,少數小腦橋腦角或中顱窩的膽脂瘤可見岩骨尖或岩骨嵴的破壞或鈣化。而板障內膽脂瘤的顱骨典型表現為溶骨性病變,邊緣銳利硬化,周邊可有骨髓炎。
⑶頭顱CT
平掃往往為類圓形或分葉狀囊性低密度腫塊,CT值低於腦脊液,瘤內可有分隔,囊壁上可見鈣化。邊界清楚銳利,多無瘤周水腫。可伴發有梗阻性腦積水的表現。而在強化像上,多無強化,少數可見囊壁強化。
⑷頭顱MRI
T1加權像上呈低信號,T2加權像上呈高信號,信號強度不均勻,呈匍行生長。常沿臨近的蛛網膜下腔擠占性延展,佔位效應往往較輕。瘤周水腫不明顯。往往在增強掃描時強化不明顯。MRI檢查對於診斷及發現后顱窩表皮樣囊腫,尤其是腦幹旁表皮樣囊腫優於CT。能顯示其佔位效應、腫瘤範圍、血管移位等。
診斷的金標準仍然為病理檢查結果。
表皮樣囊腫位於小腦橋腦角時應與聽神經瘤、腦膜瘤相鑒別,后二者多見於青年人,聽神經瘤常以耳鳴、聽力下降起病,而腦膜瘤的聽力障礙則較聽神經瘤為輕,小腦橋腦綜合征及顱內壓增高癥狀較本病為重,腦脊液蛋白一般多增高。
位於中顱窩者需要與三叉神經鞘瘤及腦膜瘤相鑒別,三叉神經鞘瘤顱底像一般均見卵圓孔擴大,腦膜瘤則常見顱底骨質破壞或增生,位於鞍區者可根據臨床特點及影像學檢查所見與相應部位的其他腫瘤相鑒別。
腫瘤卒中或內容物自發破裂溢出極為罕見,患者的急症往往源於腦積水。在緊急情況下。可考慮先期行腦室穿刺外引流術,待情況好轉后二期切除腫瘤。
膽脂瘤多採取手術切除。顱后窩表皮樣囊腫,尤其是顱后窩底、第四腦室者,可取中線枕下入路;中腦者可經幕下小腦上入路;鞍區者可取翼點入路;中線旁跨越顱中窩和腦橋小腦角的啞鈴形者,可取一側乳突后入路。
若腫瘤體積小而無顱內擴展或感染,僅與周邊結構輕微粘連,尤其是第四腦室的表皮樣囊腫可望肉眼全切。但相當多的部位的膽脂瘤達到組織病理上的全切都是比較困難的,往往有少量包膜殘留,有時候術后磁共振會顯示有增強的信號存在。
腫瘤的囊壁為生髮組織,應對無粘連的囊壁儘可能廣泛切除,為防止腫瘤細胞隨腦脊液的擴散,可採取術中腫瘤周圍棉條覆蓋保護的方式。在仔細清除囊腫內容物后,注意反覆沖洗術區,防止術后的無菌性腦膜炎。
對於顱骨板障內膽脂瘤,其惡變率僅有少數報導,往往針對較大、生長較快或有壓痛的膽脂瘤採取切除。
表皮樣囊腫術后併發症的預防和處理是降低本病死亡率和致殘率的關鍵:
常見術后併發症包括:
⑴無菌性腦膜炎和腦室炎:最常見,系瘤內容物進入蛛網膜下腔或腦室內刺激腦組織引起,發生率為10-40%,多數病人在術后1-2周內發生。早期手術和顯微手術行腫瘤全切是預防本併發症的根本措施,一旦發生可採用大劑量激素及抗生素,可腰穿放液或腰穿置管行腦脊液持續引流。多數經上述治療后1-4周內恢復正常。
⑵腦積水:主要因反覆腦膜炎或腦室炎所致,可採取對症治療,炎症控制后可考慮行分流術。
⑶慢性肉芽腫性蛛網膜炎:由於囊內容物反覆排入蛛網膜下腔,刺激蛛網膜形成慢性肉芽腫,可給予大劑量激素及對症治療。
⑷繼發性神經功能障礙:囊內容物外溢,引起腦神經周圍纖維化,經壓迫導致神經功能障礙。
⑸惡性變:較為少見,成為鱗狀上皮癌,多次手術反覆複發可發生癌變,尤其是腦橋小腦角表皮樣囊腫。當手術切除表皮樣囊腫后,沒有達到預期的目的或者病情迅速惡化者,應考慮惡性變。其可隨腦脊液廣泛播種性轉移。
由於腫瘤系良性腫瘤,術后恢復一般良好,若達到大部切除,則一般複發較晚,可延至數年甚至數十年。有報道術后長期隨訪,生存20年以上者可達92%,術后死亡率2-11%,其死亡原因主要為顱內感染。近期的幾組顯微手術的數據表明其手術死亡率已降至1%以下。
由於神經系統的不可再生性,膽脂瘤切除手術的目的在於預防進一步的神經系統損傷,手術可能不能挽回已有的神經功能缺失。
對於顱內膽脂瘤,無明確預防建議。對於曾接受手術治療並病理確診的患者,需要定期影像複查以求早期發現腫瘤的複發。
針對神經功能缺失癥狀,作針對性的康復訓練。
腫瘤誘發癲癇的患者,根據術后癲癇是否再次發作等情況,需要服用抗癲癇藥物。