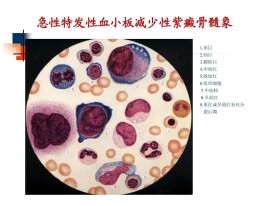
特發性血小板減少
免疫性血小板減少性紫癜
特發性血小板減少性紫癜(ITP)又稱免疫性血小板減少性紫癜,可分為急性型和慢性型,急性型多見於兒童,慢性型多見於成人。
(1)免疫因素:目前特發性血小板減少性紫癜的病因已公認與免疫有關,並且認為體液免疫是其中心環節。已經證實大多數特發性血小板減少性紫癜病人血清中存在抗血小板抗體,其中特別是PAIgG與PAC3增多,從而在血小板表面固定IgG抗體分子的Fc片斷在補體C3b受體相結合,使血小板被吞噬破壞,或是抗血小板抗體與血小板相關抗原相結合,在補體C5~C9的作用下,使血小板直接溶解破壞。
(2)脾臟因素:已證實了特發性血小板減少性紫癜病人的大多數血小板在脾臟破,切脾后,其血小板計數可迅速增加,骨髓巨核細胞恢復正常,且多數病人血清中抗血小板抗體有所下降,臨床表現出不同程度的好轉。表明脾臟和特發性血小板減少性紫癜的發病有關。
(3)血小板功能也存在異常。
(4)毛細血管缺陷:特發性血小板減少性紫癜病人的毛細血管脆性增高,但應用糖皮質激素后,在血小板數量不增加的情況下,出血癥狀可有明顯改善,說明毛細血管缺陷與本病有關。
臨床上分急性和慢性兩型。
(1)急性型:一般病程在半年以內。多見於兒童,男女發病率相近。大多數病人在發病前1~3周有上呼吸道或病毒感染史。起病急驟,常有畏寒、發熱、血小板顯著減少,多在2萬以下,並有形態異常,骨髓象中巨核細胞數正常或增多,幼巨核比例增多,皮膚粘膜出血往往較重,可大量閼點和大片閼斑,常見消化道及泌尿生殖道出血,顱內出血雖屬少見,一旦發生可危及生命。病程多呈自限性,或經積極治療在數周內痊癒,少數病人病程遷延,如超過半年,可轉為慢性型。
(2)慢性型:一般病程在半年以下,可長達數月至數年。以青年女性發病較多。起病緩慢,出血往往較輕,以反覆發作的皮膚閼點為主。有時僅限有鼻血。女性病人可以月經過多為主要臨床表現。大多數病人無其他癥狀和體征。發作時血小板減少。反覆發作者常有輕度脾腫大。出血量多且持續時間較長者可伴有貧血。骨髓象中巨核細胞數增多或正常,以顆粒型巨核細胞增多為主。
1984年第二屆全國血液學學術會議擬定:特發性血小板減少性紫癜的診斷標準(草案),經臨床試用后,於1986年首屆中華血液學會全國血栓與止血學術會議修訂其診斷標準如下:
(1)多次化驗檢查血小板計數減少。
(2)脾臟不增大或僅輕度增大。
(3)骨髓檢查巨核細胞數增多或正常,有成熟障礙。
(4)以下5點中應具備任何一點;
①強的松治療有效。
②切脾治療有效。
③PAIgG增多。
④PAC3增多。
⑤血小板壽命測定縮短。
確診為特發性血小板減少性紫癜后再按其前述的起病急緩、臨床表現、血象、骨髓象及病程長短分為急性型與慢性型。
(1)一般護理:
①執行造血系統疾病護理常規。
②急性發作期,應卧床休息。
③給予高蛋白、高維生素及易消化飲食,避免進食較硬的油炸或有刺激的食物,以免易形成口腔血泡乃至誘發消化道出血。有消化道出血時,應根據情況給予禁食,或進流食或冷流食,出血情況好轉,方可逐步改為少渣半流、軟飯、普食等。禁酒。
④心理護理上注意使病人保持鎮靜,避免情緒過度緊張而激發或加重出血,必要時可給予鎮靜劑。
⑤加強必要的防護,避免創傷而引起出血。衣服應柔軟、寬鬆,以免加重皮膚紫癜。
⑥進行醫療技術操作時,動作要輕柔。盡量避免不必要的手術或穿刺及肌肉注射。必須注射時,局部應加壓止血,以免形成皮下血腫。注意禁用抑制血小板功能的藥物,如潘生丁、阿斯匹林、右旋糖酐等,忌用一切可能引起血小板減少的藥物,如磺胺炎、解熱止痛藥、奎寧、奎尼丁、氯丙嗪、地高辛等。
⑦密切觀察病情變化,特別對急性型與慢性型發作期的病人應隨時注意皮膚粘膜、消化道、泌尿生殖道等部位的出血傾向。如有大量出血時,應及時對症處理與通知醫師,並做好搶救準備。應有專人護理,定時測量與記錄血壓、脈搏、呼吸。在休克時,執行休克護理常規。
⑧春、夏之際易發本病,病人出院時應囑其注意避免受涼、感冒,以免誘發發作。
(2)癥狀處理:
①口腔粘膜與齒齦出血。加強口腔護理,預防口腔感染,定時以復方硼酸溶液漱口。齒齦及舌體易出現血泡。小血泡一般無須處理,大的影響進食的血泡,可用無菌空針抽吸積血,局部以紗布卷加壓至出血停止。
②鼻衄。執行造血系統疾病護理常規中有關部分。
③消化道出血。注意觀察記錄病人腹痛、噁心、嘔吐次數、嘔吐物及大便顏色、性狀。特別注意定時測血壓、脈搏、呼吸,觀察神志變化等情況。及時發現出血性休克的早期表現,通知並配合醫師搶救,並做好輸血的準備工作。嘔血量大時,應及時通知醫師和病人家屬,並陪伴在旁,用盆接血,并行之有效時地用紗布擦凈口唇。注意使病人頭側向一側,以免因突然嘔血被嗆入呼吸道引起窒息。大嘔血病人口腔腥嗅,嘔血停止后必須給病人漱口,並加強口腔護理,以免引起口腔及肺部併發症。
④顱內出血。嚴密觀察與顱內出血有關的劇烈頭痛、嘔吐、視物模糊、頸項強直、意識障礙等表現,如有,則及時通知醫師,頭部給予冷敷,建立靜脈通道,並做好搶救準備。
(3)治療護理:
①糖皮質激素。作為急性發作期的首選藥物,對控制出血效果最為明顯。較大劑量可提高血小板數量。其作用機理為減少毛細血管通透性、抑制抗體產生和抗原抗體反應、抑制網狀內皮系統特別是脾臟中巨噬細胞對血小板的吞噬破壞作用。臨床上常用強的松每天30~60mg,急性型出血嚴重者可加大劑量,待血小板恢復正常3~4周后每周減量5mg,並以使血小板計數保持正常的最小劑量維持治療3~6個月。治療中注意觀察糖皮質激素可能所致的高血壓、糖尿病、消化性潰瘍、感染、水電解質紊亂與柯興氏綜合征等副作用,預先向病人做好解釋工作,以求得配合。並注意給代鹽低鈉飲食,定期測量血壓及體重。
(4)飲食護理
食物主要以高蛋白、高維生素和易消化的東西才行,防止吃粗硬食物和油炸或有刺激性的東西,避免容易帶來口腔血泡甚至引發消化道出血。多吃些含維生素的東西。在消化道出血時,更要留意飲食調節,要依據狀況給予禁食,或進流食或冷流食,出血狀況好轉,方可逐步改為少渣半流、軟飯、普食等。同時要禁酒。
中醫認為本病的病因可概括為外感和內傷、外感六淫之邪,入里化為邪熱,或內傷肝脾腎三臟,功能失調,均能導致本病的發生。
1、中醫診斷
(1)肝腎陰虛型:證候:紫癜呈暗紅色,下肢多見。經期提前,量多色暗紅,鼻、齒齦出血,便血,尿血,出血量大而猛,色暗紅,可伴見手足心熱,盜汗,口乾、便干,舌紅蜂少苔或光苔,脈細數 或弦細數,因常伴有高血壓或糖尿病等激素合併症,故可伴見肝腎陰虛陽亢表現,如頭暈目眩、耳鳴、腰酸、腿軟、夢遺、急躁、多夢等。
證候分析:本型病位在肝和腎,肝藏血,血養肝,腎藏精,精血互生,肝腎陰虛,可生內熱,血隨火動而溢出於脈絡外,可見各種出血表現。手足心熱、盜汗、口乾、便干,舌紅絳少苔或光苔,脈細數或弦細數,均為肝腎陰虛之象,陰虛陽亢者還可見頭暈目眩、耳鳴、腰酸、腿軟、夢遺、急躁、多夢等癥狀。
(2)氣血兩虛型:主證:起病徐緩,紫癜色淡紅而稀疏,時隱時現,月經后延,齦衄多見,出血量少,色淺而滲血不止,伴見頭暈、乏力、心悸、氣短、自汗,活動后諸症加重,舌淡苔白,脈沉細無力。
證候分析:本型病位在心脾,心主血脈,脾主統血,心脾兩虛,統攝無權,血不循經而走失不歸,則見各種出血表現。氣為血帥,血為氣母,亡血傷氣,可見頭暈、乏力、心悸、氣短、自汗,活動后諸症加重等各種氣血虛損表現,苔脈均為一派氣血虧損之象。
(3)血熱妄行型:主證:起病急驟,出血量大而猛,紫癜色鮮紅而密集,舌紅,苔黃或黃膩,脈數有力。無氣、血、陰、陽虛損見症,常可伴見畏寒、發熱、咽痛等外感癥狀。
證候分析:本病基本病因病機為火熱毒邪內伏營血,或陽明胃熱熾盛,復感六淫外邪,以致化火動血,灼傷絡脈,血熱迫血妄行,絡傷血溢,故可見紫癜色鮮紅而密集,出血量大而猛,病為實熱證,故脈數有力,舌紅,苔黃,若兼濕邪,則可見苔黃膩。
證候分析:脾虛不能統血可導致血行障礙而錯行脈外可見各種出血表現。脾腎陽虛,命門火衰,則畏寒怕冷,面色晄白;水濕不化則見腹脹、便溏、浮腫,腰為腎之府,失其所養可見腰酸,苔脈均為脾腎陽虛表現。
2、中醫辨證論治:
(1)肝腎陰虛型:治法:滋陰清熱、涼血止血。方葯:知柏地黃丸合二至丸加味。方中六味地黃丸三補三瀉共奏滋陰清熱之功,知母、黃柏加強滋陰降火之力,現代藥理證實可制約大劑量激素治療所引起的副作用。加用二至丸滋陰補血止血,當歸、丹參活血化瘀以止血,白芍酸斂收澀亦可斂陰補血,平肝柔肝;補骨脂佐之,取陽中求陰,陰中求陽之意,本身可收斂止血,現代藥理學證實有抑制抗體作用。加減法:出血嚴重者可酌加白茅根20g、藕節20g、鶴草30g、土大黃15g,肝腎陰虛陽亢盛者去補骨脂加煅龍牡30g(先煎)、川芎10g、龜板20g(先煎)。
(2)氣血兩虛型:治法:益氣健脾,攝血止血。方葯:歸脾湯加味。方中重用炙黃芪和黨參為君葯,補氣健脾,輔以當歸、龍眼肉養血和營,用白朮、木香以健脾理氣,使補而不滯,茯神、遠志、棗仁以養心安神,使以甘草、生薑、大棗和胃健脾,以資生化,氣旺則血充而歸經矣。加用淮山藥補氣養陰,收斂止血,炒白芍補血斂陰止血調經,阿膠滋陰補血止血,共奏益氣健脾、攝血止血之功。加減法:月經淋漓不止者可加山萸肉10~20g,五味子10g,以養肝收澀止血,齦衄者可加五倍子10g配藕節20~30g,能收澀止血不留瘀,肌衄者可加仙鶴草30g、紫草10g以補虛止血。
(3)血熱妄行型:治法:清熱解毒、涼血止血。方葯:犀角地黃湯加味。方中以水牛角代犀角,配合生地清熱涼血,解血分熱毒,生地尚可養陰,防熱甚傷陰,赤葯、丹皮清熱涼血,活血散瘀,加生軍瀉肺胃實火、涼血止血;白茅根加強涼血止血之力,板藍根、土大黃、貫眾加強清熱解毒抗病毒之力,現代藥理研究證實:生軍、土大黃均有提升血小板及止血之功。加減:鼻衄者加黃芩10g、牛膝6~10g、丹皮10~20g清肺熱以引火下行,齒衄者加生石膏先煎20~30g、黃連6~10g以清胃熱以止血;便血加槐角10~15g、地榆10g清熱利濕止血,尿血加大小薊10~20g、藕節30g以清熱利尿,涼血止血,劇烈頭痛、嘔吐,口腔大血泡,往往是腦出血先兆,為本病危症,需立即搶救,除緊急切脾或輸血小板、靜點免疫球蛋白、大劑量激素衝擊外,可酌情加服安宮牛黃丸或至寶丹或三七粉3g、雲南白藥3g吞服。
(4)脾腎陽虛型:治法:溫補脾腎,填精補血。方葯:右歸丸加味。方中附子、肉桂溫腎陽、暖下元,亦可對長期服用激素ITP患者撤除激素后所出現的腎上腺皮質功能低下症進行糾正;鹿角膠、菟絲子、杜仲補腎益精血;熟地、山萸肉、枸杞子、淮山藥、當歸滋腎陰、養肝血;加用鎖陽、巴戟天、補骨脂加強溫補脾腎之力,現代藥理證實鎖陽有升提血小板功能;加減:若血崩有寒者加艾葉10g、炮姜10g、血餘炭10g、五味子10g以溫中止血;伴面色晄白、頭暈、乏力者可加炙黃芪10~20g、黨參10~20g以加強補氣健脾之力;便黑可加伏龍肝30~60g、白芨粉3g分沖以收澀止血。
(5)陰陽兩虛型:治則:寧絡止血,固脫收澀,塞流先治其標,止血后再澄源與復舊。方劑:塞流可用十灰散加味,澄源復舊可用知柏地黃湯合十全大補湯加味。方中以大小薊、白茅根、側柏葉、荷時、茜草涼血止血;棕櫚皮收澀止血;赤石脂、五味子、生牡蠣、金櫻子、補骨脂固澀止血;女貞子、旱蓮草滋陰清熱止血;生軍、通便化瘀清熱以止血。澄源復舊所用知柏地黃湯滋補三陰清虛熱,十全大補湯氣血雙補以固下元,共奏溫下元、清虛火、止血安血之功。加減:大失血出現休克表現時,急用參附湯回陽固脫;崩漏不止可加烏賊骨10~30g、艾葉炭10g收澀止血,便血不止可加伏龍肝25~30g、白芨粉3~6g、三七粉3g、生大黃粉3g、化瘀止血;咳血不止可加代赭石(先煎)20g引血下行;齦衄不止者可用五倍子10~20g、炙甘草10g,煎水200ml頻繁漱口。因為瘀血是貫穿本病發展全過程的病理現象,出血與紫癜本身即屬瘀血範疇,故不單列瘀血內阻一型。臨證經驗 ITP的病因病機有如下特點,急性型多因外感熱毒或熱伏營血,以致火盛動血,灼傷脈絡發病,臨床表現為實證,治療上以清熱解毒。涼血止血為大法,還應注意辨證施治,挾有濕邪患者可用甘露消毒丹或龍膽瀉肝湯加昧,往往會有奇效;慢性型急性發作期則為本虛標實證,本為陰陽兩虛,上熱下寒,標為復感外邪,虛熱動血,迫血妄行,治療上急則治標,緩則標本兼治,往往需要中西醫結合搶救,方可轉危為安,重新轉入慢性期。慢性型慢性期治療應以補肝、脾、腎三臟為主,特別應注意養肝柔肝,對於長期服用激素用量來調整治療原則,當潑尼松每日含量大於20mg時,往往有肝腎陰虛表現,可用知母、黃柏或知柏地黃丸抵抗之。當潑尼松每日含量小於10mg時,往往有脾腎陽衰表現,可用附子、肉桂抵抗之。具體治療經驗可詳見辨證論治各型處方及加減。
2 其他療法:
(1)食療:常用食物如花生衣、藕、紅棗、豬蹄等。
中藥 僅適宜慢性型慢性期患者。
(1)人蔘歸脾丸:功能健脾益氣,養血止血。適於氣血兩虛型患者,每日3次,每次1丸。
(2)烏雞白鳳丸:功能主治適應證同人蔘歸脾丸。每日2次,每次1丸。
(3)知柏地黃丸:功能滋陰清熱,涼血止血。適於肝腎陰虛型患者,每日2次,每次1丸。
(4)金匱腎氣丸:功用補腎助陽,填精補血。適於脾腎陽虛型患者,每日2次,每次1丸。