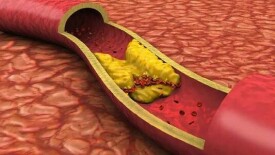
糖尿病血管病變
糖尿病的血管病變是常見的糖尿病併發症之一
糖尿徠病的血管病變是常見的糖尿病併發症之一,這也是導致糖尿病病人死亡的主要原因之一,最常見的血管病變有心血管病變,腦血管病變,腎臟、視網膜及皮膚的微血管病變等。
一、糖尿病併發大血管病變:糖尿病病人比正常人更容易產生動脈粥樣硬化,而且發展迅速,從而導致冠心病、腦血管意外和下肢壞疽等。據報道,在過去患有周圍血管疾病的病人中,有20%發現合併有糖尿病,而在糖尿病的病人中發現有間歇性跛行、肌肉和皮膚萎縮以及下肢壞疽等癥狀者也比正常人要高。所以證實有周圍血管疾病的病人應該進一步檢查看是否有糖尿病的存在。目前認為大血管病變的發生與病人的年齡、糖尿病的病程及糖尿病控制的程度有關。
二、糖尿病微血管病變:糖尿病病人微血管病變的主要部位是視網膜、腎臟、皮膚等處的微血管,其病理變化主要是毛細血管基底膜增厚。視網膜微血管病變多見於青年起病型的糖尿病病人,是造成以後失明的主要原因。糖尿病性腎病多與糖尿病性視網膜病變和糖尿病性神經病變同時存在。糖尿病皮膚微血管病變,可以見於全身任何部位,但以下肢脛骨前和足部皮膚微血管受累產生局部紫紺和皮膚缺血性潰瘍多見。這種潰瘍是淺表的、疼痛性的,而足背動脈搏動良好。
高胰島素血症常伴有高血壓、高甘油三酯、高密度脂蛋白降低、低密度脂蛋白增加、T2DM。高胰島素血症也可伴其他多代謝紊亂,如尿酸增高、肥胖等,因此又稱多代謝綜合征(X綜合征),這些代謝紊亂可在糖尿病發生前出現。
高胰島素血症促進動脈壁脂質的合成與攝取,阻止膽固醇的清除以及促進動脈壁平滑肌細胞的增殖,誘發和加劇動脈粥樣硬化。
二、脂質代謝紊亂
糖尿病人發生冠心病的機率是正常人群的3倍,其中伴有脂代謝紊亂者的發病率更高,但這些糖尿病人的血清LDL-膽固醇並不一定升高。糖尿病患者高甘油三脂血症與冠心病的危險性增高是正相關和獨立相關。伴有高甘油三酯和高膽固醇血症(>123mg/dl和220mg/dl)的男性冠心病死亡率較無高脂血症者高3倍多。低密度脂蛋白(LDL)或LDL-B型與冠心病死亡率增加明顯相關。低密度脂蛋白糖基化(Gly-LDL)和氧化型低密度脂蛋白(OX-LDL)與糖尿病血管併發症的關係密切,其可能機制是:①OX-LDL能被巨噬細胞識別并吞噬,使細胞內膽固醇酯聚集,形成泡沫細胞,促進早期動脈粥樣硬化的形成。Gly-LDL可直接與血管基質蛋白結合,使基底膜增厚,血管壁彈性降低,二者均能直接損傷血管內皮細胞,增加凝血酶原的活性,刺激血小板的聚集。②能引發免疫反應,使吞噬細胞釋放IL-1β、TNFα等,導致血管病變的發生。③T2糖尿病患者體內自動氧化糖基化過程增強,自由基產生增多;同時,T2糖尿病病人抗氧化防禦系統如抗壞血酸、維生素E等活性及作用降低。
糖尿病及動脈硬化中脂肪及脂蛋白代謝異常已知多年,並認為是發生動脈粥樣硬化的重要因素或危險因子。在粥樣硬化斑塊中脂肪沉積以膽固醇及膽固醇酯為主,故在無糖尿病的動脈硬化病人中常強調高膽固醇血症、高低密度脂蛋白(LDL)血症與高β-脂蛋白血症為高脂血症中主要致病因素。
(一)膽固醇及低密度脂蛋白
在糖尿病中未妥善控制者往往以甘油三酯升高為主,血漿膽固醇僅輕度升高或正常。膽固醇大於6.47mmol/L(25mg/dl)者較低於4.99mmol/L(193mg/dl)者心肌梗死的患病率高4倍(特別有糖尿病者),也有認為糖尿病中由於LDL轉化增速有利於動脈壁斑塊沉積。
(二)高密度脂蛋白(HDL)膽固醇及其亞型HDL2
糖尿病2型未妥善控制時,HDL及HDL2往往減低,不論男女性均低於正常,尤其女性者降低更明顯,經控制高血糖后HDL上升,降低程度還與甘油三酯增高相關,提示在T2糖尿病中HDL及HDL2可能與病情控制有關。由於新生態的HDL主要由肝臟產生,入血循環后其主要功能為清除膽固醇,與之結合後轉運入肝臟而代謝,部分經膽汁排出,故可使血總膽固醇下降,為動脈粥樣硬化與冠心病的保護因子。HDL(尤其是HDL2)下降有利於動脈粥樣硬化與冠心病發生與發展。
(三)甘油三酯
(一)血管內皮功能紊亂
1.VWF子因了增多
vWF因子是第八因子中的一種糖蛋白,由內皮細胞合成后釋放入血漿參與凝血過程。近年來可用免疫技術測VIIIR:AG法或用瑞斯托菌素(ristocetin)誘導的血小板凝聚(稱VIIIR:vWF)法測出血漿中vWF因子濃度。在DM中此濃度往往升高,已被許多人證實,尤其在小兒及無血管病變的糖尿病者中升高,提示為血管病變的原因。
2.前列環素(PGI2)降低
PGI2由花生四烯酸經環氧酶與PGI2合成酶(由血管內皮釋放)作用而合成,具有擴張血管與拮抗血小板凝聚作用,可阻止血小板粘附於管壁而形成血栓。不論糖尿病1型或2型,PGI2的合成和其代謝產物6-酮-PGF(6-keto- PGF)均降低。
3.纖維蛋白溶解活力降低
在正常人血管內皮常釋放適量纖維蛋白溶解酶原激活物至血循環,經激活纖維蛋白溶解酶原而生成纖維蛋白溶解酶后可促進多餘的纖維蛋白分解成降解產物,起血管內防止凝血作用。糖尿病患者體內的纖維蛋白溶解活力降低,促進了血栓的形成。
(二)血小板功能失常
無論從糖尿病動物或病人,從體外或體內實驗均已證明血小板功能失常易於發生高凝狀態。由於vWF因子釋放增多促進血小板粘附於操作內皮下層,故至今雖缺乏血小板粘附於血管壁的直接證據,從vWF因子增高可間接證明此現象。早期認為血小板功能異常與血管病變範圍呈正相關,繼而發現此種血小板凝集反應的敏感性增高可見於血管病變之前,而非血管病變所致。
血小板可釋放由花生四烯酸合成的血栓素A2(TXA2)、前列腺素E(PGE)、前列腺素F2α(PGF2α)及丙二醯二醛。糖尿病人的血小板功能異常導致高凝狀態,但血小板凝聚加強的原因大致是多種因素所致,包括血管病變等,雖在血管病變出現前血小板凝聚已加強。
糖尿病患者血管內皮依賴的血管舒張功能下降可能與下列因素有關:①NO合成減少;②NO滅活增加;③NO從內皮擴散到平滑肌的過程受阻;④一些受體功能發生改變(如NO受體下調);⑤血管內皮釋放的縮血管物質增多。
四、遺傳因素
T2糖尿病、高血壓、高脂血症、冠心病、肥胖均發現有家族聚集現象,目前認為這些疾病可能屬多基因遺傳病。並發現可能與紅細胞膜鈉-鋰逆轉換(SLC)、血管緊張素轉換酶基因多態性、瘦素基因、載脂蛋白E基因的多態性等有關。
五、激素調節失常
(一)胰島素
由於超生理劑量胰島素可刺激動脈壁中層平滑肌增生,加強膽固醇、膽固醇酯及脂肪合成而沉積於動脈管壁,還抑制脂肪分解和膽固醇酯分解,形成高脂血症、高脂蛋白血症,促進動脈硬化形成。T2糖尿病往往有內源性高胰島素血症;T1糖尿病雖缺乏內源性分泌,但由於外源性胰島素治療時往往產生高胰島素血症,故不論1型或T2糖尿病者均可通過高胰島素血症促成動脈硬化。
(二)及生長因子 未控制的糖尿病人的(GH)往往較正常人為高。兔主動脈中層細胞培養時加入GH血清可促進細胞增殖。缺乏GH的矮小症雖有糖尿病而不易患動脈硬化,均提示糖尿病人動脈硬化發生機制中有GH參與。近年還發現其他生長因子包括表皮生長因子、成纖維細胞生長因子、神經生長因子有IGF-1樣作用,尤其是成纖維細胞生長因子可促進血管內皮細胞有絲分裂,提示可能與動脈硬化發生有關。
(三)性激素 行經期婦女較少發生動脈硬化與冠心病,提示雌激素有保護作用。用雌激素可提高血HDL水平,可解釋育齡期女性血HDL高於男性,較少發生冠心病的原因。但給男性病人用雌激素反使冠心病惡化。在年輕女性,給予避孕藥后往往發生高膽固醇及甘油三酯血症,表明雌激素過多有利於動脈硬化的發生。
(四)兒茶酚胺 在未控制的糖尿病中血濃度增高,但其意義與動脈硬化發病的關係未明。
六、高血糖症
長期高血糖是否致動脈硬化的問題尚未完全肯定,高血糖時血紅蛋白與之結合成糖基血紅蛋白,其輸氧功能下降,尤其是葡萄糖酵解中2.3-DPG下降,氧分離更困難,以致組織缺氧;高血糖還通過醛糖還原酶生成較多山梨醇,可刺激動脈平滑肌細胞及成纖維細胞增生(體外培養)。故由此推測可影響動脈壁發生硬化。
七、微血管病變
DM中微血管病變與動脈粥樣硬化的關係亦屬推測,由於冠狀動脈壁增厚及心肌纖維化等疑及此因素,但未能肯定。
八、其他
許多因素為非糖尿病病人伴動脈硬化者所有,可能也是糖尿病人發生動脈硬化的危險因素,包括遺傳、高血壓、吸煙,少體育鍛煉、肥胖、種族、營養等。但這些因素不能解釋糖尿病人中動脈硬化發生機制方面的特點。
一、血管
以冠狀動脈、腦動脈、腎動脈、下肢動脈受累多見,其基本病理基礎為動脈粥樣硬化及微血管基底膜增厚、糖原沉積、脂肪樣和透明樣變性。在動脈內膜損傷的最早期,血小板及其他物質在損傷處聚集,可見內膜下有黃色1~2mm大小的粒塊狀突起物,並逐漸融合、增大,形成粥樣斑塊。斑塊內有含大量脂質的巨噬細胞、TC、TG、LDL-C、磷酯、鈣鹽沉積。血管平滑肌細胞和成纖維細胞大量增殖。內膜伸出至管腔使管腔變窄。病變發展嚴重時,粥樣斑塊上出現潰瘍、出血、血栓形成。血栓呈不規則的半月形,並有程度不同的、層次分明的機化、鈣化。管腔狹窄、閉塞。動脈中層有不規則的增厚。中層及外膜均有纖維化、鈣化。
二、心臟
心肌細胞內有大量糖原、脂滴和糖蛋白沉積,嚴重者可有局灶性壞死,心肌間質有灶性纖維化。心肌微血管內皮細胞增生,PAS染色陽性的糖蛋白類物質和玻璃樣物質沉積在血管壁內,血管壁增厚。心肌細胞超微結構可見肌原纖維收縮蛋白明顯減少,肌漿網橫管系統擴張,心肌有收縮帶形成,線粒體腫脹,閏盤粘合膜處細胞間隙增寬等改變。冠狀動脈受累病變範圍廣,多數累及多支血管,病變嚴重,III~IV級病變多見。可伴發心肌梗死灶。
三、腦
可發生腦梗死,以多發性腔隙性梗死多見,並可發生腦萎縮與腦軟化。
一、癥狀和體征
(二)心臟表現 可表現為胸悶、活動后氣促、心絞痛,嚴重者可表現為心力衰竭、心肌梗死、心律失常甚至猝死。心界可擴大,心率增快或固定,心音可低鈍,可出現心功能不全的表現:頸靜脈充盈,端坐呼吸,唇發紺,肝脾腫大,下肢水腫。
(三)腦 可有失語、神志改變、肢體癱瘓等定位體征,伴腦萎縮可表現智力下降、記憶力差、反應遲鈍等。腦血管病變可表現定位體征及神志改變。
(四)下肢 可有小腿、足部發涼、軟弱、睏倦、行路不能持久,行路感乏力加重,休息2~3 min后即消失,以後可出現間歇性跛行。在行走一段路程后,小腿腓腸肌、足部酸痛,痙攣性疼痛。如繼續行走,疾病更為加重,而被迫停步,或稍稍休息后,疼痛能緩解。隨病變進展,可出現靜息痛,肢體疼痛等在安靜休息時出現持續性或間歇性加重,嚴重時,出現夜間和白晝持續疼痛與感覺異常。下肢患肢皮膚溫度可降低,皮膚顏色改變,動脈搏動減弱或消失,下肢潰瘍、壞死。
一:檢查全身血管狀況,做這項檢查時,就像量血壓一樣,只要把袖套套到你的手腕和腳腕上就可以了。
目的:這項檢查是測量動脈僵硬度的一個檢查,它通過脈搏波的一個傳導速度,來檢測動脈僵硬程度如何。另外它還可以判斷下肢動脈是否通暢。
二:檢查全身大中型動脈,在做這項檢查時,只要把這個夾子夾到手腕上,再把兩個像電極一樣的東西,一個放在頸部,另一個放在大腿根部就可以了,您看檢查的結果已經通過電腦顯現出來。
目的:這項檢查是反映大中型動脈的彈性,它可以預測冠狀動脈有沒有狹窄,評價冠狀動脈的狹窄程度,這個就是局限於心和腦血管的一個評估。
三:檢測頸動脈,做這項檢查時就好像給頸動脈做了個B超,頸動脈的僵硬程度如何,是否狹窄都可以通過這個方法檢查出來。這頸動脈可是給大腦供血的重要通道,了解它是否健康可是十分必要的。
(一)空腹及餐后血糖、胰島素、C肽、血脂測定。
(二)心電圖 無特異性,運動心電圖和24h動態心電圖對無癥狀心肌缺血的檢出有一定幫助。
(三)心臟自主神經功能檢查 見DM神經病變。
I(四)心臟超聲檢查 DM病人即使無冠心病併發症,由於DM心肌病變和間質纖維化,可出現室間隔和(或)左心室後壁增厚,心室重量增大,左心房擴大,主動脈硬化,左心室功能異常,尤其是舒張功能的改變表現為左心室舒張末期內徑減少,峰充盈率減低。
(五)放射性核素檢查(SPECT) SPECT作為直接評估心臟腎上腺能神經支配的完整性方法,可較早地提示亞臨床期病變。在久病的T1DM病人,較多出現單獨的舒張功能不全或伴有收縮功能不全,提示舒張功能異常可能早於收縮功能異常。
(六)冠脈造影 可發現受累部位管腔狹窄或閉塞病變,常瀰漫累及多處血管,同一處血管常多處受累。
(七)彩色多普勒超聲 可檢測顱內和下肢血管血流動力學情況。經顱超聲波(TCD)可診斷顱內血管痙攣、狹窄和閉塞;局部狹窄血流及異常增高的峰值流速(VS),則有力地提示該血管供血區可能有梗死灶。下肢彩色多譜勒可發現血管壁增厚,內膜回聲不均,動脈管腔狹窄、扭曲,其頻譜呈單相波,血管內徑及血流量降低,血流峰值流過及加速度/減速度高於正常。
(八)核素腦血流測定
1.SPECT 注射99mTc-HM-PAO后,在腦內分佈同γCBF,發出γ射線,掃描后重建圖像。價格便宜,但解析度有限,適用於大面積梗死。
2.局限腦血流量(γCBF)吸入133氙(133Xe)或注射放射性同位素,探測腦血流量每分鐘ml/100g組織並成像,可顯示缺血部位及程度,DM腦梗死者低於非DM者。
(九)CT或MRI 可確定病灶部位、大小、性質(出血或缺血)。腦梗死多在24h后顯示,3~7d最佳,呈底向外的扇形或三角形低密度灶,邊界清楚。MRI可更早、更好顯示病灶,T1呈低信號,T2呈高信號。檢出率可達100%(而CT在中腦、橋腦、延髓分別為66%,13%及0),且可任選解剖平面成像。螺旋CT血管造影對血管病變,尤對Willis環顯影敏感,掃描快且便宜,顱內有磁性物質者也可應用。磁共振血管顯像(MRA)可發現閉塞血管及側支循環情況。
(十)其他 數字減影血管造影(DSA)可發現阻塞血管的部位、範圍(長度)、程度及側支循環情況。急性期的腦電圖(EEC異常率約為75%,大腦前、中、后動脈梗死,分別有病灶處α波消失或波幅、波率低,δ和θ慢波增多。椎-基底動脈閉塞者,45%呈雙側低電活動,或有“α昏迷”電活動。腦電地形圖(BEAM)可通過計算機對腦電信號進行分析,具有直觀、敏感、可定量分析等優點。
糖尿病伴高血壓應注意與皮質醇增多症及嗜鉻細胞瘤等鑒別,相應內分泌激素檢查及定位檢查有助於診斷。
糖尿病伴腦血管意外時應注意與腦栓塞、顱內腫瘤等鑒別,病史及定位檢查、腦脊液有助於鑒別。腦栓塞多為心源性,發病急,年齡輕,意識多清醒,有風濕性心臟病病史及心臟體征等。顱內腫瘤則起病緩慢,病程進行性發展,CT和MRI有重要診斷意義。
糖尿病並下肢疼痛應注意與血栓閉塞性脈管炎、腰骶神經性病變等鑒別,血栓閉塞性脈管炎無糖尿病病史,血糖正常,發病年齡較輕,多在40歲以下,常有吸煙史。臨床表現有遊走性淺靜脈血栓形成,手指潰瘍。常無體內其他部位的動脈硬化,如腦動脈硬化、冠心病等。腰椎異常可影響下肢動脈,出現供血不足。腰椎照片、MRI有助於診斷。糖尿病性心腦血管病變主要是糖尿病性大血管病變所致,但亦有微血管病變的參與。
心梗:糖尿病併發高血壓者比非糖尿病者高4倍,糖尿病併發高血壓時發生心肌梗死明顯高於非糖尿病者。糖尿病患者還可有特異性的微血管病變,可出現在糖尿病發生前8-20年,這種特異性的微血管病變可促使冠心病及心梗的發生,對於糖尿病患者要特別注意低血糖與心臟病發作癥狀比較類似,都有心慌、心悸等癥狀,低血糖還有渾身發軟,後背處冷汗等,這兩種都是具有突發性的急症,明確辨明病因對挽救患者生命意義重大。
腦中風:腦血管發生病變則會導致腦溢血和腦梗塞兩大類,腦溢血直接危及生命,腦梗塞即便是搶救及時也會留下如截癱、失語、半身不遂、反映遲鈍等嚴重影響糖尿病患者生存質量的後遺症,特別要注意的是中風一旦發作,複發率高達70%以上,這對廣大的糖尿病患者來講無疑雪上加霜。
腎病:腎病是糖尿病常見的併發症,發病率高達65%,是糖尿病患者的主要死亡原因之一。糖尿病腎病占終末期腎功能衰竭的首位,約為35%-38%。在腎衰透析的患者中因糖尿病引起的佔70%-80%。在糖尿病腎病早期患者的小便中有泡沫,伴有輕度腰酸,下肢會有浮腫,用手一摁一個坑,早期發現尚可進行逆轉性治療,一旦進入中晚期,只有靠透析和換腎維持生命。
失明:糖尿病血管病變會導致糖尿病視網膜病變、白內障、青光眼和老年性黃斑病變等,是直接危害視覺的眼部疾病,早期診斷,控制眼底血管病變與進行視覺的防護是減少視覺損傷的關鍵所在,但遺憾的是50%的糖尿病患者對自己的病情一無所知,在早期感覺眼前飛蚊感,逐漸會發展到視物模糊變形,一旦感覺視力明顯受損,則只能進行病情終止性治療而無法逆轉。
神經病變:糖尿病患者神經病變的發生除了與血管病變相關之外還與維生素等神經營養的攝入和代謝紊亂有關,神經病變會導致患者皮膚瘙癢刺痛,肢體麻木感覺喪失,神經病變治療複雜,目前尚未有明確的分期,通過相關藥物和理療手段會使癥狀得以緩解,但往往難以根治,特別是神經病變引發的各類神經疼,如針刺火燒,更是令患者苦不堪言。
性功能障礙:微血管病變和神經病變會共同導致男女性功能障礙,男性表現為勃起障礙,女性表現為性冷淡,一些男性糖尿病患者在遇到這類問題時應該首選從控制血糖和治療血管病變入手,單純的按照男科手段治療不僅於事無補,還會貽誤病情。
糖尿病足:下肢靜脈栓塞和血管內皮增厚會導致血管腔隙變窄,患者足部供血不足,因此會有腳涼,皮膚髮亮變薄的現象,同時還會發生肢端神經病變導致患者下肢以及足部感覺喪失,針刺、火燒都沒知覺,極易導致外傷感染,大約85%的糖尿病患者截肢之前都有足部潰瘍,50%-70%的糖尿病患者截肢時都有壞疽,合併感染者佔20%-50%,一旦截肢發生,患者存活很難超過5-7年,只有做到早發現早治療才能避免截肢等嚴重後果。
血管疾病二級預防措施有兩個ABCDE(Aspirin and Anticoagulants、Beta blockers and Blood pressure、Cholesterol and Cigarettes、Diet and Diabetes、Education and Exercise),缺一不可。
除嚴格控制糖尿病且必須長期堅持貫徹外,應及早處理各種心血管問題。高血壓頗常見,採用藥物時應注意有否影響糖、脂肪、鉀、鈣、鈉等代謝,如失鉀性利尿劑(噻嗪類)和鈣離子通道阻滯劑可減少鉀和鈣離子進入β細胞而抑制胰島素釋放,以致血糖升高;保鉀利尿劑和血管緊張素轉換酶抑製劑(ACE)可抑制醛固酮分泌而排鉀減少,在腎功能不全伴高血壓者易發生血鉀過高而影響心功能,有時可引起嚴重後果;β腎上腺素能阻滯劑不論選擇性或非選擇性者均可抑制低血糖症癥狀、提高血甘油三酯、降低HDL2-ch,非選擇性者還可延遲低血糖症恢復;不少降壓藥還可引起體位性低血壓、陽瘺,以免發生低血糖症時再誘發心肌梗塞,但酮症也可誘發上述心腦腎併發症,必須注意。近年來還發現糖尿病性心肌病在嚴重心力衰竭及心律不齊發生前僅有T波低平倒置,應及早嚴格控制糖尿病和高血壓,應用輔酶Q10和第二代鈣離子通道阻滯劑等,1-肉鹼可改善心肌功能,也可試用。