腎穿刺
腎穿刺
腎穿刺renopuncture即腎活檢,也稱腎穿刺活檢術。由於腎臟疾病的種類繁多,病因及發病機制複雜,許多腎臟疾病的臨床表現與腎臟的組織學改變並不完全一致。比如,臨床表現為腎病綜合征,病理可以呈現為微小病變、輕微病變、輕度系膜增生、膜性腎病、膜增生性腎炎、局灶節段硬化等多種改變,其治療方案及病情的發展結果也差別極大。
適應症
⑵原因不明的持續性無癥狀蛋白尿和血尿,以及病因不明的高血壓。
⑶急性腎小管及間質性病變。不典型的慢性腎盂腎炎,特別是與慢性腎炎鑒別有困難時,需要做腎活檢,以明確診斷。
⑸腎臟移植后,腎活檢可幫助診斷排斥反應或者藥物如環孢素A毒性反應,指導調整治療。
⑹連續穿刺可以幫助了解腎臟疾病的發展過程,觀察藥物治療的反應和估計病人的預后。腎穿刺活檢有利於明確診斷、指導治療、判斷預后,探討臨床分型與病理分型的關係,也是提高腎臟病臨床與科研水平的重要手段之一。
近年來,隨著科學技術的發展,影像學設備的更新及操作技能的提高,經皮腎活檢技術開展得較為廣泛,它能直接觀察腎臟病的腎臟形態學的改變,並能進行系列的觀察。由於穿刺技術的改進,免疫組化技術和電鏡的應用,其診斷的質量也大為提高。已成為對腎臟疾病診斷、指導治療和預后判斷的一種重要手段。同時對多種腎小球疾病病因、發展趨勢等也做出了貢獻。在以下情況下,需要做腎活檢:
1.腎病綜合征:當腎病綜合征的病因不明,考慮是否繼發於全身性疾病者;
2.腎小球腎炎腎功能減退較快者,需要腎活檢以確定其腎損害的病理類型。
4.原發性腎病綜合征見於成人者最好能在用激素前做腎活檢以確定其組織類型,以免盲目使用激素引起副作用,特別是治療無效者更要進行腎活檢。
6.單純蛋白尿持續時間較長而無任何癥狀者,採用腎活檢可明確其病理類型,以利於用藥及判斷預后。
當發生上述情況時,患者最好到醫院去做腎活檢,以明確診斷。
在風濕免疫系統疾病中主要是用於診斷狼瘡腎炎,是了解狼瘡腎炎病理類型的一種重要手段。近來年,由於腎活檢技術的改進,經B超引導下腎活檢術逐步得到了較廣泛地開展。腎活檢是確定診斷,調整治療方案和判斷預后的主要依據。狼瘡腎炎腎活檢的主要作用之一就是判斷病變的活動性和慢性變程度,以了解預后和指導治療。
狼瘡腎炎活動性病變已公認是指導積極強化治療的指標。是積極給予皮質激素、細胞毒藥物治療的重要指標。例如①腎小球節段性壞死;②腎小球細胞明顯增生;③基底膜鐵絲圈樣改變;④電鏡發現內皮下及系膜區較多電子緻密物沉積,核碎片較多及蘇木素小體;⑤細胞新月體;⑥腎小血管病變;⑦間質廣泛水腫及單核細胞浸潤。
但如狼瘡腎炎以慢性病變為主者,療效較差。慢性病變的證據是:①腎小球硬化;②纖維新月體;③腎小管萎縮;④腎間質纖維化;⑤腎小囊粘連;⑥腎小管硬化。上述慢性化指標佔優勢者腎臟5年存活率明顯低。
了解腎臟組織形態學的改變對臨床醫生判斷病情、治療疾病和估計預後方面提供了重要的依據。可以說,腎臟病理檢查的開展是腎臟病學發展過程中的一個飛躍。目前,腎臟病理檢查結果已經成為腎臟疾病診斷的金指標。概括起來,腎穿刺檢查的臨床意義主要有以下幾點:
⑴明確診斷:通過腎穿刺活檢術可以使超過三分之一患者的臨床診斷得到修正。
⑵指導治療:通過腎穿刺活檢術可以使將近三分之一患者的臨床治療方案得到修改。
⑶估計預后:通過腎穿刺活檢術可以更為準確的評價腎臟病患者的預后。
另外,有時為了了解治療的效果或了解病理進展情況(如新月體腎炎、狼瘡性腎炎及IgA腎病等)還需要進行重複腎臟病理檢查。
為明確診斷,指導治療或判斷預后,而又無穿刺禁忌證時,內科各種原發、繼發及遺傳性腎實質疾病(尤其是瀰漫性病變)皆可腎穿刺。
⑴原發性腎臟疾病:①急性腎炎綜合征,腎功能急劇壞轉、疑急進性腎炎時,應儘早穿刺;按急性腎炎治療2~3月病情無好轉應做腎穿。②原發性腎病綜合征,先治療,激素規則治療8周無效時腎穿刺;或先穿刺,根據病理類型有區別的治療。③無癥狀性血尿,變形紅細胞血尿臨床診斷不清時,無癥狀性蛋白尿,蛋白尿持續>1g/d診斷不清時應做腎穿刺檢查。
⑵繼發性或遺傳性腎臟病:臨床懷疑無法確診時,臨床已確診,但腎臟病理資料對指導治療或判斷預後有重要意義時應做腎穿刺。
⑶急性腎功能衰竭:臨床及實驗室檢查無法確定其病因時應及時穿刺(包括慢性腎臟病人腎功能急劇壞轉)。
⑷移植腎:①腎功能明顯減退原因不清時,②嚴重排異反應決定是否切除移植腎;③懷疑原有腎臟病在移植腎中複發。
腎穿刺
⑴絕對禁忌證:①明顯出血傾向,②重度高血壓,③精神病或不配合操作者,④孤立腎,⑤小腎。
⑵相對禁忌證:①活動性腎盂腎炎、腎結核、腎盂積水或積膿,腎膿腫或腎周圍膿腫。②腎腫瘤或腎動脈瘤。③多囊腎或腎臟大囊腫。④腎臟位置過高(深吸氣腎下極也不達十二肋下)或遊走腎。⑤慢性腎功能衰竭。⑥過度肥胖。⑦重度腹水。⑧心功能衰竭、嚴重貧血、低血容量、妊娠或年邁者。
1飲食。手術當天進食半流質,如:肉鬆粥、湯麵、餛飩、肉末、菜泥、小湯包子等,但不能進食過飽,也不能空腹。
2體位訓練。練習術中所擺體位,即俯卧位,並在腹部墊以小枕。
3呼吸練習。練習吸氣后屏氣動作。
4加強床上進食訓練。準備床上進食的用品,如:吸管、勺子等。訓練床上進食3到5次。
5加強床上大小便的訓練。練習使用便器3到5次。
6女性患者月經期不能進行腎活檢術。
7術前通知家屬手術當天來院陪伴患者。
作好腎穿刺術前準備是減少併發症的一個重要環節。術前應作好如下工作:
⑴向病人及家屬說明腎活檢的必要性和安全性及可能出現的併發症,並徵得患者本人及家屬同意。向患者解釋腎穿刺操作,解除病人的恐懼心理,以取得病人的配合。讓其練習憋氣(腎穿刺時需短暫憋氣)及卧床排尿(腎穿后需卧床24小時),以便密切配合。
⑷查血型、備血,術前常規清潔腎區皮膚。
⑸術前2~3日口服或肌注維生素K。
⑹急性腎衰病人腎穿刺前除化驗凝血酶原時間外,還應測定部分凝血活酶時間,除查血小板數量外,不定期應查血小板功能(聚集、粘附及釋放功能),若發現異常,均應在術前矯正。血小板數量及功能異常可於穿刺當日術前輸注新鮮血小板。出血時間延長可輸注富凝血因子的冷沉澱物矯正。嚴重腎衰病人最好在腎穿刺前作血液透析數次,在腎穿刺前24小時停止透析,透析結束時應給魚精蛋白中和肝素,並在腎穿刺前複查試管法凝血時間,以證實肝素作用消失。
⑺術前排空膀胱。腎活檢通常分三類:⑴經皮膚穿刺腎活檢術,是目前臨床上被廣泛認可和應用的腎活檢方法;⑵外科手術直視開放腎活檢;⑶經腎靜脈穿刺腎活檢術。
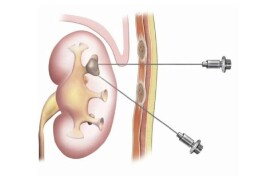
穿刺點定位:多選擇右腎下級的外側緣。定位的方法有:⑴體表解剖定位;⑵X線定位;⑶同位素腎掃描定位;⑷B超定位,是目前最常採用和比較安全的方法。
目前我科採用的是B超引導下腎穿刺活檢術,操作安全,穿刺成功率高。
1患者取俯卧位。腹部墊以小枕(約10cm厚),充分暴露腰背部穿刺部位。
2患者術中配合醫生,注意屏氣呼吸。
3患者在術中盡量放鬆,避免緊張情緒。
4穿刺後過床時,患者注意避免用力,盡量放鬆全身。
(1)一般護理
①病人腎活檢后,局部傷口按壓數分鐘后,平車推入病房。
②每半小時測血壓、脈搏一次,4小時后血壓平穩可停止測量。若病人血壓波動大或偏低應測至平穩,並給予對症處理。
③平卧24小時后,若病情平穩、無肉眼血尿,可下地活動。若病人出現肉眼血尿,應延長卧床時間至肉眼血尿消失或明顯減輕。必要時給靜脈輸入止血藥或輸血。
④術后囑病人多飲水,以儘快排出少量凝血塊。同時留取尿標本3次常規送檢。術后無特殊情況可正常進食。
⑤卧床期間,囑病人安靜休息,減少軀體的移動,避免引起傷口出血,同時應仔細觀察病人傷口有無滲血並加強生活護理。
⑥應密切觀察病人生命體征的變化,詢問有無不適主訴,發現異常及時處理。
(2)併發症的護理
①血尿:約有60~80%的病人出現不同程度的鏡下血尿,部分患者可出現肉眼血尿,為了使少量出血儘快從腎臟排出,除絕對卧床外,應囑病人大量飲水,應觀察每次尿顏色的變化以判斷血尿是逐漸加重還是減輕。血尿明顯者,應延長卧床時間,並及時靜脈輸入止血藥,必要時輸血。
②腎周圍血腫:腎活檢后24小時內應絕對卧床,若病人不能耐受,應及時向病人講解清楚絕對卧床的重要性及劇烈活動可能出現的併發症。以求得病人的配合。在無肉眼血尿且卧床24小時后,開始逐漸活動,切不可突然增加活動量,以避免沒有完全癒合的傷口再出血。此時應限制病人的活動,生活上給予適當的照顧。術后B超檢查發現腎周圍血腫的病人應延長卧床時間。 ③腰痛及腰部不適:多數病人有輕微的同側腰痛或腰部不適,一般持續1周左右。多數病人服用一般止痛藥可減輕疼痛,但合併有腎周圍血腫的病人腰痛劇烈,可給予麻醉性止痛藥止痛。 ④腹痛、腹脹:個別病人腎活檢后出現腹痛,持續1~7日,少數病人可有壓痛及反跳痛。由於生活習慣的改變加之腹帶的壓迫,使病人大量飲水或可出現腹脹,一般無需特殊處理,對腹脹、腹痛明顯者可給予乳酶生及解痙葯等以緩解癥狀。
⑤發熱:伴有腎周圍血腫的病人,由於血腫的吸收,可有中等度發熱,應按發熱病人護理,並給予適當的藥物處理。
具體操作步驟:患者排尿后俯卧位於檢查台上,腹部墊一直徑10-15cm,長50-6-cm的枕頭,將腎推向背側固定,雙臂前伸,頭偏向一側。一般選右腎下級為穿刺點,以穿刺點為中心,消毒背部皮膚,鋪無菌巾。無菌B超穿刺探頭成像,用1-2%利多卡因局部麻醉。取10cm長心內注射針垂直從穿刺點刺入腎囊,注入少量局麻藥物。將穿刺針垂直刺入達腎囊,觀察腎臟上下級隨呼吸移動情況,當腎臟下極移到穿刺最佳的位置時,令患者摒氣,立即快速將穿刺針刺入腎臟內2-3cm,拔出穿刺針,囑患者正常呼吸。檢查是否取到腎組織,並測量其長度,在解剖鏡下觀察有5個以上腎小球后,送光鏡、電鏡、免疫熒光。如無腎組織可重複以上步驟。一般2-3次為宜。
術后:囑患者平卧24小時,多飲水,密切觀察血壓、脈搏及尿色變化情況。有肉眼血尿者應延長卧床時間。
⑴血尿
鏡下血尿發生率幾乎為100%,常於術后1-5天消失,無需處理。當腎穿刺針穿入腎盞或腎盂后,可以出現肉眼血尿,大多於1-3天消失。出現肉眼血尿伴血塊時,一般在靜滴VitK1或垂體後葉素后可以得到緩解,注意此時不要使用止血藥,以免出現尿路梗阻造成嚴重後果。鼓勵患者多飲水,保證尿路通暢,對腎功能不全的患者應避免過度飲水造成心衰,同時注意排尿情況。極個別患者出血嚴重時,應輸血或輸液,監測血壓和血紅蛋白。若經過搶救仍不能維持血壓者,應考慮行選擇性腎動脈造影,以明確出血部位,並決定用動脈栓塞治療,或採取外科手術。
⑵腎周血腫
腎周血腫的發生率約60-90%,一般較小,無臨床癥狀,多在1-2周內吸收。較大血腫少見,多因腎撕裂或穿至大中血管尤其是動脈造成,多在穿刺當天發生,表現為腹痛、腰痛、穿刺部位壓痛或較對側稍膨隆,穿刺側腹部壓痛、反跳痛,嚴重時血壓下降、紅細胞壓積下降,行B超或X線檢查可進一步證實,一般採取保守治療,若出血不止,可手術治療。
⑶腰痛
發生率約17-60%,多於一周內消失。
⑷動靜脈瘺
發生率15-19%,多數患者沒有癥狀。典型表現為嚴重血尿和/或腎周血腫,頑固性高血壓、進行性心衰及腰腹部血管雜音。確診需腎血管造影,大多數在3-30個月自行癒合,嚴重者及時手術。
⑸損傷其他臟器
多因穿刺點不當或進針過深損傷臟器,嚴重者需要手術治療。
⑹感染
感染髮生率低,多因無菌措施不嚴,腎周已存在感染或伴有腎盂腎炎所致,如出現發熱、劇烈腰痛、白細胞增高需用抗生素治療。
⑺死亡
發生率為0-0.1%,因嚴重大出血、感染、臟器損害或出現其他系統併發症死亡。
很多患者關心腎穿刺價格,由於各地消費水平不同與地區、醫院不同費用也有所差別,腎穿刺費用3000--10000元不等。
腎臟是人體的重要器官,結構複雜,擔負多種功能,腎穿刺活體組織檢查病理診斷是當今腎臟病學的一個重要組成成分,是病理學的一個重要分支,是腎臟疾病診斷的必不可少的手段。腎穿刺活檢的開展,可幫助臨床醫師制定治療計劃;對移植腎可以確定排斥反應的有無、類型和嚴重程度,並對移植腎的急性腎小管壞死、環孢素中毒、複發和再發性腎小球腎炎作出明確的病理診斷。
腎臟標本的處理與製作
腎活檢標本通常由經皮腎穿刺,開放性腎穿刺活檢或腎切除獲得,腎活檢標本應分為三份,供LM、IF、和EM檢查。從活檢標本的兩端各取1mm的小塊做EM檢查,從皮質端切取2mm的小塊做IF檢查,剩下的做LM的常規石蠟包埋。做LM的組織應在有緩衝液的10%的甲醛固定液固定,固定后可用石蠟或塑料包埋,製成超薄切片,厚度要求2μm~3μm常規進行蘇木素2伊紅(HE)染色,過碘酸2雪夫(PAS)染色,六安銀(PASM)染色和Masson三色染色。
做IF檢查的組織應進行冷凍處理,首先將組織塊置入冰凍切片用的OCT包埋液,再置入冰凍切片機冷室中。EM檢查的標本,最好用鋒利的刮鬍刀片(用酒精或二甲苯將油洗凈)將組織切成1mm立方的小塊,然後儘快放入冷戊二醛或carson甲醛固定液。
一般做LM要求10個以上腎小球,IF要求5個以上腎小球,EM要求1個腎小球即可。
腎臟疾病的病理觀察方法和要點
根據病變的主要部位,腎臟疾病基本分為腎小球疾病、腎小管疾病、腎間質疾病和腎血管疾病。根據病因發病機制,腎臟疾病基本分為變態反應性炎症,病原微生物直接引起的炎症,代謝性疾病,先天發育異常,遺傳性疾病,腫瘤等。所以光微鏡,免疫病理學檢查和電子顯微鏡檢查等病理學方法常是不可缺少的。腎臟疾病的診斷常是應用上述的病理學方法,全面觀察和分析腎臟各部位的病變,在結合臨床表現,綜合判斷的結果,現將腎臟疾病觀察要點總結如下。
1.腎小球檢查
1.1光鏡 毛細血管袢的體積和分佈(分葉狀,管腔擴張)、細胞增生狀態、病變分佈(瀰漫,局灶,球性,節段性)、系膜寬度及成分、白細胞浸潤、纖維索樣壞死及分佈、GBM和血管壁、微血栓、沉積物或嗜復紅蛋白(部位及類型)、新月體(類型及百分比)、硬化(分佈及百分比)。
1.3電鏡 GBM(厚度、密度和輪廓等)、各種細胞的形態和病變、細膜區的特點、電子緻密物(類型和部位)、特殊結構和特殊物質。
2.腎小管檢查
2.1光鏡 壞死、再生、管腔擴張、管型(類型)、結晶、細胞內包含物、細胞變性、基底膜。
2.2免疫病理 免疫反應(類型部位和強度)。
2.3電鏡 細胞形態和病變、包含物、基底膜、電子緻密物(類型,部位)。
3.腎間質檢查
3.1光鏡 水腫、炎症細胞浸潤(種類和面積)、纖維化。
3.2免疫病理 免疫反應(類型部位和強度)。
3.3電鏡 細胞浸潤(種類部位)、電子緻密物(類型部位)。
4.腎血管檢查
4.1光鏡 內膜病變、彈性膜病變、中層病變、玻璃樣變性、血栓、炎症性病變、腎小球旁器病變。
4.2免疫病理 免疫反應(類型部位和強度)。
4.3電鏡 內膜病變、彈性膜病變、中層病變、電子緻密物(類型部位)。
診斷原發和繼發性腎小球疾病的一般規律
1.不同的腎臟病理形態表現可導致相同的臨床綜合征腎病綜合征和血尿可由以下疾病引起:遺傳性腎病、膜性增生性GN、IgA腎病、急性增生性GN等;腎病綜合征可由以下疾病引起:微小病變、局灶節段性腎小球硬化症、膜性腎病、糖尿病性腎病或澱粉樣變腎病等。
2.一種臨床綜合征可以產生不同的腎病變類型 如:狼瘡性腎炎,不同類型預后不同。
3.同一病理類型或病變過程可以出現許多不同疾病。
4.僅有少許腎活檢 如:Alport遺傳性腎病等,憑單一的病理學方法(EM檢查)做病理診斷,而多數腎病理診斷是一個綜合過程,必須分析和對照所有的臨床資料以及LM、EM和IF的檢查結果,才能得出正確的病理診斷。