顱神經
顱神經
顱神經英文對照cranialnerve;cranialnerves;cranialneural,顱神經又稱“腦神經”。人體有12對腦神經,即有24條,屬周圍神經,從腦內發出的左右成對的神經。人的12對腦神經是嗅神經、視神經、動眼神經、滑車神經、三叉神經、外展神經、面神經、聽神經、舌咽神經、迷走神經、脊髓副神經和舌下神經。這些神經的分佈限於頭部和頸部,但迷走神經例外,其分佈擴展至胸腔和腹腔的內臟器官。
人體共有十二對顱神經主要功能:
第一對叫做嗅神經,主要負責鼻子的嗅覺。
第二對叫做視神經,主管眼睛的視物功能。
第三對動眼神經,主管眼球向上、向下向內等方向的運動和上瞼上提及瞳孔的縮小。
第四對滑車神經,主管眼球向外下方的運動。
第五對三叉神經,此神經分為兩部分,較大的一部分負責面部的痛、溫、觸等感覺;較小的一部分主管吃東西時的咀嚼動作。
大的感覺神經又分為三支:
第一支叫做眼支,主要負責眼裂以上之皮膚、粘膜的感覺,如額部皮膚、瞼結膜、角膜等處的感覺。
第二支叫做上頜支、主管眼、口之間的皮膚、粘膜之感覺,如頰部、上頜部皮膚、鼻腔粘膜、口腔粘膜上部及上牙的感覺。
第三支叫做下頜支,主管口以下的皮膚、粘膜之感覺,如下頜部皮膚、口腔粘膜下部及下牙的感覺。
第六對外展神經,主管眼球向外方向的運動。
第七對面神經,主管面部表情肌的運動,此外還主管一部分唾液腺的分泌以及舌前三分之二的味覺感覺。
第八對前庭蝸神經,由兩部分組成,一部分叫做聽神經,主管耳對聲音的感受。另一部分叫做前庭神經,其主要作用是保持人體的平衡。
第十對迷走神經,除與第九對舌咽神經一起主管咽喉部肌肉的運動外,還負責心臟、血管、胃腸道平滑肌的運動。
第十一對副神經,主要負責轉頸、聳肩等運動。
第十二對舌下神經,主管舌肌運動。
以上就是人體十二對顱神經的名稱和它們的主要功能。當任何一個顱神經受到損傷時,就會表現出該神經支配區域的感覺或運動功能障礙,並表現出相應的臨床癥狀。此外,還應強調一點,即十二對顱神經都是在人體最高司令部一一大腦的統一指揮下進行工作的,從而保證了它們的工作能各盡其能而又有條不紊。

神經
12對顱神經中除嗅、舌下神經外,其餘10對神經均可受損,其中最常累及者為視神經、動眼神經及外展神經,一般為雙側對稱性,也有單側性,表現為視力障礙、復視等癥狀。
眼底檢查呈乳頭炎或視神經乳頭萎縮。當第Ⅲ(動眼)神經累及時常影響交感神經而瞳孔調節失常,有痙攣性散瞳與對光反射消失,甚而發生阿羅瞳孔,上眼瞼常下垂,眼球外斜。
顱神經癥狀:如視力下降、視物成雙、眼瞼下垂、眼球位置偏斜、面部麻木、口眼歪斜、口角流涎、聽力下降、吞咽困難、飲水嗆咳、發音異常等,為腦幹、顱神經腫瘤及顱底鄰近部位病變如動脈瘤、腦膜瘤、脊索瘤、顱咽管瘤、垂體瘤、神經鞘瘤等所致。
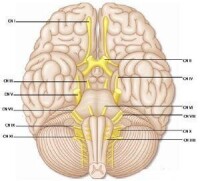
顱神經損害
典型地,還發生頭部劇烈的疼痛以及三叉神經第一支分佈區域內的感覺消失。任何可以引起腦移位的病變或因素都能引起對第6神經的牽引,因為它是以銳角的姿勢進入Dorello管道的。
因此,遠離外展神經的巨大腦瘤,顱內壓的增高或腰穿都可能導致第6神經癱瘓。糖尿病性梗塞是較為常見的病因之一。其他的病因包括不足以引起顱底骨折的頭部外傷,累及腦膜的感染或腫瘤,Wernicke腦病,動脈瘤以及多發性硬化。
在沒有顱內壓增高徵象的兒童中,第6神經癱瘓可以由呼吸道感染引起,而且可以為複發性。完全性第6顱神經癱瘓的診斷很容易,但要確定其病因學則有一定的難度。
排除顱內高壓與視乳頭水腫(眼底檢查時注意有無視網膜靜脈搏動)很重要。MRI或CT有助於排除顱內佔位性病變,腦積水以及眶內,海綿竇內以及顱底病變。腰穿可測定腦脊液的初壓,可發現軟腦膜炎症,感染,或癌腫浸潤的線索。
對結締組織血管病變的篩查有助於排除血管病變性過程。在許多病例中,一旦原發的疾病經過治療以後第6神經的癱瘓亦緩解。
真正的嗅神經很短,迄今尚無原發性嗅神經病的報告,常與其他顱神經疾病合併存在或繼發於其他疾病,主要癥狀為嗅覺障礙。病因和機理
主要為傳導嗅覺纖維被阻斷所致。常見的致病原因為顱內血腫、前顱窩、鞍區與鞍旁腫瘤、外傷、顱內壓增高症與腦積水、老年性嗅神經萎縮、各種中毒及感染等。某些顳葉癲癇及精神病醫學教育網搜集整理。嗅神經損害的主要表現為嗅覺減退、缺失、嗅幻覺與嗅覺過敏等。
鑒別診斷
一、嗅覺減退、缺失
(二)顱底腫瘤(tumorofthebastoftheskull),以嗅溝腦膜瘤最為常見,病人常有慢性頭痛與精神障礙。因嗅神經受壓產生一側或兩側嗅覺喪失。隨著腫瘤的生長產生顱內高壓癥狀,顱腦CT常能明確診斷。
(三)某些伴有痴獃的中樞神經病(早老性痴獃、柯薩可夫精神病、遺傳性舞蹈病等),可有嗅神經萎縮引起雙側嗅覺減退。此類病人常見於中老年病人,可有陽性家族史。顱腦CT、MRI常見腦萎縮等。
(四)顱腦損傷(craniocerebralinjury),顱前窩骨折及額葉底面的腦挫裂傷及血腫,可引起嗅神經的撕裂與壓迫而引起嗅覺喪失,根據明確的外傷史,頭顱X光、CT等可明確診斷。
二、嗅幻覺
(一)顳葉癲癇(temporallobeepilepsy),顳葉癲癇臨床表現多種多樣,鉤回發作時表現嗅幻覺及夢樣狀態,病人可嗅到一種不愉快的難聞氣味如腐爛食品、屍體、燒焦物品、化學品的氣味,腦電圖檢查可見顳葉局灶性異常波。
(二)精神分裂症(schizophrenia),在某些精神分裂症患者,嗅幻覺可作為一種癥狀或與其它幻覺和妄想結合在一起表現出來,精神檢查多能明確診斷。
視神經屬於中樞性傳導束,視神經損害系視神經傳導通路內某種病因所致傳導功能障礙的疾病。
病因和機理
臨床表現
1、視力障礙為最常見最主要的臨床表現,初期常有眶後部疼痛與脹感、視物模糊,繼之癥狀加重,表現視力明顯降低或喪失。
2、視野缺損可分為兩種:
①工巧匠雙顳側偏盲:如為腫瘤壓迫所致兩側神經傳導至鼻側視網膜視覺的纖維受累時,不能接受雙側光刺激而出現雙顳側偏盲。腫瘤逐漸長大時,因一側受壓重而失去視覺功能則一側全盲,另一側為顳側偏盲,最後兩側均呈全盲。
② 同向偏盲:視束或外側膝狀體以後通路的損害,可產生一側鼻側與另一側顳側視野缺損,稱為同向偏盲。視束與中樞出現的偏盲不同,前者伴有對光反射消失,後者光反射存在;前者偏盲完整,而後者多不完整呈象限性偏盲;前者患者主觀感覺癥狀較後者顯著,後者多無自覺癥狀;後者視野中心視力保存在,呈黃斑迴避現象。
鑒別診斷
一、視力減退或喪失
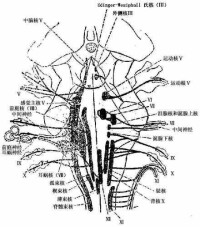
顱神經及其神經核
(二)視神經脊髓炎(opticnearomyelitis),病前幾天至兩星期可有上呼吸道感染史。可首先從眼癥狀或脊髓癥狀開始,亦可兩者同時發生,通常一眼首先受累,幾小時至幾星期後,另一眼亦發病。視力減退一般發展很快,有中心暗點,偶而發展為幾乎完全失明。眼的病變可以是視神經乳頭炎或球后視神經炎。如系前者即將出現視乳頭水腫,如系後者則視乳頭正常。
脊髓炎癥狀出現在眼部癥狀之後,首先癥狀多為背痛或肩痛,放射至上臂或胸部。隨即出現下肢和腹部感覺異常,進行性下肢無力和尿瀦留。最初雖然腱反射減弱,但跖反射仍為雙側伸性。感覺喪失異常上或至中胸段。周圍血白細胞增多,血沉輕度增快。
(三)多發性硬化(multiplesclerosis),多在20~40歲之間發病,臨床表現形式多種多樣,可以視力減退為首發,表現為單眼(有時雙眼)視力減退。眼底檢查可見視神經乳頭炎改變。小腦征、錐體束征和后索功能損害都常見。深反射亢進、淺反射消失以及跖反射伸性。共濟失調、構間障礙和意向性震顫三者同時出現時,即構成所謂夏科(charcot)三聯征。本病病程典型者的緩解與複發交替發生。誘發電位、CT或MRI可發現一些尚無臨床表現的脫髓鞘病灶,腦脊液免疫球蛋白增高,蛋白質定量正常上限或稍高。
(四)視神經炎(opticneuritis),可分為視乳頭炎與球后視神經炎兩種。主要表現急速視力減退或失明,眼球疼痛,視野中出現中心暗點,生理盲點擴大,瞳孔擴大,直接光反應消失,交感光反應存在,多為單側。視乳頭炎具有視乳頭改變,其邊緣不清、色紅、靜脈充盈或紆曲,可有小片出血,視乳頭高起顯著。視乳頭炎極似視乳頭水腫,前者具有早期迅速視力減退、畏光、眼球疼痛、中心暗點及視乳頭高起小於屈光度等特點,易與後者相鑒別。球后視神經炎與視乳頭炎相似,但無視乳頭改變。
(五)視神經萎縮(opticatrophy),分為原發性與繼發性兩種。主要癥狀為視力減退,視乳頭顏色變蒼白與瞳孔對光反射消失。原發性視神經萎縮為視神經、視交叉或視束因腫瘤、炎症、損傷、中毒、血管疾病等原因而阻斷視覺傳導所致。繼發性視神經萎縮為視乳頭水腫,視乳頭炎與球后視神經炎造成。
(六)急性缺血性視神經病(acuteischemicopticnearitis),是指視神經梗塞所致的視力喪失,起病突然,視力減退常立即達到高峰。視力減退的程度決定於梗塞的分佈。眼底檢查可有視乳頭水腫和視乳頭周圍線狀出血。常繼發於紅細胞增多症、偏頭痛、胃腸道大出血后,腦動脈炎及糖尿病,更多的是高血壓和動脈硬化。根據原發疾病及急劇視力減退臨床診斷較易。
(七)慢性酒精中毒(chronicalcoholism),視力減退呈亞急性,同時伴有酒精中毒癥狀,如言語不清,行走不穩及共濟運動障礙,嚴重時可出現酒精中毒性精神障礙。
(八)顱內腫瘤(見視野缺損)
二、視野缺損
(一)雙顳側偏盲
腦垂體瘤
1、腦垂體瘤(pituitaryadenoma),早期垂體瘤常無視力視野障礙。如腫瘤長大,向上伸展壓迫視交叉,則出現視野缺損,外上象限首先受影響,紅視野最先表現出來。此時病人在路上行走時易碰撞路邊行人或障礙物。以後病變增大、壓迫較重,則白視野也受影響,漸至雙顳側偏盲。如果未及時治療,視野缺損可再擴大,並且視力也有減退,以致全盲。垂體瘤除有視力視野改變外,最常見的為內分泌癥狀,如生長激素細胞發生腺瘤,臨床表現為肢端肥大症,如果發生在青春期以前,可呈現巨人症。如催乳素細胞發生腺瘤,在女病人可出現閉經、泌乳、不育等。垂體瘤病人X光片多有蝶鞍擴大、鞍底破壞、頭顱CT、MRI可見腫瘤生長,內分泌檢查各種激素增高。
2、顱咽管瘤(craniopharyngioma)主要表現為兒童期生長發育遲緩、顱內壓增高。當壓迫視神經時出現視力視野障礙。由於腫瘤生長方向常不規律,壓迫兩側視神經程度不同,故兩側視力減退程度多不相同。視野改變亦不一致,約半數表現為雙顳側偏盲,早期腫瘤向上壓迫視交叉可表現為雙顳上象限盲。腫瘤發生於鞍上向下壓迫者可表現為雙顳下象限盲。腫瘤偏一側者可表現為單眼顳側偏盲。顱骨平片有顱內鈣化及CT、MRI檢查和內分泌功能測定,臨床多能明確診斷。
3、鞍結節腦膜瘤(tuberdeofsellaearachnoidfibroblastoma)臨床表現以視力減退與頭痛癥狀比較常見。視力障礙呈慢性進展。最先出現一側視力下降或兩側不對稱性的視力下降,同時出現一側或兩顳側視野缺損,之後發展為雙顳側偏盲,最後可致失明。眼底有原發性視神經萎縮的徵象。晚期病例引起顱內壓增高癥狀。CT掃描,鞍結節腦膜瘤的典型徵象是在鞍上區顯示造影劑增強的團塊影像。密度均勻一致。
(二)同向偏盲,視束及視放射的損害可引起兩眼對側視野的同向偏盲。多見於內囊區的梗塞及出血出現對側同向偏盲、偏身感覺障礙和顳葉、頂葉腫瘤向內側壓迫視束及視放射而引起對側同向偏盲。上述疾病多能根據臨床表現及頭顱CT檢查明確診斷。
動眼神經、滑車神經、外展神經損害
動眼、滑車和外展神經支配眼內外肌、和眼球運動,合稱眼球運動神經,由於其解剖關係十分密切,並經常同時受累,故一併敘述。
病因和機理
常見的病因有動眼、滑車與外展神經本身炎症而致的麻痹,急性感染性多發性神經炎,繼發於頭面部急、慢性炎症而引起海綿竇血栓形成,眶上裂與眶尖綜合征,顱內動脈瘤,顱內腫瘤,其它如結核、黴菌、梅毒與化膿性炎症引起的顱底腦膜炎等。由於病因不同,其發病機理亦各不相同,如腫瘤的直接壓迫所致,原發性炎症時,動眼、滑車與外展神經纖維呈脫髓鞘改變等。
臨床表現
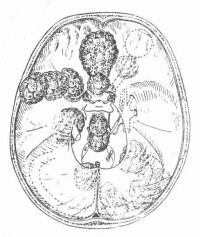
顱神經
2、滑車神經麻痹表現為眼球不能向下外方向運動,伴有復視,下樓時復視明顯,致使下樓動作十分困難。頭呈特殊位,呈下頦向下頭面向健側的姿勢。
3、外展神經麻痹表現為眼內斜視,不能外展,並有復視。
鑒別診斷
一、動眼神經麻痹
(一)核性及束性麻痹,因動眼神經核在中腦佔據的範圍較大,故核性損害多引起不全麻痹,且多為兩側性,可見有神經梅毒,臘腸中毒及白喉等。束性損害多引起一側動眼神經麻痹,表現為同側瞳孔擴大,調節機能喪失及瞼下垂,眼球被外直肌及上斜肌拉向外側並稍向下方。
1、腦幹腫瘤(tumorsofthebrainstem):特徵的臨床表現為出現交叉性麻痹,即病變節段同側的核及核下性顱神經損害及節段下對側的錐體束征。顱神經癥狀因病變節段水平和範圍不同而異。如中腦病變多表現為病變側動眼神經麻痹,橋腦病變可表現為病變側眼球外展及面神經麻痹,同側面部感覺障礙以及聽覺障礙。延髓病變可出現病變側舌肌麻痹、咽喉麻痹、舌後1/3味覺消失等。腦幹誘發電位、CT、MRI可明確診斷。
3、顱底骨折(fractureofthebaseoftheskull):顱腦外傷后可損傷頸內動脈,產生頸內動脈—海綿竇瘺出現眼球運動受限和視力減退,同時可有頭部或眶部連續性雜音,搏動性眼球突出。
(二)周圍性麻痹
1、顱底動脈瘤(aneurysmofthebaseoftheskull):動眼神經麻痹單獨出現時,常見於顱底動脈瘤而罕見於其他腫瘤。本病多見於青壯年,多有慢性頭痛及蛛網膜下腔出血病史,亦可以單獨的動眼神經麻痹出現。腦血管造影多能明確診斷。
2、顱內佔位性病變(intracranialspaceoccupyinglesion):在顱腦損傷顱內壓增高及腦腫瘤晚期,一般皆表示已發生小腦幕切跡疝。表現為病側瞳孔擴大及光反應消失,對側肢體可出現癱瘓,繼之對側瞳孔也出現擴大,同時伴有意識障礙。根據病史及頭顱CT檢查多能明確診斷。
3、海綿竇血栓形成及竇內動脈瘤(carernoussinasthoomlosisandintercavernoussinasaneurysm):可表現為海綿竇綜合征,除了動眼神經癱瘓外,還有三叉神經第一支損害,眶內軟組織,上下眼瞼、球結膜、額部頭皮及鼻根部充血水腫,眼球突出或視乳頭水腫,炎症所致者常伴有全身感染癥狀,結合眶部X線片及腰椎穿刺及血常規檢查可明確診斷。
腦膜炎
4、眶上裂與眶尖綜合征(superiororbitalfissureandorbitalapexsyndrome):前者具有動眼、滑車、外展神經與三叉神經第一支功能障礙,後者除此3對顱神經損害外,常伴有視力障礙,結合眶部視神經孔X線片,血液化驗、眶部CT等多能明確診斷。
5、腦膜炎(cephalitismeningitis):腦膜炎引起的動眼神經損害多為雙側性,且多與滑車、外展神經同時受累。腦脊液檢查細胞數、蛋白定量增高。
二、滑車神經麻痹
滑車神經麻痹很少單獨出現,多與其他2對顱神經同時受累。滑車神經麻痹時,如不進行復視檢查則不易識別。其鑒別診斷參見動眼神經麻痹。
三、外展神經麻痹
(一)橋腦出血及腫瘤(pontinehaemonhageandtumour),因與面神經在橋腦中關係密切,這兩個神經的核性或束性麻痹常同時存在,表現為病側外展及面神經的麻痹和對側偏癱,稱為Millard-Gubler氏征群。起病常較突然並迅速昏迷,雙瞳孔針尖樣改變。根據臨床表現結合CT、MRI檢查診斷不難確立。
(二)岩尖綜合征(radenigo’ssyndrome),急性中耳炎的岩骨尖部局限性炎症及岩骨尖腦膜瘤可引起外展神經麻痹,並伴有聽力減退及三叉神經分佈區的疼痛,稱為Gradenigo氏征群;X線攝片可發現該處骨質破壞或炎症性改變。結合病史及CT檢查可確立診斷。
(三)鼻咽癌(nasopharyngedcarcinoma)外展神經在顱底前部被侵犯的原因以鼻咽癌最為多見,其次為海綿竇內動脈瘤及眶上裂區腫瘤。中年病人出現單獨的外展神經麻痹或同時有海綿竇征群的其它表現時,應首先考慮鼻咽癌的存在。常伴有鼻衄、鼻塞,可出現頸淋巴結腫大,作鼻咽部檢查、活檢、顱底X線檢查可確診。
在三叉神經損害的疾病中,以三叉神經痛為常見,單獨三叉神經破壞性損害少見,多同時伴有其他顱神經受累。
病因和機理
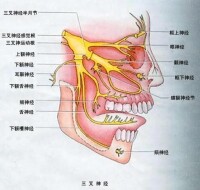
三叉神經痛
2、三叉神經麻痹:三叉神經麻痹可由腦幹、顱底或顱外病變引起。如腦幹腫瘤、三叉神經節的帶狀皰疹等。
由於病因不同,其發病機理亦不同。炎症所致者,三叉神經纖維有炎細胞浸潤、脫髓鞘改變等;良性腫瘤者,瘤細胞分化成熟,腫瘤壓迫三叉神經纖維,使纖維變性;惡性腫瘤轉移至三叉神經,造成三叉神經纖維破壞性改變。
臨床表現
1、三叉神經痛:特別是面部三叉神經分佈區的陣發性放射性疼痛,性質劇烈,呈針刺、刀割、燒灼、撕裂樣,持續數秒至1~2分鐘,突發突停,每次疼痛情況相同。疼痛可由口、舌的運動或外來的刺激引起,如說話、吃飯、刷牙、洗臉、甚至眨眼、打呵欠,其它如受震動、風吹等。疼痛發作常有一觸發點或稱扳機點,多在上、下唇部、鼻翼、口角、頰部和舌等處,稍加以觸動即引起疼痛發作。疼痛發作時伴有同側眼或雙眼流淚及流涎。偶有面部表情出現不能控制的抽搐,稱為“痛性抽搐”。起初每次疼痛發作時間較短,發作間隔時間較長,以後疼痛時間漸加長面間隔時間縮短,以致終日不止。
2、三叉神經麻痹:主要表現為咀嚼肌癱瘓,受累的肌肉可萎縮。咀嚼肌力弱,患者常述咬食無力,咀嚼困難,張口時下頜向患側偏斜。有時伴有三叉神經分佈區的感覺障礙及同側角膜反射的減弱與消失。
鑒別診斷
一、三叉神經痛
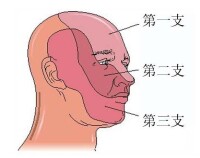
三叉神經痛的分佈區
(二)小腦橋腦角腫瘤(cerebellopontineangletumours),疼痛發作可與三叉神經痛相同或不典型,但多見於30歲以下年青人,多有三叉神經分佈區感覺減退,並可逐漸產生小腦橋腦角其它癥狀和體征。以膽脂瘤多見,腦膜瘤、聽神經瘤等次之,后兩者其它顱神經受累,共濟失調及顱內壓增高表現較明顯。X線片、特殊造影、CT等可協助確診。
(三)顱底轉移癌(metastaticcarcinomaofbeaeofskull)最常見為鼻咽癌,常伴有鼻衄、鼻塞,可出現多數顱神經麻痹,頸部淋巴結腫大,作咽部檢查、活檢、顱底X線檢查可確診。
(四)三叉神經半月節腫瘤(trigeminalgangliontumours),可見神經節細胞瘤,脊索瘤等,可有持續性疼痛,患者三叉神經感覺,運動障礙明顯。顱底X線可能有骨質破壞等改變。二、三叉神經麻痹單獨出現較少,常與三叉神經疼痛(繼發性三叉神經痛)同時出現。關於三叉神經麻痹的鑒別診斷參見三叉神經痛。
面神經由支配面部表現肌的運動纖維和中間神經兩部分組成。中間神經由感覺和副交感纖維組成。面部經損害的部位可在腦幹內、顱底、面神經管及其遠端。因展神經核及腦橋側視中樞與面神經核相鄰。故涉及面神經的腦幹病變常伴有眼外展或側視麻痹組成的交叉性癱瘓。面神經損害主要表現為面神經周圍性癱瘓或面肌痙攣。
病因和機理
面神經損害的病因常見有,急性非化膿性面神經炎、帶狀皰疹、外傷、腫瘤、血管病、傳染性單核細胞增多症、梅毒與中耳炎及血管畸形、血管扭轉壓迫等。其發病機理與病因有密切的關係,面神經炎的發病機理是由於神經干纖維水腫、受壓與缺血等,外傷、手術多為壓迫和手術損傷所致。
臨床表現
1、面神經麻痹:表現為病側面部表情肌麻痹,額紋消失或表淺,不能皺額蹙眉,眼裂不能閉合或閉合不全,試閉眼時,癱瘓側眼球向上方轉動,露出白色鞏膜,稱貝耳現象。病側鼻唇溝變淺,口角下垂,面頰部被牽向健側,閉眼、露齒、鼓頰、吹口哨等動作失靈,或完全不能完成。因頰肌癱瘓而食物易滯留於病側齒頰之間。淚點隨下瞼而外翻,使淚液不能正常吸收而致外溢。如侵及鼓束神經時,會出現舌前2/3味覺障礙。
2、面肌痙攣:面肌痙攣的患者多在中年以後發病,女性略多。多由一側眼部開始,逐漸延及口及全部面肌,額肌較少受累,嚴重者可累及同側頸闊肌。為陣發性、快速、不規律的抽搐。初起抽搐較輕持續幾秒鐘,以後逐漸延長可達5分鐘或更長,而間隔時間逐漸縮短,抽搐逐漸嚴重。嚴重者呈強直性,致同側眼不能睜開,口角向同側嚴重歪斜,無法說話。神經系統檢查無陽性體征。
面神經麻痹
(一)特發性面神經麻痹(idiopathicfacialpalsy),又稱貝耳(Bell)麻痹,指原因不明,急性發病的單側周圍性面神經麻痹。主要表現為單側典型的面神經麻痹。病前有面耳部風吹受涼病史。根據急性起病及典型的臨床表現,診斷常無困難。
(二)急性感染性多發性神經根炎(acuteinflammatorypolyradiculoneuritis)
又稱格林—巴利(Guillain-Barre)綜合征。常有面神經的損害致周圍性面神經麻痹,此病具有四肢遠端對稱性癱瘓,並可波及軀幹,嚴重病例可累及肋間及隔肋而致呼吸麻痹,感覺障礙呈手套襪子型。腦脊液典型改變是蛋白質含量增高,而細胞數正常,稱蛋白—細胞分離現象。
(三)各種中耳炎、迷路炎、乳突炎等,可併發耳源性面神經麻痹,但多有原發病的癥狀與病史,如中耳炎或有耳痛,外耳道異常分泌物;迷路炎而出現迷路水腫致眩暈、嘔吐等,乳突炎則出現局部的紅、腫、熱、痛改變。
(四)急性傳染性單核細胞增多症(acuteinfectionslymphocytosis)除有面神經周圍性麻痹外,還有全身癥狀如發熱、乏力、厭食等,周圍血單核細胞顯著增多。
(五)顱腦外傷(craniocerebralinjury)顱腦外傷后顱骨骨折可致面神經麻痹,具有明確的外傷史,有面部表情肌癱瘓的特點,顱骨(或顱底)X線攝片可協助診斷。乳突根治術較易損傷面神經,根據手術情況即可明確診斷。
(六)腫瘤(tumors),腦幹與小腦橋腦角的腫瘤除有面部表情肌癱瘓外,主要有聽神經損害或其它顱神經同時受累、小腦性共濟失調與上發底視乳頭水腫、及長束受累的癥狀及體征。腦幹誘發電位、X線、CT掃描等檢查,可協助診斷。
(七)腦膜炎(cerebralmeningitis),大多起病緩慢,且具有其他顱神經受損,腦脊液檢查多有陽性發現。
面肌痙攣
(一)面神經麻痹(facialparalysis),多有周圍性面神經麻痹病史,加上典型的臨床表現,診斷不難。
(二)三叉神經痛(trigminalneuralgia),部分三叉神經痛患者可引起反射性面肌抽搐,口角牽向患側,並有面紅、流淚和流涎,稱痛性抽搐。根據典型三叉神經痛狀易於鑒別。
(三)腫瘤與運動神經元病(tumourandmotorneurondisease),小腦橋腦角腫瘤、面神經膜瘤、橋腦瘤、延髓空洞症、運動神經元病等均可引起面肌痙攣,多伴有其它顱神經或長束受累的癥狀與體征,必要時進行腦脊液、腦起聲波、X線、XT、MRI掃描等檢查,以協助診斷。